Medicamente rivisto da Drugs.com. Ultimo aggiornamento il 25 feb 2020.
- Guida alla salute
- Riferimento alla malattia
- Note sulla cura
- Elenco farmaci
- Q & A
Che cos’è un attacco?

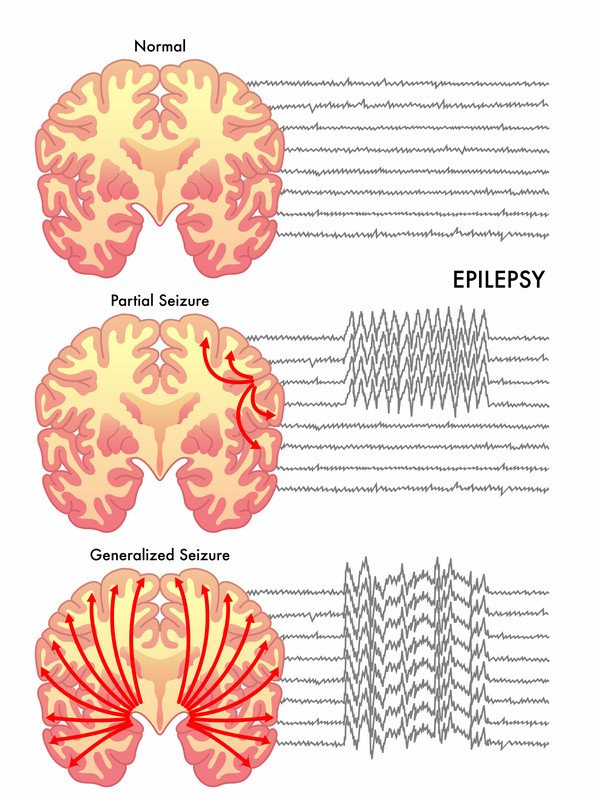
Un attacco è un improvviso cambiamento nella normale attività elettrica del cervello. Durante una crisi, le cellule cerebrali “sparano” in modo incontrollato fino a quattro volte la loro velocità normale, influenzando temporaneamente il modo in cui una persona si comporta, si muove, pensa o sente.
Ci sono due tipi principali di crisi:
- Crisi generalizzate primarie – La crisi colpisce l’intera corteccia cerebrale, la parte esterna del cervello che contiene la maggioranza delle cellule cerebrali. In questo tipo di crisi, l’accensione anormale delle cellule cerebrali si verifica su entrambi i lati del cervello più o meno allo stesso tempo.
- Crisi parziale (focale) – L’accensione anormale delle cellule cerebrali inizia in una regione del cervello e rimane in quella regione.
Molte condizioni possono influenzare il cervello e scatenare una crisi, tra cui:
- Ferite al cervello, sia prima che dopo la nascita
- Infezioni, specialmente meningite ed encefalite
- Mangiare o bere sostanze tossiche
- Problemi metabolici
- Febbre alta (nei bambini)
- Stati genetici, compresa la sclerosi tuberosa
- Anomalie strutturali nei vasi sanguigni del cervello
Le crisi sono comuni. Una persona può avere un solo attacco senza una recidiva. L’epilessia è una condizione in cui le crisi continuano a ripetersi.
Sintomi
Crisi generalizzate primarie
I diversi tipi di crisi generalizzate primarie causano diversi sintomi:
- Crisi generalizzate tonico-cloniche (chiamate anche crisi di grande male) – In questo tipo di crisi, la persona di solito perde conoscenza e cade a terra. Tutti i muscoli del corpo possono contrarsi in una sola volta in una contrazione sostenuta, o possono contrarsi in una serie di contrazioni ritmiche più brevi, o entrambi. Alcuni pazienti perdono anche il controllo dell’intestino o della vescica. L’episodio convulsivo dura tipicamente meno di un minuto ed è seguito da un periodo di letargia (lentezza) e confusione temporanea. Spesso i muscoli sono molto doloranti dopo un attacco generalizzato.
- Attacco di assenza (chiamato anche attacco petit mal) – In questo tipo di attacco, la perdita di coscienza è così breve che la persona di solito non cambia posizione. Per alcuni secondi, la persona può avere uno sguardo vuoto o un rapido battito di ciglia. Questo tipo di crisi inizia di solito nell’infanzia o nella prima adolescenza.
- Stato epilettico – Uno stato di una crisi prolungata (20 minuti o più) o una serie di crisi senza riprendere completamente coscienza. Si tratta di un’emergenza medica pericolosa per la vita.
Crisi parziali (focali)
I diversi tipi di crisi parziali causano sintomi diversi:
- Crisi parziali semplici – In una crisi parziale semplice, le scariche elettriche legate alla crisi rimangono localizzate in modo che la persona sperimenta una sensazione, un movimento o altri sintomi senza perdere conoscenza. Durante una crisi parziale semplice, la persona rimane sveglia e cosciente. I sintomi variano a seconda dell’area cerebrale specifica coinvolta e possono includere:
- Movimenti sussultori in una parte del corpo
- Un’esperienza di odori anormali o un ambiente distorto
- Paura o rabbia inspiegabili
- Crisi parziali complesse – Questo è il tipo più comune di crisi parziale. In questo tipo di crisi, la persona perde la consapevolezza di ciò che la circonda e non risponde o risponde solo parzialmente. Ci può essere uno sguardo vuoto, masticare o masticare le labbra, o movimenti ripetitivi delle mani. Dopo l’attacco, la persona è tipicamente confusa e non ha memoria dell’episodio.

Entrambi i tipi di attacco parziale possono diventare un attacco generalizzato se l’attività elettrica si diffonde dalla parte del cervello dove l’attacco è iniziato al resto della corteccia cerebrale.
Gli attacchi sono spesso seguiti da un periodo di letargia, sonnolenza e confusione. Questo accade più spesso con le crisi generalizzate. Questi sintomi non fanno parte della crisi stessa, ma sono collegati al cervello che si riprende dagli effetti della crisi. Inoltre, i sintomi di avvertimento chiamati aura possono verificarsi immediatamente prima delle crisi parziali complesse e generalizzate. L’aura è in realtà una breve crisi parziale semplice che generalmente comporta cambiamenti nella percezione visiva, nell’olfatto, nel gusto o nello stato emotivo.
Diagnosi
È improbabile che tu abbia sintomi di crisi mentre sei nell’ufficio di un medico o nel dipartimento di emergenza. Per questo motivo, è importante chiedere a chiunque abbia assistito alla tua crisi di descrivere l’evento e di scriverlo per il tuo medico. Questa descrizione può aiutare il medico a determinare il tipo di crisi che hai avuto.
La diagnosi si basa principalmente sui sintomi descritti. Di solito, l’esame fisico e l’esame neurologico sono normali tra un attacco e l’altro. Un adulto che sperimenta un attacco epilettico per la prima volta sarà valutato con una scansione della testa ed esami del sangue per cercare squilibri chimici. Il medico ordinerà una tomografia computerizzata (CT) o una risonanza magnetica (MRI) del cervello. La maggior parte delle persone con una nuova diagnosi di crisi si sottopone a un elettroencefalogramma (EEG), che monitora e registra le onde cerebrali da una serie di elettrodi posti sul cuoio capelluto. Anomalie specifiche nei modelli di onde cerebrali possono aiutare il medico a determinare che tipo di crisi si può avere. L’EEG è una breve procedura ambulatoriale.


In base alla tua storia e ai risultati dei test, il medico deciderà se ha abbastanza informazioni per determinare il tipo di crisi e la causa. In caso contrario, il medico può indirizzarti a un neurologo per un’ulteriore valutazione.
Durata prevista
Circa dal 5% al 10% delle persone avranno almeno un attacco durante la loro vita. Per molte di queste persone, il problema è un evento unico che non tornerà. In circa 1 caso su 10, tuttavia, le crisi continuano a verificarsi, e la persona viene diagnosticata come affetta da epilessia.
L’epilessia può essere una malattia che dura tutta la vita, ma molte persone con una storia di crisi multiple alla fine smettono di avere crisi. Le persone che sono più giovani quando iniziano le convulsioni e che hanno un esame neurologico normale hanno più probabilità di diventare senza convulsioni ad un certo punto. Per le persone con epilessia attiva, la frequenza e la gravità delle crisi possono essere ridotte con i farmaci.
Prevenzione
L’epilessia può essere causata da un trauma cranico o da qualsiasi malattia che colpisce il cervello. Il modo migliore per prevenire le convulsioni è quello di evitare il trauma cranico. Puoi fare quanto segue:
- Evitare situazioni in cui può verificarsi un trauma cranico.
- Indossare le cinture di sicurezza durante la guida.
- Equipaggiare la tua auto con airbag.
- Indossare un casco approvato mentre si pattina, si va in moto o in bicicletta.
- Utilizza un copricapo protettivo per lo sport.
Se hai un disturbo convulsivo attivo, è anche importante prendere precauzioni per ridurre al minimo il rischio di lesioni se hai un attacco. Per questo motivo, è generalmente raccomandato che i pazienti non utilizzino un veicolo a motore o altri macchinari pericolosi fino a quando le convulsioni sono ben controllate. In generale, questo significa aspettare almeno sei mesi dopo la crisi più recente.
Trattamento
L’obiettivo primario della terapia dell’epilessia è quello di prevenire le crisi il più possibile e minimizzare gli effetti collaterali.
Quando le crisi sono legate a una malattia o condizione identificabile – come l’uso eccessivo di alcol o un grave squilibrio chimico nel sangue – le crisi di solito vanno via quando il problema viene corretto. Quando nessuna causa medica per le crisi può essere trovata e le crisi continuano a verificarsi, vengono prescritti farmaci antiepilettici. Il trattamento dell’epilessia può essere complesso. Se un singolo farmaco non controlla completamente le crisi, il passo successivo è di solito il rinvio a un neurologo.
Lo stato epilettico è un’emergenza medica pericolosa per la vita. Se non adeguatamente trattata, questa condizione può causare sia danni al cervello che il fallimento di altri organi vitali. Il trattamento comprende la somministrazione di farmaci antiepilettici per via endovenosa (in una vena) fino a quando gli attacchi sono controllati.
I farmaci antiepilettici possono causare una varietà di effetti collaterali, e gli effetti collaterali sono più probabili con dosi più elevate. Gli effetti collaterali includono disturbi gastrointestinali, elevazione degli enzimi epatici, bassa conta dei globuli bianchi con maggiore rischio di infezione, aumento di peso, sonnolenza, confusione e problemi di memoria, vertigini e problemi di equilibrio, tremore e visione doppia.
Quando i farmaci non riescono a controllare le crisi di una persona, la chirurgia può essere considerata. La decisione di fare un intervento chirurgico dipende da molti fattori, tra cui la frequenza e la gravità delle crisi, il rischio del paziente di danni cerebrali o lesioni da crisi frequenti, l’effetto sulla qualità della vita, la salute generale del paziente e la probabilità che la chirurgia controlli le crisi.
Se le persone che hanno una singola crisi isolata devono essere trattate è controverso. In generale, il trattamento è raccomandato per i pazienti che hanno anomalie che si mostrano in un esame neurologico, una scansione cerebrale o un EEG. Queste anomalie aumentano la possibilità che la persona abbia più crisi. Anche per le persone che non hanno queste anomalie, ci sono alcune prove che il trattamento può ridurre il rischio di più crisi. Questo possibile beneficio deve essere bilanciato con il rischio di effetti collaterali dei farmaci.
Quando chiamare un professionista
Chiunque abbia un attacco per la prima volta deve essere valutato da un medico. Per le persone con epilessia che hanno una breve crisi auto-limitata, non è necessario chiamare un medico o andare in un pronto soccorso dopo una crisi isolata. Tuttavia, si dovrebbe cercare assistenza di emergenza dopo le circostanze:
- Se il paziente non ritorna completamente al suo stato normale dopo la crisi e il periodo post-crisi, che generalmente dura meno di 30-60 minuti
- Se l’attacco stesso dura più di qualche minuto
- Se il paziente ha attacchi multipli
- Se una ferita è stata subita durante l’attacco
Se sei vicino ad una persona che ha un attacco tonico-clonico (grand mal, convulsione), aiuta la persona a sdraiarsi e girala su un lato. Metti qualcosa di morbido sotto la testa della persona e allenta i vestiti stretti. Non trattenere le braccia o le gambe della persona, e non mettere niente in bocca alla persona. Forzare qualcosa nella bocca può causare più danni che benefici. La crisi dovrebbe durare meno di uno o due minuti.
Se sei vicino a una persona che sta avendo una crisi parziale complessa, resta con la persona, parla con calma e proteggila dall’autolesionismo. Non legarlo. La persona può essere in grado di rispondere a semplici comandi, come “Siediti”. Se necessario, dopo la crisi, spiega dove sei e cosa è successo.
Prognosi
Le crisi che hanno una causa identificabile (come uno squilibrio chimico o l’uso eccessivo di alcol) di solito si fermano quando la condizione medica viene trattata. Molte persone che hanno convulsioni senza una causa identificabile alla fine smetteranno di avere convulsioni, in particolare se le convulsioni iniziano durante l’infanzia. Le convulsioni di solito possono essere ben controllate con i farmaci.