Éditeurs originaux – Assia Dad dans le cadre du projet Evidence-based Practice de la Vrije Universiteit Brussel
Principaux contributeurs – Claudia Karina, Julie Plas, Michelle Lee, Rachael Lowe et Assia Dad
- Définition/Description
- Anatomie cliniquement pertinente
- Stabilisateurs statiques:
- Stabilisateurs dynamiques:
- Epidémiologie /Etiologie
- La luxation de la rotule après un traumatisme
- La luxation de la rotule avec une cause fonctionnelle ou anatomique spécifique
- Caractéristiques/Présentation clinique
- Diagnostic différentiel
- Procédures de diagnostic
- Mesures de résultats
- Examen
- Gestion médicale
- Interventions chirurgicales
- Soins postopératoires:
- Gestion de la physiothérapie
- Traitement non chirurgical après une luxation aiguë de la rotule
- Traitement non chirurgical après une luxation récurrente de la rotule
- Soins postopératoires spécifiques
- Clinique pertinente de fond
Définition/Description
Une cause fréquente de douleur et d’invalidité du genou est l’instabilité fémoro-patellaire. L’instabilité fémoro-patellaire peut être définie de différentes manières. D’une part, lorsque le patient a subi une luxation traumatique de la rotule. Elle peut également décrire un signe à l’examen physique, signifiant la capacité de la rotule à être translatée hors de la rainure trochléenne du fémur de manière passive. De plus, l’instabilité fémoro-patellaire peut être un symptôme, lorsque le patient donne la sensation que le genou « cède ». Cette sensation se produit lorsque la rotule glisse hors de la rainure trochléenne. Les relations entre les symptômes, les blessures et les maladies de l’articulation fémoro-patellaire sont souvent déroutantes pour le thérapeute.
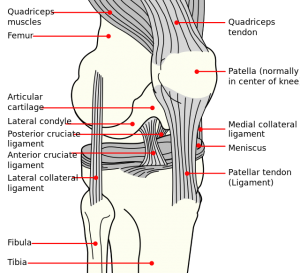
Anatomie cliniquement pertinente
La rotule est le plus grand os sésamoïde. Elle est située dans le complexe du quadriceps et du tendon rotulien. Par son articulation avec la trochlée fémorale, l’articulation fémoro-patellaire forme une unité très complexe avec un potentiel d’instabilité articulaire. La stabilité de l’articulation fémoro-patellaire est multifactorielle et peut être classée en stabilisateurs statiques et dynamiques.
Stabilisateurs statiques:
- Le côté médial existe de trois ligaments : Le ligament fémoro-patellaire médial (MPFL), le ligament patelloméniscal (MPML) et le ligament patellotibial (MPTL) : Ce sont les principales structures ligamentaires qui limitent le mouvement latéral de la rotule, le MPFL étant le plus important. Le MPFL est une continuation de la surface rétinaculaire profonde du vastus medialis obliquus (VMO). Il s’étend transversalement entre la moitié proximale du bord médial de la rotule jusqu’au fémur entre l’épicondyle médial et le tubercule adducteur, formant la deuxième couche entre le rétinaculum médial superficiel et la capsule.
- L’anatomie de la face latérale est plus complexe :
- Le vaste latéral (en avant) et le rétinaculum oblique superficiel (plus en arrière) font partie du superficiel.
- La couche profonde reflète les structures médianes et se compose du ligament fémoro-patellaire latéral (LPFL), du rétinaculum transversal profond et du ligament fémoro-patellaire (LPTL).
- Le LPTL s’attache directement au pôle distal de la rotule et envoie des fibres à la fois dans le ménisque latéral et dans le tibia sous-jacent. Le LPFL n’est pas attaché directement au fémur, mais indirectement via les attaches proximales et distales de la bandelette iliotibiale (ITB). Ainsi, la tension de la BIT (stabilisateur dynamique) influencera la force de stabilité latérale déduite par les structures rétinaculaires latérales.
- Les structures rétinaculaires médiales et latérales’s sont plus efficaces dans la plage de 20 ° de flexion et d’extension complète, pendant laquelle l’articulation fémoro-patellaire est la plus vulnérable en raison du manque de résistance offerte par les autres structures stabilisatrices.
- Géométrie trochléenne : La forme de la trochlée est concave. Lorsque la rotule pénètre dans la trochlée, elle permet la stabilité inhérente de l’articulation fémoro-patellaire.
- Géométrie de la rotule : La rotule est convexe et cette congruence entre la rotule et la trochlée apporte une certaine contrainte à l’articulation fémoro-patellaire. Lorsque le genou commence à se plier, la zone de contact initiale est la facette distale et latérale de la rotule. Avec la poursuite de la flexion, la zone de contact sur la surface articulaire de la rotule se déplace plus proximalement jusqu’à la flexion profonde où la facette médiale est alors entrée en contact.
- Hauteur de la rotule : la hauteur de la rotule contribue également à la stabilité de l’articulation fémoro-patellaire. L’engagement de la rotule dépend entièrement de la hauteur de la rotule.
- Alignement des membres : L’angle entre la traction du quadriceps et l’axe du tendon de la rotule (angle Q) est très important. Chez les mâles, cet angle est de 8 à 10° et chez les femelles, il est de 15 ± 5°.
Stabilisateurs dynamiques:
- Le quadriceps est un stabilisateur dynamique de la rotule. La rotule est utilisée comme levier biomécanique, amplifiant la force exercée par le quadriceps lors de l’extension du genou.
- La rotule centralise également les forces divergentes du quadriceps et transmet la tension autour du fémur au tendon rotulien.
Epidémiologie /Etiologie
Il existe deux façons de développer une instabilité fémoro-patellaire par luxation de la rotule. Elle peut se développer après une luxation traumatique de la rotule dans laquelle les stabilisateurs médiaux de la rotule sont étirés ou rompus, ce qui peut éventuellement entraîner des luxations récurrentes de la rotule. L’autre voie est causée par une anomalie anatomique de l’articulation du genou.
L’instabilité chronique de l’articulation fémoro-patellaire et la luxation récurrente peuvent conduire à des dommages progressifs du cartilage et à une arthrite sévère si elles ne sont pas traitées de manière adéquate
La luxation de la rotule après un traumatisme
La luxation traumatique aiguë de la rotule représente environ 3% de toutes les blessures du genou. Le principal mécanisme de luxation aiguë de la rotule est la flexion du genou avec rotation interne sur un pied planté avec une composante valgus. Ce scénario représente 93 % de tous les cas. L’une des constatations courantes liées aux luxations patellaires aiguës, primaires et traumatiques est l’hémarthrose du genou, causée par la rupture des stabilisateurs ligamentaires médiaux de la patella. Cela provoque un saignement dans les espaces articulaires, entraînant un gonflement et la formation d’ecchymoses autour de la rotule. L’épanchement de l’articulation du genou est également un résultat typique de la luxation de la rotule. Cela peut provoquer des douleurs importantes et cela peut limiter l’examen clinique.
La luxation traumatique de la rotule est typiquement le résultat d’une blessure sportive et environ 2/3 des cas se produisent chez des patients jeunes et actifs de moins de 20 ans. En cas de luxation traumatique, une prise en charge conservatrice peut être préférée bien que près de la moitié des patients ayant subi une première luxation souffriront de luxations supplémentaires. Les sujets peuvent même développer une instabilité rotulienne, des douleurs (aspécifiques), une arthrite fémoro-patellaire ou même une instabilité fémoro-patellaire chronique, en fonction de la présence et de la gravité des dommages anatomiques.
La luxation de la rotule avec une cause fonctionnelle ou anatomique spécifique
Les luxations sans hémarthrose aiguë du genou, qui sont principalement des luxations récurrentes, peuvent être associées à des anomalies de l’articulation fémoro-patellaire. Ces anomalies comprennent la dysplasie trochléenne, la patella alta et la latéralisation de la tubérosité tibiale (distance latérale excessive entre la tubérosité tibiale et la rainure trochléenne). Ce sont les principales causes des luxations ayant une cause anatomique.
Les facteurs secondaires importants contribuant à l’instabilité fémoro-patellaire sont la malrotation fémorotibienne, le genu recurvatum (genou en hyperextension) et la laxité ligamentaire causée par le syndrome d’Ehlers-Danlos, et le syndrome de Marfan.
Caractéristiques/Présentation clinique
Les patients ressentent une douleur antérieure du genou et des épisodes d’instabilité mécanique. La douleur peut être aggravée par des activités telles que la montée et la descente des escaliers, les sports tels que la course, le sautillement et le saut, et les changements de direction. Lors de l’évaluation fonctionnelle, le patient peut lutter avec le contrôle de la rotule, ce qui entraîne une traction de la rotule à partir de la ligne médiane, donc pour évaluer cela, vous devez observer ce qui se passe à la rotule pendant les mouvements statiques et dynamiques tels que l’accroupissement / l’élan.
Facteurs de risque
- Surface articulaire profonde insuffisante (dysplasie de la trochlée)
- Distance insuffisante entre la tubérosité tibiale et la carrière trochléenne
- Insuffisance du MPFL
- Patella alta (l’engagement dans la trochlée ne se produit pas dans la phase précoce de la flexion du genou, ce qui potentialise l’instabilité de l’articulation fémoro-patellaire)
- Valgus du genou : une augmentation de l’angle Q peut affecter le suivi de la rotule.
- Une VMO inadaptée
- Une lésion du rétinaculum médial
Diagnostic différentiel
- La luxation de la rotule : Elle peut avoir lieu comme un événement traumatique direct (luxation aiguë de la rotule) chez un patient ayant un alignement rotulien normal. Elle peut également survenir chez un patient présentant un mauvais alignement préexistant, surtout s’il existe une subluxation de base importante.
- Subluxation rotulienne : Lorsque la rotule est transitoirement ou définitivement médiale ou latérale par rapport à sa trajectoire normale, alors la rotule peut s’articuler anormalement. La subluxation ou translation latérale va impliquer un mouvement latéral transitoire de la rotule. En général, il se produit au début de la flexion du genou, de sorte que le patient éprouve une sensation de douleur ou d’instabilité. Cette forme de subluxation rotulienne est plutôt une luxation récurrente de la rotule. Il est essentiel de faire la distinction entre cette forme d’alignement anormal de la rotule et la bascule.
Types de subluxations:
– Subluxation récurrente mineure
– Subluxation récurrente majeure
– Subluxation latérale permanente
- Patella Alta
Procédures de diagnostic
L’instabilité rotulienne est normalement diagnostiquée par une histoire complète des symptômes du patient et une évaluation objective fonctionnelle du genou. Des examens complémentaires tels que l’IRM et l’échographie peuvent être réalisés pour exclure tout déficit structurel. L’instabilité fémoro-patellaire peut également être examinée par une radiographie latérale ou un scanner. En cas de dysplasie de la trochlée, les images médicales montrent des angles de flexion différents et les mouvements de varus sont limités dans le genou. Le scanner fournit de meilleures images que l’IRM. Une radiographie latérale peut fournir des informations sur la hauteur de la rotule et indiquer s’il existe une dysplasie de la trochlée.
Mesures de résultats
Il existe de nombreuses mesures de résultats qui peuvent être utilisées avec cette condition. Actuellement, il n’y a pas de recommandations spécifiques de COMET, il appartient donc au clinicien de raisonner cliniquement sur la mesure des résultats qui serait la plus appropriée pour son patient, par exemple :
- Échelle de douleur antérieure du genou
- Échelle fonctionnelle des membres inférieurs
- Échelles d’évaluation de la douleur
- Échelle numérique d’évaluation de la douleur
Examen
La première étape du diagnostic est une anamnèse détaillée. C’est l’indice le plus important pour un diagnostic correct. La deuxième étape du diagnostic est un examen physique minutieux, complet et essentiel. Le but de cet examen est de reproduire les symptômes (douleur/instabilité) et de localiser la zone douloureuse. La localisation peut indiquer quelle structure est lésée, elle est vraiment utile pour composer le diagnostic et planifier le traitement.
Les points clés de l’examen sont :
- Évaluation de la luxation aiguë : Déformation et gonflement qui peuvent masquer une subluxation latérale persistante de la rotule
- Alignement du membre inférieur dans les plans coronal, sagittal et axial.
- Preuve d’hyperlaxité articulaire : Mesurée par le score d’hypermobilité de Beighton.
- Mesure de l’angle Q : Une augmentation de l’angle Q entraîne une augmentation du vecteur valgus. Ceci est associé à un risque accru d’instabilité, en raison de forces plus orientées latéralement.
- Palpation de la rotule : Elle peut révéler un défaut palpable au niveau du bord médial de la rotule et une sensibilité le long du parcours ou à l’insertion du MPFL.
- Test de glissement rotulien : Ce test est utilisé pour évaluer l’instabilité. Un déplacement médial/latéral de la rotule supérieur ou égal à 3 quadrants, avec ce test, correspond à une incompétence des contentions latérales/médiales. L’instabilité latérale de la rotule est plus fréquente que l’instabilité médiale.
- Test d’appréhension de la rotule de Fairbanks : Il est positif lorsqu’il y a douleur et contraction musculaire défensive de la luxation rotulienne latérale avec 20°-30° de flexion du genou. Le test positif indique que l’instabilité rotulienne latérale est une partie importante du problème du patient. Le test peut être si positif que le patient tire la jambe en arrière lorsque le thérapeute approche le genou avec sa main, empêchant ainsi tout contact, ou que le patient agrippe le bras du thérapeute. → Sensibilité de 100 %, spécificité de 88,4 % et précision globale de 94,1 %
- Test du gravier rotulien et test du signe J : Ils permettront de tester l’alignement dynamique de la rotule, mais ils ne sont pas spécifiques et on a remarqué qu’ils étaient absents dans la plupart des cas d’instabilité.
Gestion médicale
Un traitement non opératoire est généralement tenté pendant 3 à 6 mois. En cas d’échec, les options chirurgicales sont envisagées
Une revue visant à évaluer les résultats cliniques et radiologiques des interventions chirurgicales par rapport aux interventions non chirurgicales pour traiter la luxation rotulienne primaire ou récurrente n’a pas montré suffisamment de preuves de haute qualité pour confirmer une différence entre les deux types d’intervention. (niveau de preuve 1a)
Interventions chirurgicales
- Libération latérale : le but de cette intervention est de libérer les ligaments latéraux serrés qui tirent la rotule de sa rainure, provoquant une pression accrue sur le cartilage et une luxation. Par conséquent, les ligaments qui maintiennent fermement la rotule sont coupés à l’aide d’un arthroscope (niveau de preuve 4)
- Reconstruction du MPFL : dans cette procédure, le MPFL déchiré est retiré et reconstruit en utilisant une technique de greffe. Les greffons sont généralement prélevés sur les tendons ischio-jambiers, situés à l’arrière du genou, et sont fixés au tendon de la rotule à l’aide de vis. Les greffons sont soit prélevés sur les mêmes individus (autogreffe), soit sur un donneur (allogreffe). Cette procédure est également réalisée à l’aide d’un arthroscope. (niveau de preuve 4)
- Réalignement ou transfert de la tubérosité tibiale : la tubérosité tibiale est une attache osseuse située sous le tendon de la rotule qui repose sur le tibia. Si la tubérosité tibiale est trop tournée, une intervention chirurgicale est nécessaire pour la placer dans une meilleure position. Dans cette procédure, la tubérosité tibiale est déplacée vers le centre, puis fixée à nouveau par deux vis. Les vis maintiennent l’os en place, permettent une guérison plus rapide et empêchent la rotule de glisser hors de la rainure. Cette procédure est également réalisée à l’aide d’un arthroscope.
- Dans le cas rare où la rainure pour la rotule (rainure trochléenne) est trop peu profonde : il peut être nécessaire d’y remédier par une intervention chirurgicale pour rendre la rainure plus profonde. Dans la situation tout aussi rare d’une rotule qui se trouve trop haut sur le genou, une intervention chirurgicale peut être nécessaire pour ramener la rotule à une position plus normale afin qu’elle roule mieux dans sa rainure
- Les lésions des ligaments latéraux (souvent en combinaison avec une lésion du LCA et/ou du LCP.) qui se produisent à la suite d’une luxation du genou sont assez rares par rapport aux autres lésions des ligaments du genou. En outre, le traitement aigu de ces blessures est controversé. Cependant, la plupart des auteurs s’accordent à dire que ces blessures doivent être traitées chirurgicalement dans les trois semaines.
La technique de réparation de la blessure du ligament latéral est décrite comme une réparation chirurgicale « en masse ». (niveau de preuve 4) Cette procédure est réalisée via une incision longitudinale de la tubérosité tibiale à la tête fibulaire avec le côté latéral exposé chirurgicalement de manière distale à proximale.
L’approche « en masse » est utilisée en raison de la forte connexion entre les structures dans la masse de guérison. Ainsi, la technique « en masse » permet au chirurgien de profiter de la réponse de guérison du corps dans cette zone plutôt que de réparer individuellement chaque composant des ligaments latéraux.
Soins postopératoires:
Si une arthroscopie est réalisée pour retirer les corps détachés dans le genou suite à une luxation, alors la récupération est relativement rapide et pas très différente du traitement non opératoire. Une thérapie physique sera nécessaire pendant quelques mois afin que les patients retrouvent leur amplitude de mouvement et leur force.
La chirurgie de stabilisation rotulienne prendra beaucoup plus de temps à un patient pour se rétablir car ces procédures nécessitent généralement une incision ouverte plus grande. Après la chirurgie, la réparation ou la reconstruction du ligament devra guérir. Si une coupe osseuse est effectuée pour la tubérosité tibiale, une période de temps sera également nécessaire pour que les os guérissent ensemble. Bien qu’il y ait une variabilité en fonction de la chirurgie spécifique effectuée, la récupération de ces procédures prendra généralement plusieurs mois.
Gestion de la physiothérapie
Il n’y a pas encore de consensus pour savoir si le traitement chirurgical ou conservateur après une luxation de la rotule est préférable(niveau de preuve 1a) Pour l’évaluer, d’autres recherches sont nécessaires. Dans tous les cas, tant pour le traitement conservateur que pour le traitement chirurgical, la kinésithérapie sera nécessaire.
Traitement non chirurgical après une luxation aiguë de la rotule
Après une première luxation du genou, une période d’immobilisation est appropriée. Ceci est nécessaire pour guérir les tissus mous, en particulier les structures de soutien sur le côté médial du genou. Il existe plusieurs possibilités d’immobilisation : un plâtre cylindrique, une attelle postérieure, un corset ou une bande. Il n’y a pas encore de consensus sur le type d’immobilisation le plus approprié.(Niveau de preuve 2b) (niveau de preuve 1b) (niveau de preuve 3a)
La durée de l’immobilisation peut varier d’aucune immobilisation à six semaines. La durée optimale n’a pas encore été définie.(niveau de preuve 2a) La plupart du temps, deux à trois semaines d’immobilisation sont appliquées.(niveau de preuve 1a) (niveau de preuve 2b) Il est important de garder la période d’immobilisation aussi courte que possible car l’immobilisation peut avoir certains effets délétères sur la force des ligaments, le cartilage articulaire et peut causer une faiblesse prolongée de l’origine osseuse des ligaments.(niveau de preuve 1b) (niveau de preuve 2b) (niveau de preuve 2b) Cela pourrait entraîner une atrophie musculaire, un déficit de flexion et un mauvais résultat fonctionnel potentiel (à court terme). (niveau de preuve 3a)(niveau de preuve 1b) La rééducation doit donc commencer le plus tôt possible.
La mobilisation précoce commence par des exercices en chaîne fermée et une mobilisation passive. (niveau de preuve 1b) Dans la période aiguë, des exercices de mise en place des quadriceps et trois séries de 15 à 20 élévations droites des jambes sont effectués quatre à cinq fois par jour. De la glace est appliquée pendant 20 minutes toutes les deux ou trois heures pour réduire l’enflure. (niveau de preuve 2b) Parmi les exemples d’exercices en chaîne fermée, citons les séries d’exercices au mur (le patient s’accroupit jusqu’à environ 40° tout en gardant le dos plat au mur pendant 15 à 20 secondes, pour un total de 10 à 15 répétitions), les exercices de step-up latéral et avant, les presses à jambes à arc court, les exercices sur vélo stationnaire et sur machine à pédaler. De nombreuses recherches ont été menées pour savoir si l’accent devait être mis sur le VMO, mais rien ne prouve que cela améliorerait significativement la stabilité rotulienne.
En plus de l’entraînement du muscle quadriceps, des étirements du muscle ischio-jambier et du rétinaculum articulaire doivent être inclus dans le programme de rééducation un mois après le traumatisme. (niveau de preuve 2b) L’éducation du patient doit également faire partie de la thérapie. Le patient doit recevoir des exercices à domicile qu’il doit faire régulièrement.
Les athlètes doivent être guidés dans le processus de retour au niveau d’avant la blessure ou même plus. Pour réussir, des exercices spécifiques doivent être intégrés dans le programme de rééducation. Non seulement le muscle quadriceps mais aussi les stabilisateurs pelviens et les muscles latéraux du tronc doivent retrouver leur force et leur stabilité dynamique.(niveau de preuve 4)
Pour pouvoir reprendre le sport, les critères suivants doivent être remplis pour la plupart à six semaines après la blessure :
- Absence de douleur
- Pas d’épanchement
- Amplitude complète des mouvements : l’amplitude des mouvements est majoritairement rétablie après six semaines lorsque des exercices sont effectués. (niveau de preuve 4) Dans le cas contraire, l’amplitude complète des mouvements peut ne pas être retrouvée.(niveau de preuve 2a)
- Force symétrique : la force peut être récupérée avec des exercices de quadriceps comme mentionné ci-dessus. Pour les sports très exigeants, l’indice de symétrie des membres (ISM) doit être d’au moins 90 %. (niveau de preuve 5)
- Stabilité dynamique : pour acquérir une excellente stabilité dynamique des membres inférieurs, des exercices avec des manœuvres de coupe, des sauts latéraux et des changements de direction soudains doivent être intégrés au programme d’entraînement et réalisés sur différentes surfaces.(niveau de preuve 4)
- Dans la phase finale, les activités spécifiques au sport telles que les stratégies pliométriques et d’atterrissage pour les sports de saut, la stabilité d’une jambe pour les arts matériels, les manœuvres de coupe et le pivotement pour les sports d’équipe, la proprioception, la stabilité latérale et les capacités d’atterrissage pour les skieurs dominent la thérapie. (niveau de preuve 4)
Pour évaluer si les critères mentionnés ci-dessus sont remplis, les tests suivants peuvent aider :
- Squat à une jambe : pour évaluer la stabilité dynamique. Ce test peut également servir d’exercice, faisant partie du programme.
Exécution : Squat sur une seule jambe (comparer les deux jambes). Il faut faire attention à ce que le genou n’entre pas dans un mouvement de valgus et reste au-dessus du pied. Le bassin doit rester stable (pas de chute ni de rotation).(niveau de preuve 4) - Test d’équilibre d’excursion en étoile (SEBT) : pour évaluer la stabilité dynamique
- Test de saut avec chute : évalue le contrôle de la réception. C’est important pour les sports qui demandent d’atterrir après des sauts (par exemple, le basket-ball, le volley-ball, etc)
Exécution : le patient se laisse tomber d’une boîte et atterrit sur les deux pieds, après quoi il/elle saute directement le plus haut possible pour une deuxième fois. Faites attention à la symétrie de la réception, à l’alignement des deux genoux, à la décélération et à la capacité d’absorption du choc.(niveau de preuve 4)(niveau de preuve 2b) - Test de saut latéral : évalue la vitesse, l’agilité, la coordination musculaire, l’alignement des membres, la stabilité du tronc et le contrôle dans les changements de direction.(niveau de preuve 4)
Exécution : Le patient saute sur une jambe aussi souvent que possible pendant 30s entre deux lignes à une distance de 40 cm.(niveau de preuve 4)
Idéalement, le patient les a également effectués au début de la thérapie afin que les progrès puissent être enregistrés pendant et après la thérapie. Il pourrait être utile de filmer le test. De cette façon, il est plus facile d’analyser le test, de donner un feedback et de sélectionner de nouveaux exercices pour les points faibles.
Traitement non chirurgical après une luxation récurrente de la rotule
La chirurgie n’est pas nécessairement nécessaire pour les patients présentant un mauvais alignement fémoro-patellaire ou une relaxation de la rotule. Des résultats adéquats peuvent être obtenus avec un programme de traitement par exercices conservateurs. Il est très important dans le programme de rééducation de renforcer le muscle quadriceps et le VMO. Il est conseillé de suivre le programme qui est similaire à celui suivi après une luxation aiguë, mais avec des exercices plus résistants. Ce programme peut également être commencé tôt. En outre, une attelle de stabilisation de la rotule peut aider à prévenir la subluxation récurrente chronique.
Soins postopératoires spécifiques
Un aspect important de la chirurgie de la luxation du genou est la réhabilitation postopératoire.
- Soins après une réparation du coin postéro-externe :
Le genou est placé dans un pansement de Jones et la genouillère est verrouillée à 30° pendant 2 semaines pour favoriser la cicatrisation et minimiser le stress sur le nerf péronier et l’artère poplitée. Les exercices actifs du quadriceps sont commencés immédiatement. La protection précoce de l’amplitude du mouvement est importante pour prévenir l’arthrofibrose. Lorsque les deux croisés sont déchirés, la flexion du genou est effectuée en position couchée pour minimiser l’affaissement tibial postérieur.(Niveau de preuve : 5)
- Soins après le réalignement proximal et la reconstruction du MPFL:
Généralement, les patients sont encouragés à porter leur poids dans un immobilisateur de genou ou une attelle de genou articulée verrouillée en extension jusqu’à 2 semaines postopératoires. De 2 à 6 semaines postopératoires, les patients peuvent effectuer une amplitude de mouvement active et passive du genou de 0° à 90°. À 3 semaines postopératoires, des exercices de renforcement du quadriceps en chaîne fermée sont suggérés, et cela peut évoluer vers des exercices en chaîne ouverte à 3 mois postopératoires. Les patients peuvent ensuite reprendre progressivement les sports sans contact, avec un retour potentiel aux sports de contact 4 à 6 mois après l’opération.(niveau de preuve 2b)
- Soins après une médialisation antérieure de la tubérosité tibiale (ostéotomie de Fulkerson) :
La rééducation implique généralement un port de poids protégé avec des béquilles et une immobilisation du genou pendant 4 semaines pour réduire le risque de fracture postopératoire. A 4 à 6 semaines, des exercices de renforcement du quadriceps en chaîne fermée peuvent être initiés, avec l’espoir d’une récupération complète à 3 ou 4 mois. Le patient doit retarder la course et les activités plus énergiques jusqu’à 8 à 12 mois après l’opération pour permettre une guérison osseuse maximale (niveau de preuve 4)
- Soins après chirurgie suite à des lésions du ligament latéral externe dues à une luxation du genou et rééducation avec le modèle de symétrie du genou (KSM):
Lorsque l’on utilise le KSM pour la rééducation postopératoire du LCA, le but ultime du traitement est de retrouver la symétrie des genoux. L’amplitude de mouvement et la force deviennent les mesures objectives primaires.
Dès la première semaine de repos au lit, les patients sont autorisés à reprendre leurs activités quotidiennes normales. Le port complet du poids avec l’immobilisateur est encouragé et les béquilles ne sont utilisées que pour le soutien ou l’équilibre jusqu’à ce que le patient soit à l’aise pour marcher sans elles. Lorsque le patient peut démontrer un bon contrôle de ses jambes grâce à une bonne activation des quadriceps et à l’élévation des jambes droites, l’immobilisation de la jambe est arrêtée. Dans certains cas, les lésions du nerf péronier commun peuvent entraîner un pied tombant.
Une machine à mouvement passif continu (CPM) est initiée immédiatement après la chirurgie. (Par exemple : étirement passif, glissement du talon et exercice de flexion pour évaluer l’amplitude de mouvement propre )
Un test de force est effectué 2 mois après la chirurgie. Cela comprend un test isocinétique de la chaîne cinétique ouverte (OKC) à des vitesses de 180 et 60 ° par seconde, un test de presse à jambe isométrique et, le cas échéant, un test de saut à une jambe.
La reprise du sport ne peut se faire que lorsque le patient a atteint des objectifs, comme une bonne stabilité, une amplitude de mouvement bilatéralement symétrique et une force, et qu’il est à l’aise avec les rigueurs de son activité. Habituellement, les patients reprennent le sport après une réparation du ligament latéral du genou dans les 4 à 6 mois suivant l’opération.
Les patients progressent en fonction de leurs propres capacités de guérison et de leur progression uniques. Les objectifs postopératoires initiaux sont de prévenir l’épanchement et le gonflement. La restauration d’une amplitude de mouvement symétrique et de la force sont réalisées en fonction de la tolérance du patient (niveau de preuve 4)
Clinique pertinente de fond
L’instabilité fémoro-patellaire est le résultat d’un mauvais alignement de la rotule dans la gorge trochléenne causé par l’étirement ou la rupture des stabilisateurs médiaux de la rotule (traumatique) ou des anomalies anatomiques de l’articulation du genou. On commence par un traitement conservateur, non opératoire, à base d’exercices, dont le principal objectif est le renforcement des muscles quadriceps. Près de la moitié des patients ayant subi une première luxation souffriront d’autres luxations. L’instabilité chronique de l’articulation fémoro-patellaire et les luxations récurrentes peuvent entraîner des lésions cartilagineuses progressives et une arthrite grave si elles ne sont pas traitées de manière adéquate. Dans ces cas, on peut opter pour une intervention chirurgicale. Le traitement de kinésithérapie postopératoire dépend du type d’intervention chirurgicale qui a été réalisée.