Den här guiden hjälper dig att förbereda dig inför din operation av näshålan och bihålorna på Memorial Sloan Kettering (MSK). Den hjälper dig också att förstå vad du kan förvänta dig under din återhämtning.
Läs den här guiden minst en gång före operationen och använd den som referens under dagarna före operationen.
Ta med dig den här guiden varje gång du kommer till MSK, inklusive dagen för din operation. Du och ditt vårdteam kommer att hänvisa till den under hela din vård.
- Om din operation
- Din näshåla och dina bihålor
- Näs- och bihålskirurgi
- Typer av operation i näshålan
- Typer av bihålekirurgi
- Endoskopisk kirurgi
- Lymfkörtelborttagning
- För din operation
- Att göra sig redo för din operation
- Om att dricka alkohol
- Om rökning
- Om sömnapné
- Inom 30 dagar efter operationen
- Presurgisk testning (PST)
- Identifiera din vårdgivare
- För vårdgivare
- Fyll ett formulär för vårdfullmakt
- Gör andnings- och hostövningar
- Träning
- Följ en hälsosam kost
- 7 dagar före operationen
- Följ din vårdgivares anvisningar om hur du ska ta aspirin
- Stoppa med att ta E-vitamin, multivitaminer, naturläkemedel och andra kosttillskott
- 2 dagar före din operation
- Stoppa med att ta icke-steroida antiinflammatoriska läkemedel (NSAID)
- 1 dag före din operation
- Notera tiden för din operation
- Dusch
- Sömn
- Instruktioner för att äta före operationen
- Morgonen före operationen
- Instruktioner för att dricka före operationen
- Tag dina mediciner enligt instruktion
- Saker att komma ihåg
- Vad du ska ta med
- Var du ska parkera
- När du väl är inne på sjukhuset
- Förbered dig för operation
- Möte med en sjuksköterska
- Möte med en narkosläkare
- Gör dig redo för din operation
- Under operationen
- Efter din operation
- På postanestesiavdelningen (PACU)
- Smärtmedicin
- Slangar och dräneringar
- Förflyttning till ditt sjukhusrum
- I ditt sjukhusrum
- Hantera din smärta
- Rör dig och gå
- Träna dina lungor
- Äta och dricka
- Vård av dina slangar och dräneringar
- Duschning
- Planering för din utskrivning
- Avsluta sjukhuset
- Hemma
- Hantera din smärta
- Hantering av förstoppning
- Vård av ditt snitt
- Äta och dricka
- Nasala förändringar efter bihålekirurgi
- Försiktighetsåtgärder för näsan efter bihåleoperation
- Fysisk aktivitet och motion
- Körning
- Gå tillbaka till arbetet
- Resor
- Hämta dina testresultat
- Följningsmöten
- Hantera dina känslor
- Användning av MyMSK
- När du ska kontakta din vårdgivare
- Stödtjänster
- MSK-stödtjänster
- Externa stödtjänster
- Utbildningsresurser
Om din operation
Din näshåla och dina bihålor
Din näshåla är ett stort, luftfyllt utrymme ovanför och bakom din näsa, mitt i ansiktet. Den har 2 öppningar, som kallas näsborrar, som värmer och återfuktar luften du andas in.
Inuti din näshåla har du 4 typer av bihålor, vanligen kallade bihålor (se figur 1). Dina bihålor är en grupp ihåliga, luftfyllda utrymmen som omger din näshåla. Dessa inkluderar:
- Frontala bihålor, som ligger ovanför ögonen.
- Ethmoida bihålor, som ligger mellan ögonen.
- Sphenoida bihålor, som ligger djupt inne i näshålan, bakom ethmoida bihålor.
- Maxillary sinus, som ligger på sidorna av din näsa.
Din näshåla och dina bihålor är täckta med ett lager av celler som bildar slem och värmer luften du andas. De påverkar också hur din röst låter när du talar.

Näs- och bihålskirurgi
Tumörer i näshålan och bihålorna behandlas vanligtvis med kirurgi. Målet med operationen är att ta bort hela tumören och en liten mängd normal vävnad runt omkring.
Din näshåla och bihålor är små områden som har många muskler, nerver, blodkärl och andra viktiga strukturer. Om någon av dessa andra strukturer måste tas bort under din operation kan det påverka hur du ser ut och hur du utför grundläggande funktioner. Därför är ett annat mål med operationen att du ska se likadan ut och kunna andas, tugga, prata och svälja utan problem efter din operation.
Du kommer att ha många olika vårdgivare som arbetar tillsammans före, under och efter din operation. Beroende på din operation kan ditt behandlingsteam bestå av följande:
- Huvud- och halskirurg, plastisk rekonstruktiv kirurg, och neurokirurg
- Radiationsonkolog
- Medicinsk onkolog
- Tandläkare
- Sjuksköterskor
- Talko- och sväljterapeut
- Kliniska dietistnäringsläkare
- Sakkunniga
- Socialarbetare
De olika typerna av kirurgi beskrivs nedan. Din vårdgivare kommer att prata med dig om vilken operation du ska genomgå. Typen av operation beror på var tumörerna ligger, hur stora de är och vilka andra strukturer som är inblandade.
Typer av operation i näshålan
- Vissa tumörer i näshålan kan avlägsnas med en operation som kallas bred lokal excision. Denna operation tar bort tumören och en liten mängd normal vävnad runt omkring.
- Tumörer som sitter på näsans turbinat (långa, tunna ben som sitter på näsans innerväggar) kan avlägsnas genom en operation som kallas medial maxillektomi.
- Tumörer som involverar vävnaden på utsidan av näsan kan avlägsnas genom att ta bort en del av näsan eller hela näsan.
Typer av bihålekirurgi
- Tumörer som är små, icke-cancerösa (inte cancer) och som endast involverar dina ethmoidala bihålor avlägsnas med en operation som kallas extern ethmoidektomi.
- Tumörer som har vuxit in i din maxillär bihåla kan avlägsnas med en operation som kallas maxillektomi. Operationens omfattning beror på var tumören är belägen och om den involverar närliggande vävnad och strukturer.
Under en maxillektomi kan följande saker delvis eller helt avlägsnas:- Benen runt din bihåla
- Benen i den hårda gommen (taket i munnen)
- Övre tänder på ena sidan av munnen
- En del av eller hela ögonhålan
- En del av kindbenet
- En del av den beniga delen av övre näsan
Om en del av den hårda gommen tas bort, kan det finnas en öppen förbindelse mellan näshålan och munhålan (munnen). Din tandläkare kommer att ta avtryck (göra en form av din övre mun) före och dagen för din operation. De kommer att sätta en tillfällig kirurgisk obturator (platta) för att stänga öppningen i din gom under din operation. Detta kommer att hjälpa dig att tala och äta efter operationen.
Du kommer att skrivas ut från sjukhuset med den tillfälliga kirurgiska obturatorn på plats. Ungefär 2 veckor efter din operation får du en tid hos din tandläkare för att ta bort den kirurgiska obturatorn. Under detta möte kommer din tandläkare att montera en avtagbar obturator i din mun. De kommer också att ge dig instruktioner om hur du ska rengöra och ta hand om obturatorn. Du kommer att ha regelbundna uppföljningsbesök hos din tandläkare för att kontrollera obturatorn och justera passformen om det behövs. - Tumörer i dina ethmoid-, frontal- eller sphenoidbihålor avlägsnas genom en operation som kallas kraniofacial resektion. Denna operation innebär att tumören avlägsnas genom snitt (kirurgiska snitt) i ditt ansikte och din skalle. Genom att komma åt tumören från två håll har dina kirurger en bättre chans att ta bort hela tumören. Detta bidrar också till att minska eventuella skador på din hjärna, dina nerver och andra viktiga strukturer. Du kommer att ha en huvud- och halskirurg, plastikkirurg och neurokirurg som arbetar tillsammans i ditt kirurgiska team.
Endoskopisk kirurgi
Denna operation använder endoskop (tunna, böjliga, upplysta rör) som sätts in i näsan för att nå näshålan och bihålorna. Denna operation används för tumörer som är små och mindre involverade med omgivande strukturer. Den kan också användas för att behandla bihålssjukdomar som inte är cancer.
Lymfkörtelborttagning
Tumörer i näshålan och bihålorna sprider sig ibland till lymfkörtlar i halsen. Lymfkörtlarna avlägsnas genom en operation som kallas halsdissektion. Din kirurg kommer att se om du behöver en halsdissektion baserat på en läkarundersökning och en datortomografi (CT) eller magnetresonanstomografi (MRI).
Om lymfkörtlarna tas bort kommer du att ha ett dräneringsrör på plats medan du ligger på sjukhuset. Dina sjuksköterskor kommer att hålla koll på mängden dränering. När dräneringen är mindre än 20 till 30 milliliter (cirka ½ uns) på 24 timmar kommer dränaget att tas bort. Detta sker vanligtvis 3 till 5 dagar efter din operation.
För din operation
Informationen i det här avsnittet hjälper dig att förbereda dig inför din operation. Läs igenom det här avsnittet när din operation är planerad och hänvisa till det när ditt operationsdatum närmar sig. Det innehåller viktig information om vad du behöver göra före din operation.
Skriv ner dina frågor och var noga med att ställa dem till din vårdgivare.
Att göra sig redo för din operation
Du och ditt vårdteam kommer att arbeta tillsammans för att göra dig redo för din operation. Hjälp oss att hålla dig säker under din operation genom att tala om för oss om något av följande påståenden gäller dig, även om du inte är säker.
- Jag tar blodförtunnande medel. Några exempel är aspirin, heparin, warfarin (Jantoven®, Coumadin®), klopidogrel (Plavix®), enoxaparin (Lovenox®), dabigatran (Pradaxa®), apixaban (Eliquis®) och rivaroxaban (Xarelto®). Det finns fler, så se till att din vårdgivare känner till alla mediciner du tar.
- Jag tar receptbelagda mediciner (mediciner som ordinerats av en vårdgivare), inklusive plåster och krämer.
- Jag tar receptfria läkemedel (läkemedel som jag köper utan recept), inklusive plåster och krämer.
- Jag tar kosttillskott, t.ex. örter, vitaminer, mineraler eller natur- eller huskurer.
- Jag har en pacemaker, automatisk implanterbar kardioverter-defibrillator (AICD) eller annan hjärtutrustning.
- Jag har sömnapné.
- Jag har tidigare haft problem med anestesi (läkemedel för att få dig att sova under en operation).
- Jag är allergisk mot vissa läkemedel eller material, inklusive latex.
- Jag är inte villig att ta emot blodtransfusion.
- Jag dricker alkohol.
- Jag röker.
- Jag använder fritidsdroger.
Om att dricka alkohol
Mängden alkohol som du dricker kan påverka dig under och efter din operation. Det är viktigt att prata med dina vårdgivare om hur mycket alkohol du dricker. Detta hjälper oss att planera din vård.
- Om du slutar dricka alkohol plötsligt kan det orsaka kramper, delirium och död. Om vi vet att du löper risk att drabbas av dessa komplikationer kan vi skriva ut läkemedel för att förhindra att de inträffar.
- Om du dricker alkohol regelbundet kan du löpa risk för andra komplikationer under och efter din operation. Dessa inkluderar blödning, infektioner, hjärtproblem och en längre sjukhusvistelse.
Det finns saker du kan göra före din operation för att undvika att få problem:
- Var ärlig mot din vårdgivare om hur mycket alkohol du dricker.
- Försök att sluta dricka alkohol när operationen är planerad. Om du får huvudvärk, illamående (känsla av att du ska spy), ökad ångest eller om du inte kan sova efter att du slutat dricka, tala om det för din vårdgivare direkt. Detta är tidiga tecken på alkoholavvänjning och kan behandlas.
- Säg till din vårdgivare om du inte kan sluta dricka.
- Skäll din vårdgivare frågor om drickande och operation. Som alltid kommer all din medicinska information att behandlas konfidentiellt.
Om rökning
Om du röker kan du få andningsproblem när du opereras. Att sluta ens några dagar före operationen kan hjälpa till. Om du röker kommer din vårdgivare att hänvisa dig till vårt tobaksbehandlingsprogram. Du kan också nå programmet genom att ringa 212-610-0507.
Om sömnapné
Sömnapné är en vanlig andningsstörning som gör att du slutar andas under korta perioder när du sover. Den vanligaste typen är obstruktiv sömnapné (OSA). Vid OSA blir din luftväg helt blockerad under sömnen. OSA kan orsaka allvarliga problem under och efter en operation.
Säg oss om du har sömnapné eller om du tror att du kan ha det. Om du använder en andningsanordning (t.ex. en CPAP-apparat) för sömnapné, ta med den dagen för operationen.
Inom 30 dagar efter operationen
Presurgisk testning (PST)
För operationen kommer du att få en tid för presurgisk testning (PST). Datum, tid och plats för ditt PST-besök kommer att skrivas ut på påminnelsen från din kirurgs kontor.
Du kan äta och ta dina vanliga mediciner dagen för ditt PST-besök.
Under besöket träffar du en sjuksköterska (Nurse Practitioner, NP) som har ett nära samarbete med anestesiologipersonalen (specialiserad sjukvårdspersonal som ger dig narkos under din operation). Din NP kommer att gå igenom din medicinska och kirurgiska historia med dig. Du kan få ta prover, till exempel ett elektrokardiogram (EKG) för att kontrollera din hjärtrytm, röntgen av bröstkorgen, blodprover och andra prover som behövs för att planera din vård. Din NP kan också rekommendera att du träffar andra vårdgivare.
Din NP kommer att prata med dig om vilka mediciner du ska ta morgonen före operationen.
Det är till stor hjälp att ta med sig följande saker till ditt PST-besök:
- En lista över alla mediciner du tar, inklusive receptbelagda och receptfria mediciner, plåster och krämer.
- Resultat av eventuella tester som gjorts utanför MSK, t.ex. hjärtstresstest, ekokardiogram eller karotisdopplerundersökning.
- Namn och telefonnummer till din eller dina vårdgivare.
Identifiera din vårdgivare
Din vårdgivare spelar en viktig roll i din vård. Före din operation får du och din vårdare information om din operation av dina vårdgivare. Efter din operation kommer din vårdare att följa dig hem när du skrivs ut från sjukhuset. De kommer också att hjälpa dig att ta hand om dig själv hemma.
För vårdgivare
Resurser och stöd finns tillgängliga för att hjälpa dig att hantera det ansvar som följer med att ta hand om en person som genomgår cancerbehandling. För stödresurser och information, besök www.mskcc.org/caregivers eller läs A Guide for Caregivers.
Fyll ett formulär för vårdfullmakt
Om du inte redan har fyllt i ett formulär för vårdfullmakt rekommenderar vi att du fyller i ett nu. Om du redan har fyllt i ett, eller om du har andra förhandsdirektiv, ta med dem till ditt nästa möte.
En hälsovårdsfullmakt är ett juridiskt dokument som identifierar den person som kommer att tala för dig om du inte kan kommunicera för dig själv. Den person som du identifierar kallas ditt vårdombud.
Tala med din vårdgivare om du är intresserad av att fylla i en vårdfullmakt. Du kan också läsa resurserna Advance Care Planning och How to Be a Health Care Agent för information om vårdfullmakter, andra förhandsdirektiv och att vara vårdombud.
Gör andnings- och hostövningar
Öva dig på att ta djupa andetag och hosta före din operation. Om du har några frågor kan du fråga din sjuksköterska eller andningsterapeut.
Träning
Försök att göra aerobisk träning varje dag. Aerob träning är all träning som får ditt hjärta att slå snabbare, till exempel promenader, simning eller cykling. Om det är kallt ute kan du använda trappor i ditt hem eller gå till ett köpcentrum. Motion hjälper din kropp att komma i bästa skick inför operationen och gör din återhämtning snabbare och enklare.
Följ en hälsosam kost
Följ en välbalanserad, hälsosam kost före din operation. Om du behöver hjälp med din kost kan du prata med din vårdgivare om att träffa en klinisk dietist-nutritionist.
7 dagar före operationen
Följ din vårdgivares anvisningar om hur du ska ta aspirin
Om du tar aspirin eller ett läkemedel som innehåller aspirin kan du behöva ändra din dos eller sluta ta det 7 dagar före operationen. Aspirin kan orsaka blödningar.
Följ din vårdgivares instruktioner. Sluta inte att ta aspirin om de inte säger åt dig att göra det. För mer information, läs resursen Vanliga mediciner som innehåller aspirin, andra icke-steroida antiinflammatoriska läkemedel (NSAID) eller E-vitamin.
Stoppa med att ta E-vitamin, multivitaminer, naturläkemedel och andra kosttillskott
Stoppa med att ta E-vitamin, multivitaminer, naturläkemedel och andra kosttillskott 7 dagar före din operation. Dessa saker kan orsaka blödning. För mer information, läs resursen Herbal Remedies and Cancer Treatment.
2 dagar före din operation
Stoppa med att ta icke-steroida antiinflammatoriska läkemedel (NSAID)
Stoppa med att ta NSAID, till exempel ibuprofen (Advil®, Motrin®) och naproxen (Aleve®), 2 dagar före din operation. Dessa mediciner kan orsaka blödningar. För mer information, läs resursen Vanliga mediciner som innehåller aspirin, andra icke-steroida antiinflammatoriska läkemedel (NSAID) eller vitamin E.
1 dag före din operation
Notera tiden för din operation
En anställd från mottagningskontoret kommer att ringa upp dig efter kl. 14.00 dagen före din operation. Om din operation är planerad till en måndag ringer de dig på fredagen före. Om du inte blir uppringd senast klockan 19.00 ringer du 212-639-5014.
Medarbetaren kommer att tala om för dig vilken tid du ska anlända till sjukhuset för din operation. De kommer också att påminna dig om vart du ska gå.
Det kommer att vara någon av följande platser:
- Surgical Day Hospital (SDH)
1275 York Avenue (between East 67th and East 68th Streets)
New York, NY 10065
M Hiss till andra våningen - Presurgical Center (PSC) på 6:e våningen
1275 York Avenue (between East 67th and East 68th Streets)
New York, NY 10065
B hiss till 6:e våningen
Dusch
Tvätta dig med tvål och vatten kvällen före operationen.
Sömn
Gå tidigt till sängs och få en hel natts sömn.
Instruktioner för att äta före operationen
Ät inget efter midnatt kvällen före operationen. Detta inkluderar hård godis och tuggummi.
Morgonen före operationen
Instruktioner för att dricka före operationen
Du kan dricka totalt 12 ounces vatten mellan midnatt och 2 timmar före din planerade ankomsttid. Drick inget annat.
Drick inget från och med 2 timmar före planerad ankomsttid. Detta inkluderar vatten.
Tag dina mediciner enligt instruktion
Om din vårdgivare har sagt att du ska ta vissa mediciner på morgonen före operationen, ta endast dessa mediciner med en klunk vatten. Beroende på vilka mediciner du tar kan detta vara alla, några eller inga av dina vanliga morgonmediciner.
Saker att komma ihåg
- Har du något bekvämt och löst sittande på dig.
- Om du bär kontaktlinser, bär du glasögonen istället. Att bära kontaktlinser under en operation kan skada dina ögon.
- Håll inga metallföremål på dig. Ta bort alla smycken, inklusive piercing i kroppen. Utrustningen som används under din operation kan orsaka brännskador om den kommer i kontakt med metall.
- Ta inte på dig någon lotion, kräm, deodorant, smink, puder, parfym eller eau de cologne.
- Lämna värdefulla föremål (t.ex. kreditkort, smycken och ditt checkhäfte) hemma.
- Om du har menstruation (har din månatliga menstruation) ska du använda ett bind, inte en tampong. Du får engångsunderkläder samt en tampong vid behov.
Vad du ska ta med
- En knäppning eller en löst sittande överkropp.
- Din andningsanordning för sömnapné (t.ex. din CPAP-anordning), om du har en sådan.
- Ditt formulär för hälsovårdsfullmakt och andra förhandsdirektiv, om du har fyllt i dem.
- Din mobiltelefon och laddare.
- Bara pengar som du kanske vill ha för små inköp (t.ex. en tidning).
- Ett fodral för dina personliga tillhörigheter (t.ex. glasögon, hörapparat(er), tandproteser, proteser, peruk och religiösa artiklar), om du har en sådan.
- Den här guiden. Ditt vårdteam kommer att använda den för att lära dig hur du ska ta hand om dig själv efter operationen.
Var du ska parkera
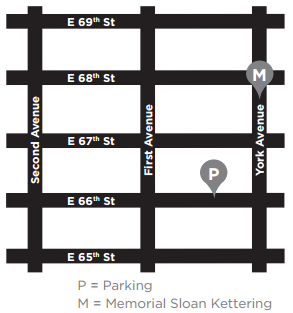
MSK:s parkeringsgarage ligger på East 66th Street mellan York och First Avenues. Om du har frågor om priser kan du ringa 212-639-2338.
För att nå garaget svänger du in på East 66th Street från York Avenue. Garaget ligger ungefär en fjärdedel av ett kvarter in från York Avenue, på gatans högra (norra) sida. Det finns en tunnel som du kan gå igenom och som förbinder garaget med sjukhuset.
Det finns även andra garage som ligger på East 69th Street mellan First och Second Avenues, East 67th Street mellan York och First Avenues och East 65th Street mellan First och Second Avenues.
När du väl är inne på sjukhuset
Du kommer att ombes säga och stava ditt namn och ditt födelsedatum många gånger. Detta är för din säkerhet. Personer med samma eller liknande namn kan opereras samma dag.
Förbered dig för operation
När det är dags att byta om inför operationen får du en sjukhusrock, en morgonrock och halkfria strumpor att ha på dig.
Möte med en sjuksköterska
Du får träffa en sjuksköterska före operationen. Berätta dosen av alla mediciner du tagit efter midnatt (inklusive receptbelagda och receptfria mediciner, plåster och krämer) och när du tog dem.
Din sjuksköterska kan placera en intravenös (IV) linje i en av dina vener, vanligtvis i din arm eller hand. Om din sjuksköterska inte placerar droppet gör din narkosläkare det i operationssalen.
Möte med en narkosläkare
Du kommer också att träffa en narkosläkare före operationen. De kommer att:
- Granska din sjukdomshistoria med dig.
- Fråga dig om du har haft några problem med anestesi tidigare, inklusive illamående eller smärta.
- Språka med dig om din komfort och säkerhet under operationen.
- Språka med dig om vilken typ av anestesi du kommer att få.
- Svara på dina frågor om din narkos.
Gör dig redo för din operation
När det är dags för din operation måste du ta av dig dina hörapparater, tandproteser, proteser, peruk och religiösa artiklar, om du har sådana.
Du kommer antingen att gå in i operationssalen eller tas in på en bår. En medlem av operationssalsteamet hjälper dig upp på operationssängen. Kompressionsstövlar kommer att placeras på dina underben. Dessa blåser försiktigt upp och släpper luft för att underlätta blodflödet i dina ben.
När du känner dig bekväm kommer din narkosläkare att ge dig bedövning genom din intravenösa linje och du kommer att somna. Du kommer också att få vätska genom droppet under och efter operationen.
Under operationen
När du har somnat helt och hållet kommer en andningsslang att placeras genom din mun och in i ditt luftrör för att hjälpa dig att andas. En urinkateter (Foley) kommer också att placeras för att dränera urin (kiss) från din urinblåsa.
När operationen är klar kommer ditt snitt att stängas med häftklamrar eller suturer (stygn). Du kan också ha Steri-Strips™ (tunna bitar kirurgisk tejp) eller Dermabond® (kirurgiskt lim) över dina snitt. Dina snitt kan täckas med ett bandage.
Din andningsslang tas vanligtvis ut medan du fortfarande är kvar i operationssalen.
Längden på din operation beror på vilken typ av operation och vilka snitt du har. Din vårdgivare kommer att prata med dig om vad du kan förvänta dig före operationen.
Efter din operation
Informationen i det här avsnittet talar om vad du kan förvänta dig efter din operation, både under sjukhusvistelsen och efter att du lämnat sjukhuset. Du får veta hur du på ett säkert sätt återhämtar dig från din operation.
Skriv ner dina frågor och se till att ställa dem till din vårdgivare.
På postanestesiavdelningen (PACU)
När du vaknar upp efter operationen kommer du att befinna dig på postanestesiavdelningen (PACU).
En sjuksköterska kommer att hålla koll på din kroppstemperatur, puls, ditt blodtryck och syrehalt. Du kanske får syre genom en tunn slang som ligger under näsan eller en mask som täcker din näsa och mun. Du kommer också att ha kompressionsstövlar på underbenen.
Smärtmedicin
Du kommer att få smärtmedicin i droppform medan du är på PACU. Du kanske kan styra din smärtmedicinering med hjälp av en knapp som kallas patientstyrd analgesi (PCA). För mer information, läs Patientkontrollerad analgesi (PCA).
Slangar och dräneringar
Du kommer att få 1 eller flera av följande:
- Dräneringsslangar nära dina snitt. Dessa hjälper till att dränera vätska från området för att hjälpa dina sår att läka.
- En Foley-kateter genom ditt urinrör, in i din urinblåsa. Detta dränerar urin (kiss) från din urinblåsa.
- En ansiktsmask och luftfuktare. Detta hjälper till att hålla dina luftvägar fuktiga.
- En nasogastrisk (NG) matningssond, om det behövs. Detta är en slang som går genom näsan in i magen. Den används för att ge dig näring. Om du behöver en NG-slang placeras den medan du sover under operationen och tas bort när du är klar.
- Plint i näsan (Doyle-skena). Dessa hjälper till att förhindra ärrbildning i din näsa. De tas bort under ditt första besök efter operationen.
Förflyttning till ditt sjukhusrum
Beroende på vilken typ av operation du har genomgått kan du stanna på PACU i några timmar eller över natten. Efter din vistelse på PACU tar en medarbetare dig till ditt sjukhusrum.
I ditt sjukhusrum
Längden på sjukhusvistelsen efter din operation beror på din återhämtning. En medlem av ditt vårdteam kommer att berätta för dig vad du kan förvänta dig.
När du tas till ditt sjukhusrum kommer du att träffa en av sjuksköterskorna som kommer att ta hand om dig medan du är på sjukhuset.
Under tiden på sjukhuset kommer sjuksköterskorna att lära dig hur du ska ta hand om dig själv medan du återhämtar dig från din operation.
Läs resursen Call! Don’t Fall! för att lära dig mer om vad du kan göra för att vara säker och undvika att falla när du är på sjukhuset.
Hantera din smärta
Du kommer att ha lite smärta efter din operation. Till en början kommer du att få din smärtstillande medicin via din intravenösa linje. Du kanske kan kontrollera din smärtmedicinering med hjälp av en PCA-apparat. När du kan äta får du orala smärtstillande läkemedel (läkemedel som du sväljer).
Din vårdgivare kommer ofta att fråga dig om din smärta och ge dig läkemedel vid behov. Om din smärta inte lindras ska du tala om det för din vårdgivare. Det är viktigt att kontrollera din smärta så att du kan använda din stimulerande spirometer och röra dig. Att kontrollera din smärta hjälper dig att återhämta dig bättre.
Du får ett recept på smärtstillande medicin innan du lämnar sjukhuset. Prata med din vårdgivare om eventuella biverkningar och när du bör börja byta till receptfria smärtstillande läkemedel.
Rör dig och gå
Rör dig och gå bidrar till att minska din risk för blodproppar och lunginflammation (lunginfektion). Det kommer också att hjälpa dig att börja släppa ut gas och ha tarmrörelser (bajs) igen. Din sjuksköterska, sjukgymnast eller arbetsterapeut hjälper dig att röra på dig om det behövs.
Träna dina lungor
Det är viktigt att träna dina lungor så att de expanderar fullt ut. Detta hjälper till att förebygga lunginflammation.
- Din sjuksköterska kommer att ge dig en stimulerande spirometer för att hjälpa dig att expandera dina lungor. Använd den 10 gånger varje timme du är vaken. För mer information, läs Hur du använder din stimulerande spirometer.
- Då gör du hosta och djupa andningsövningar. En medlem av ditt vårdteam kommer att lära dig hur du gör dessa övningar.
Äta och dricka
För din första måltid efter operationen får du bara klara vätskor. Därefter kommer du långsamt att börja följa en purékost, därefter en mekanisk mjuk kost. För mer information, läs resursen Eating Guide for Puréed and Mechanical Soft Diets.
Om du har frågor om din kost kan du be om att få träffa en klinisk dietist-nutritionist.
Vård av dina slangar och dräneringar
En anställd kommer att ta hand om dina slangar och dräneringar medan du är på sjukhuset. Om du kommer att lämna sjukhuset med slangar eller dräneringar kommer de också att lära dig hur du tar hand om dem så att du kan göra det själv hemma. Det kan vara till hjälp om din vårdare också lär sig.
Duschning
- Om du har dräneringsslangar nära ditt snitt kan du duscha, men gör inte dräneringsslangarna blöta. En anställd kommer att hjälpa dig. Du kan duscha normalt 24 timmar efter att dina dräneringsslangar tagits bort.
- Om du inte har dräneringsslangar nära snittet får du inte duscha de första 48 timmarna efter operationen. Du kan ta ett svampbad. En personal hjälper dig.
Planering för din utskrivning
Din sjuksköterska kommer att lära dig den egenvård du behöver för att fortsätta att ta hand om dig själv hemma. Detta kan innebära att du måste spola din mun och näsa om det behövs. Du kommer också att lära dig övningar för att förebygga trismus. Detta är oförmågan att öppna käken som kan utvecklas på grund av ärrbildning eller förändringar i musklerna runt käken. För mer information, läs resursen Preventing Trismus.
Om du stannar på sjukhuset i mindre än en vecka kommer du att lämna sjukhuset med häftklamrar eller stygn i ditt snitt. De tas bort vid ett uppföljningsbesök efter operationen. Om du stannar på sjukhuset längre än 1 vecka kommer några eller alla dina häftklamrar eller stygn att tas bort innan du lämnar sjukhuset.
Avsluta sjukhuset
När du är redo att lämna sjukhuset kommer ditt snitt att ha börjat läka. Innan du lämnar sjukhuset ska du titta på ditt snitt tillsammans med en av dina vårdgivare. Om du vet hur ditt snitt ser ut kan du lättare lägga märke till eventuella förändringar senare.
Planera att lämna sjukhuset vid 11.00-tiden på utskrivningsdagen. Innan du åker skriver din vårdgivare ut din utskrivningsorder och dina recept. Du kommer också att få skriftliga utskrivningsinstruktioner. En av dina vårdgivare kommer att gå igenom dessa instruktioner med dig innan du åker.
Om din skjuts inte finns på sjukhuset när du är redo att bli utskriven kan du kanske vänta i Patient Transition Lounge. En medlem av ditt vårdteam kommer att ge dig mer information.
Hemma
Läs resursen What You Can Do to Avoid Falling (Vad du kan göra för att undvika att ramla) för att lära dig mer om vad du kan göra för att vara säker och undvika att ramla hemma och under dina möten på MSK.
Hantera din smärta
Människor har smärta eller obehag under olika lång tid. Du kan fortfarande ha lite smärta när du går hem och kommer förmodligen att ta smärtstillande läkemedel.
Följ nedanstående riktlinjer för att hantera din smärta hemma.
- Ta dina mediciner enligt anvisningarna och vid behov.
- Ringa din vårdgivare om de mediciner som ordinerats för dig inte lindrar din smärta.
- Förhindra dig från att köra bil eller dricka alkohol när du tar receptbelagda smärtstillande läkemedel. Vissa receptbelagda smärtstillande läkemedel kan göra dig sömnig. Alkohol kan göra sömnigheten värre.
- När ditt snitt läker kommer du att ha mindre smärta och behöva mindre smärtstillande medicin. Ett receptfritt smärtstillande medel som t.ex. paracetamol (Tylenol®) eller ibuprofen (Advil®) lindrar värk och obehag.
- Följ din vårdgivares instruktioner för att sluta med din receptbelagda smärtstillande medicin.
- Inta inte mer av någon medicin än den mängd som anges på etiketten eller enligt din vårdgivares instruktioner.
- Läs etiketterna på alla mediciner du tar, särskilt om du tar paracetamol. Paracetamol är en ingrediens i många receptfria och receptbelagda läkemedel. Men om du tar för mycket kan det skada din lever. Ta inte mer än 1 läkemedel som innehåller paracetamol utan att tala med en medlem av ditt vårdteam.
- Smärtmedicin ska hjälpa dig att återuppta dina normala aktiviteter. Ta tillräckligt med medicin för att kunna utföra dina aktiviteter och övningar på ett bekvämt sätt. Det är normalt att smärtan ökar lite när du börjar vara mer aktiv.
- Håll koll på när du tar din smärtmedicin. Det fungerar bäst 30 till 45 minuter efter att du har tagit det. Det är bättre att ta det när du får smärta för första gången än att vänta tills smärtan blir värre.
Hantering av förstoppning
Prata med din vårdgivare om hur du ska hantera förstoppning. Du kan också följa riktlinjerna nedan.
- Träna om du kan. Promenader är en utmärkt form av motion.
- Drick 8 till 10 (8-ounce) glas (2 liter) vätska dagligen, om du kan.
- Gå på toaletten vid samma tid varje dag. Din kropp kommer att vänja sig vid att gå vid den tiden. Men om du känner att du behöver gå, skjut inte upp det.
- Försök att gå på toaletten 5 till 15 minuter efter måltiderna. Efter frukost är en bra tid att gå på toaletten. Reflexerna i tjocktarmen är starkast vid denna tidpunkt.
Om dessa saker inte hjälper, prata med din vårdgivare. De kan rekommendera ett receptfritt eller receptbelagt läkemedel.
Vård av ditt snitt
Din vårdgivare kommer att ge dig skriftliga instruktioner om hur du ska ta hand om dina snitt innan du lämnar sjukhuset.
Om du åker hem med häftklamrar eller stygn i snittet kommer din vårdgivare att ta ut dem vid ett uppföljningsbesök efter operationen. Om du fick strålbehandling av halsen före operationen kommer dina häftklamrar eller stygn att tas bort 2 till 3 veckor efter operationen. Om du inte fick strålbehandling av halsen tas de bort under ditt första möte efter operationen.
Det är okej att göra dina häftklamrar eller stygn blöta.
Äta och dricka
Sjukvårdspersonalen kommer att tala om för dig om du behöver följa en särskild diet hemma. Om du har frågor om din kost kan du be om att få träffa en klinisk dietist och nutritionist.
Nasala förändringar efter bihålekirurgi
Om du har genomgått bihålekirurgi kommer du att ha trängsel (täthet) och dränering. Detta kan komma och gå. Din vårdgivare hjälper dig att hantera dessa under dina möten efter operationen.
Du kan ha sämre luktsinne under en tid efter operationen. Detta kan också påverka ditt smaksinne. Men dessa saker kommer att komma tillbaka när du läker.
Försiktighetsåtgärder för näsan efter bihåleoperation
Om du har genomgått en bihåleoperation ska du följa nedanstående försiktighetsåtgärder under de första 4 till 6 veckorna efter operationen.
- Inte stoppa in något i näsan.
- Inte dricka genom ett sugrör.
- Inte sänka huvudet under axlarna.
- Nys med öppen mun.
- Hosta med öppen mun.
Din vårdgivare talar om för dig om detta gäller för dig.
Fysisk aktivitet och motion
När du lämnar sjukhuset kommer ditt snitt att se ut som om det är läkt utvändigt, men det kommer inte att vara läkt invändigt. Under de första 4 till 6 veckorna efter operationen:
- Häv inte något som är tyngre än 10 pund (cirka 4,5 kilo).
- Håll dig borta från ansträngande aktiviteter (till exempel jogging och tennis).
- Driv inga kontaktsporter (t.ex. fotboll).
Att utöva aerobisk träning, t.ex. promenader och trappor, hjälper dig att bli starkare och må bättre. Gå minst två till tre gånger om dagen i 20 till 30 minuter. Du kan promenera utomhus eller inomhus i ditt lokala köpcentrum.
Det är normalt att ha mindre energi än vanligt efter din operation. Återhämtningstiden är olika för varje person. Öka dina aktiviteter varje dag så mycket du kan. Balansera alltid aktivitetsperioder med viloperioder. Vila är en viktig del av din återhämtning.
Körning
Fråga din vårdgivare när du kan köra bil. De flesta kan börja köra bil igen 1 vecka efter operationen. Kör inte när du tar smärtstillande läkemedel som kan göra dig sömnig. Du kan åka i en bil som passagerare när som helst efter att du har lämnat sjukhuset.
Gå tillbaka till arbetet
Prata med din vårdgivare om ditt arbete och när det kan vara säkert för dig att börja arbeta igen. Om ditt arbete innebär mycket rörelse eller tunga lyft kan du behöva vara borta lite längre än om du sitter vid ett skrivbord.
Resor
Om du har genomgått en bihåle- eller skallbasoperation får du inte flyga i ett flygplan på 6 veckor efter operationen. Ditt vårdteam kommer att tala om för dig om detta gäller dig.
Hämta dina testresultat
Vävnaden som togs bort under operationen kommer att undersökas av en patolog efter din operation. Testresultaten är vanligtvis klara inom en vecka, men det kan ta längre tid beroende på vilka tester som görs. Din vårdgivare kommer att diskutera resultaten med dig under ditt första uppföljningsmöte efter operationen.
Följningsmöten
Din vårdgivare kommer att prata med dig om din långsiktiga uppföljning. Ditt första möte efter operationen kommer att ske ungefär 7 till 10 dagar efter att du skrivits ut från sjukhuset. Under det här besöket kommer din sjuksköterska att lära dig hur du kan ta hand om din näsa och bihålor hemma, om det behövs.
Om du har en bihåleoperation kommer du att ha regelbundna möten med din läkare under den första månaden efter operationen. De hjälper dig att hålla näsan och bihålorna fria, vilket kan hjälpa dig att läka och hålla dig bekväm.
Du kommer att ha regelbundna möten med ditt tandvårdsteam under flera månader efter din operation. Om du har en obturator kommer de att justera den vid behov för att hjälpa dig att kunna tugga, svälja och tala. Om det behövs kommer en ansiktsprotes att tillverkas så att du kan se likadan ut som före operationen.
Om det behövs kommer en talpedagog från Speech and Hearing Center att arbeta med dig. En talpedagog behandlar:
- Röstförlust
- Sväljningsstörningar
- Svårt tal
Din talpedagog kommer att hjälpa dig att återfå så mycket som möjligt av ditt tal och din sväljning.
Om du har några frågor eller funderingar kan du kontakta din vårdgivares kontor när som helst efter att du har blivit utskriven från sjukhuset.
Hantera dina känslor
Diagnosen och behandlingen av cancer kan vara en mycket stressande händelse. För många kan det ibland vara överväldigande. Varje person som får en cancerdiagnos klarar sig på sitt eget sätt. Du och din familj kommer nästan säkert att uppleva upp- och nedgångar. Många säger att det hjälper att koncentrera sig på de små förbättringar som du kommer att se när dagarna och veckorna går.
Din behandling kan förändra ditt utseende. Detta kan vara särskilt upprörande. Det finns många resurser som kan hjälpa dig och din familj under din återhämtning. Vissa finns här på MSK och andra finns i ditt samhälle. Fråga din läkare, sjuksköterska eller socialarbetare om alternativen. Du kanske också vill prata med en överlevare av huvud- och halscancer. Detta kan ordnas genom vårt stödprogram för patienter och vårdare. De flesta tycker att det är mycket lugnande att träffa någon som har gått igenom något som liknar det de står inför.
Resurserna för livet efter cancer (RLAC) erbjuder stöd och utbildning för personer som är klara med behandlingen. Om du vill veta mer om de program de erbjuder kan du ringa 646-888-8106 eller gå in på www.mskcc.org/experience/living-beyond-cancer/services-survivors.
Depression kan uppstå när som helst när du har fått en cancerdiagnos. Det är viktigt att känna igen symptomen. Det finns hjälp att få för att behandla och hantera den. Tecken på depression är:
- Känslor av hjälplöshet och sorg som varar längre än vanligt
- Oförmåga eller svårigheter att koncentrera sig, utföra normala aktiviteter eller både och
- Förändring av humöret
- Förändring av sömnmönstret
- Förändring av aptiten
Om du har några av dessa symtom och de varar i mer än två veckor ska du berätta för din vårdgivare.
Användning av MyMSK
MyMSK (my.mskcc.org) är ditt MSK-patientportalkonto. Du kan använda MyMSK för att skicka och ta emot meddelanden från ditt vårdteam, visa dina testresultat, se datum och tider för dina möten med mera. Du kan också bjuda in din vårdgivare att skapa ett eget konto så att de kan se information om din vård.
Om du inte har ett MyMSK-konto kan du besöka my.mskcc.org, ringa 646-227-2593 eller ringa din läkarmottagning för att få ett registrerings-ID för att registrera dig. Du kan också titta på vår video Hur man registrerar sig i MyMSK: Memorial Sloan Ketterings patientportal. Om du behöver hjälp kan du kontakta MyMSK Help Desk genom att skicka ett e-postmeddelande till [email protected] eller ringa 800-248-0593.
När du ska kontakta din vårdgivare
Kontakta din vårdgivare om:
- Du har ökat obehag, rodnad eller både och runt snittlinjen.
- Huden runt snittet är varm att känna på.
- Du har dränering eller ansamling av vätska från ditt snittområde.
- Du har andnöd
- Du har ny eller ökad svullnad runt ditt snitt.
Måndag till fredag från kl. 9.00 till 17.00 kan du kontakta din vårdgivare. Efter klockan 17.00, under helger och helgdagar, ring 212-639-2000 och be att få tala med den jourhavande personen för din sjukvårdsläkare.
Stödtjänster
Det här avsnittet innehåller en lista över stödtjänster som kan hjälpa dig att förbereda dig inför operationen och återhämta dig på ett säkert sätt.
Skriv ner dina frågor och var noga med att ställa dem till din sjukvårdspersonal.
MSK-stödtjänster
Admitting Office
212-639-7606
Ringa om du har frågor om din sjukhusvistelse, bland annat om att begära ett privat rum.
Anestesi
212-639-6840
Ringa om du har frågor om anestesi.
Blood Donor Room
212-639-7643
Ringa för mer information om du är intresserad av att donera blod eller blodplättar.
Bobst International Center
888-675-7722
MSK välkomnar patienter från hela världen. Om du är en internationell patient kan du ringa för att få hjälp med att ordna din vård.
Kyrkogårdstjänst
212-639-5982
På MSK finns våra själavårdare tillgängliga för att lyssna, hjälpa till att stötta familjemedlemmar, be, kontakta präster eller trosgrupper i samhället eller helt enkelt vara en tröstande följeslagare och en andlig närvaro. Vem som helst kan begära andligt stöd, oavsett formell religiös tillhörighet. Det interreligiösa kapellet ligger nära huvudentrén på Memorial Hospital och är öppet dygnet runt. Om du har en nödsituation kan du ringa sjukhusoperatören och fråga efter den jourhavande kaplanen.
Counseling Center
646-888-0200
Många människor tycker att rådgivning hjälper dem. Vi erbjuder rådgivning för individer, par, familjer och grupper samt mediciner för att hjälpa dig om du känner dig ängslig eller deprimerad. Om du vill boka en tid kan du be din vårdgivare om en remiss eller ringa numret ovan.
Food Pantry Program
646-888-8055
Matkorgsprogrammet ger mat till människor som behöver det under sin cancerbehandling. För mer information, prata med din vårdgivare eller ring numret ovan.
Integrative Medicine Service
646-888-0800
Integrative Medicine Service erbjuder många tjänster som kompletterar (går tillsammans med) traditionell medicinsk vård, bland annat musikterapi, mind/body terapier, dans- och rörelseterapi, yoga och beröringsterapi.
MSK-bibliotek
library.mskcc.org
212-639-7439
Du kan besöka vår bibliotekswebbplats eller tala med bibliotekets referenspersonal för att hitta mer information om din specifika cancertyp. Du kan också besöka LibGuides på MSK:s bibliotekswebbplats på libguides.mskcc.org.
Patient and Caregiver Education
www.mskcc.org/pe
Besök webbplatsen Patient and Caregiver Education för att söka i vårt virtuella bibliotek. Där kan du hitta skriftliga utbildningsresurser, videor och onlineprogram.
Patient and Caregiver Peer Support Program
212-639-5007
Det kan kännas betryggande att tala med någon som har genomgått en behandling som liknar din. Du kan prata med en tidigare MSK-patient eller vårdare genom vårt program för kollegialt stöd till patienter och vårdare. Dessa samtal är konfidentiella. De kan äga rum personligen eller via telefon.
Patientfakturering
646-227-3378
Ringa om du har frågor om förhandsgodkännande med ditt försäkringsbolag. Detta kallas också för förhandsgodkännande.
Patientrepresentationskontor
212-639-7202
Ringa om du har frågor om formuläret för hälso- och sjukvårdsfullmakt eller om du har problem med din vård.
Perioperative Nurse Liaison
212-639-5935
Ringa om du har frågor om att MSK ska lämna ut information medan du opereras.
Private Duty Nursing Office
212-639-6892
Du kan begära privata sjuksköterskor eller ledsagare. Ring för mer information.
Resurser for Life After Cancer (RLAC) Program
646-888-8106
På MSK slutar vården inte efter den aktiva behandlingen. RLAC-programmet är till för patienter och deras familjer som har avslutat behandlingen. Programmet har många tjänster, bland annat seminarier, workshops, stödgrupper, rådgivning om livet efter behandlingen och hjälp med försäkrings- och sysselsättningsfrågor.
Program för sexuell hälsa
Cancer och cancerbehandlingar kan ha en inverkan på din sexuella hälsa. MSK:s program för sexuell hälsa kan hjälpa dig att vidta åtgärder och ta itu med frågor om sexuell hälsa före, under eller efter din behandling.
- Vårt program för kvinnlig sexualmedicin och kvinnohälsa hjälper kvinnor som har att göra med cancerrelaterade sexuella hälsoutmaningar, inklusive för tidigt klimakterium och fertilitetsproblem. För mer information eller för att boka en tid, ring 646-888-5076.
- Vårt program för manlig sexual- och reproduktionsmedicin hjälper män som har problem med cancerrelaterad sexuell hälsa, inklusive erektil dysfunktion. För mer information eller för att boka en tid, ring 646-888-6024.
Socialt arbete
212-639-7020
Socialarbetare hjälper patienter, familj och vänner att hantera problem som är vanliga för cancerpatienter. De erbjuder individuell rådgivning och stödgrupper under hela behandlingen och kan hjälpa dig att kommunicera med barn och andra familjemedlemmar. Våra socialarbetare kan också hjälpa till att hänvisa dig till samhällsorgan och program samt till ekonomiska resurser om du är berättigad.
Tobaksbehandlingsprogram
212-610-0507
Om du vill sluta röka har MSK specialister som kan hjälpa dig. Ring för mer information.
Virtuella program
www.mskcc.org/vp
MSK:s virtuella program erbjuder utbildning och stöd online för patienter och vårdgivare, även när du inte kan komma till MSK personligen. Genom levande, interaktiva sessioner kan du lära dig mer om din diagnos, vad du kan förvänta dig under behandlingen och hur du förbereder dig för de olika stegen i din cancervård. Sessionerna är konfidentiella, kostnadsfria och leds av sakkunnig klinisk personal. Om du är intresserad av att delta i ett virtuellt program kan du besöka vår webbplats www.mskcc.org/vp för mer information.
För mer information online kan du besöka avsnittet Cancertyper på www.mskcc.org.
Externa stödtjänster
Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
I New York City erbjuder MTA en delad tur, från dörr till dörr, för personer med funktionshinder som inte kan åka buss eller tunnelbana.
Air Charity Network
www.aircharitynetwork.org
877-621-7177
Erbjuder resor till behandlingscenter.
American Cancer Society (ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Erbjuder en mängd olika information och tjänster, bland annat Hope Lodge, en kostnadsfri plats där patienter och vårdgivare kan bo under cancerbehandling.
Cancer and Careers
www.cancerandcareers.org
En resurs för utbildning, verktyg och evenemang för anställda med cancer.
CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (Between West 25th & 26th Streets)
New York, NY 10001
Gör rådgivning, stödgrupper, utbildningsverkstäder, publikationer och ekonomiskt stöd.
Cancer Support Community
www.cancersupportcommunity.org
Ger stöd och utbildning till personer som drabbats av cancer.
Caregiver Action Network
www.caregiveraction.org
800-896-3650
Ger utbildning och stöd till personer som tar hand om närstående med en kronisk sjukdom eller ett funktionshinder.
Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Erbjuder gratis resor till behandlingar över hela landet med hjälp av tomma platser på företagsflygplan.
Gilda’s Club
www.gildasclubnyc.org
212-647-9700
En plats där män, kvinnor och barn som lever med cancer får socialt och känslomässigt stöd genom nätverk, workshops, föreläsningar och sociala aktiviteter.
Good Days
www.mygooddays.org
877-968-7233
Erbjuder ekonomiskt stöd för att betala egenavgifter under behandlingen. Patienterna måste ha en sjukförsäkring, uppfylla inkomstkriterierna och få läkemedel som ingår i Good Days formulär.
Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Gör ekonomiskt stöd för att täcka egenavgifter, sjukvårdspremier och självrisker för vissa mediciner och behandlingar.
Joe’s House
www.joeshouse.org
877-563-7468
Gör en lista över boenden i närheten av behandlingscenter för personer med cancer och deras familjer.
LGBT Cancer Project
http://lgbtcancer.com/
Gör stöd och förespråkande för HBT-samhället, inklusive stödgrupper online och en databas över HBT-vänliga kliniska prövningar.
LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Gör reproduktiv information och stöd till cancerpatienter och överlevande vars medicinska behandlingar har risker som är förknippade med infertilitet.
Look Good Feel Better Program
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Det här programmet erbjuder seminarier där du kan lära dig saker som du kan göra för att må bättre med ditt utseende. För mer information eller för att anmäla dig till en workshop, ring numret ovan eller besök programmets webbplats.
National Cancer Institute
www.cancer.gov
800-4-CANCER (800-422-6237)
National Cancer Legal Services Network
www.nclsn.org
Gratis program för juridisk rådgivning om cancer.
National LGBT Cancer Network
www.cancer-network.org
Gör utbildning, fortbildning och intressebevakning för hbtq-canceröverlevare och riskgrupper.
Needy Meds
www.needymeds.org
Listor över patientstödsprogram för märkes- och generiska läkemedel.
NYRx
www.nyrxplan.com
Gör receptbelagda förmåner för berättigade anställda och pensionärer hos arbetsgivare inom den offentliga sektorn i delstaten New York.
Partnership for Prescription Assistance
www.pparx.org
888-477-2669
Hjälper berättigade patienter utan receptbelagda läkemedel att få gratis eller billiga mediciner.
Patient Access Network Foundation
www.panfoundation.org
866-316-7263
Gör hjälp med egenavgifter för patienter med försäkring.
Patient Advocate Foundation
www.patientadvocate.org
800-532-5274
Ger tillgång till vård, ekonomiskt stöd, försäkringsstöd, stöd för att behålla jobbet och tillgång till den nationella resursförteckningen för underförsäkrade.
RxHope
www.rxhope.com
877-267-0517
Gör bistånd för att hjälpa människor att få läkemedel som de har svårt att betala.
Utbildningsresurser
Detta avsnitt innehåller de utbildningsresurser som det hänvisas till genom hela denna guide. Dessa resurser hjälper dig att förbereda dig inför din operation och återhämta dig på ett säkert sätt efter operationen.
Skriv ner dina frågor och se till att ställa dem till din vårdgivare.
- Planering av avancerad vård
- Ringa! Fall inte!
- Gemensamma läkemedel som innehåller aspirin, andra icke-steroida antiinflammatoriska läkemedel (NSAID) eller vitamin E
- Ätguide för purékost och mekanisk mjuk kost
- Kurmediciner och cancerbehandling
- Hur du anmäler dig till MyMSK: Memorial Sloan Ketterings patientportal
- Hur du använder din spirometer
- Vad du kan göra för att undvika att falla
- Förhindra trismus