È un nuovo anno e una nuova stagione respiratoria quindi i miei pensieri si rivolgono all’infezione più comune in pediatria dove un antibiotico potrebbe essere prescritto in modo appropriato – l’otite media acuta (AOM). Le linee guida dell’American Academy of Pediatrics sono state finalizzate nel 2012 e pubblicate nel 2013 e basate su dati che il sottocomitato AAP ha considerato. È emersa una raccomandazione per l’amoxicillina a rimanere il trattamento di scelta se un antibiotico doveva essere prescritto a tutti, lasciando l’opzione di osservazione come una considerazione continua in circostanze cliniche definite. Gli antibiotici alternativi orali raccomandati erano amoxicillina/clavulanato e cefdinir (Pediatrics. 2013. doi: 10.1542/peds.2012-3488).
Da quando il sottocomitato AAP ha deliberato, sono avvenuti cambiamenti nell’eziologia AOM e la frequenza di resistenza agli antibiotici tra i batteri comuni che causano l’infezione. Il nostro gruppo di Rochester (N.Y.) continua ad essere l’unico sito negli Stati Uniti a condurre una valutazione prospettica dell’AOM; speriamo che i nostri dati siano generalizzabili all’intero paese, ma questo non è certo. A Rochester, abbiamo visto un calo complessivo dell’incidenza di AOM dopo l’introduzione di Prevnar 7 di circa il 10%-15% complessivo e che corrispondeva ragionevolmente bene con la frequenza di AOM causata da Streptococcus pneumoniae che coinvolge i sette sierotipi nel vaccino PCV7. Abbiamo poi avuto un rimbalzo nelle infezioni AOM, in gran parte causate dal sierotipo 19A, tale che l’incidenza complessiva di AOM è tornata a livelli quasi uguali a quelli prima del PCV7 entro il 2010. Con l’introduzione di Prevnar 13, e la drastica riduzione della colonizzazione nasale del sierotipo 19A – un precursore necessario di AOM – l’incidenza complessiva di AOM è scesa di nuovo, e rispetto all’era pre-PCV7, stimo che stiamo vedendo circa il 20%-25% meno AOM oggi.
A fine 2017, abbiamo pubblicato un articolo che descrive l’epidemiologia di AOM nell’era PCV (Pediatrics. 2017 Aug. doi: 10.1542/peds.2017-0181), in cui abbiamo descritto i cambiamenti nella distribuzione degli otopatogeni nel tempo dal 1996 al 2016. Ha mostrato che entro la fine del 2016, i batteri predominanti che causano AOM erano Haemophilus influenzae, che rappresentano il 60% di tutti AOM (52% rilevato dalla cultura da timpanocentesi e un altro 8% rilevato dalla reazione a catena della polimerasi). Tra gli H. influenzae del liquido dell’orecchio medio, la produzione di beta-lattamasi si è verificata nel 45%. Pertanto, secondo i principi di previsione dell’efficacia degli antibiotici nelle malattie infettive, l’uso di amoxicillina in dose standard o ad alta dose non eliminerebbe circa la metà delle H. influenzae che causano AOM. Nella tabella inclusa in questa colonna, mostro i calcoli dei risultati previsti dal trattamento con amoxicillina, amoxicillina/clavulanato e cefdinir sulla base del mix di otopatogeni e delle frequenze di resistenza previste per il 2016. Aggiunto ai dati su H. influenzae ho incluso i risultati di S. pneumoniae alta non suscettibilità al 5% dei ceppi e la produzione di beta-lattamasi da Moraxella catarrhalis al 100% dei ceppi.
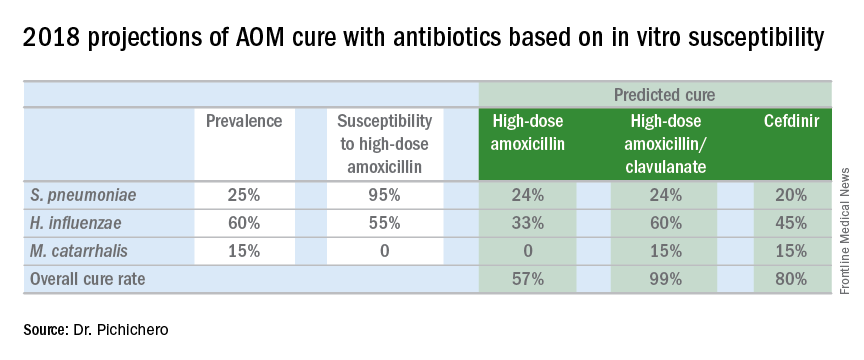
Soltanto basandosi sulla suscettibilità in vitro e sul mix noto di otopatogeni, i calcoli mostrano che l’amoxicillina potrebbe portare a una cura massima del 57%, amoxicillina/clavulanato del 99%, e cefdinir dell’80% dei bambini trattati.
La suscettibilità in vitro ha i suoi limiti. I calcoli farmacodinamici farebbero cadere il successo previsto di tutti e tre gli antibiotici perché l’assorbimento subottimale dopo il dosaggio orale si verifica con amoxicillina e amoxicillina/clavulanato più che con cefdinir, con il risultato di livelli inferiori a quelli previsti di antibiotico al sito di infezione all’interno dell’orecchio medio, mentre il livello raggiungibile di cefdinir con il dosaggio raccomandato a volte è inferiore al cut point desiderato in vitro.
Per bilanciare la minore efficacia prevista, ciascuno degli ototogeni ha un “tasso di guarigione spontanea” associato che viene spesso citato come 20% per S. pneumoniae, 50% per H. influenzae, e 80% per M. catarrhalis. Tuttavia, per essere chiari, questi tassi sono stati derivati in gran parte da valutazioni circa 5 giorni dopo l’inizio del trattamento antibiotico con farmaci inefficaci o con placebo e non tengono conto del vero tasso di guarigione clinica spontanea di AOM se valutato nei primi giorni dopo l’inizio (quando il dolore e la febbre sono al loro picco) né se valutato 14-30 giorni dopo quando quasi tutti i bambini sono stati curati dal loro sistema immunitario.
I calcoli non tengono conto anche della sovra-diagnosi nella pratica clinica. Infatti, se il bambino non ha AOM, allora il bambino avrà una cura indipendentemente dall’antibiotico selezionato. I tassi di sovradiagnosi di AOM sono stati valutati con vari metodi e sono soggetti a limitazioni. Ma nel complesso i dati e la maggior parte degli esperti concordano sul fatto che la sovradiagnosi da parte di pediatri, medici di famiglia, medici di pronto soccorso, infermieri e assistenti medici è nell’ordine del 30%-50%.
Prima che il lettore salti alla conclusione che sto approvando un particolare antibiotico strettamente basato sull’efficacia prevista in vitro, vorrei dire che molte considerazioni devono essere fatte per decidere se usare un antibiotico per la AOM, e quale antibiotico usare, a quale dose e per quale durata. Questa rubrica sta solo sottolineando alcuni fatti chiave aggiornati per la vostra considerazione.

Dr. Michael E. Pichichero
Il dottor Pichichero, specialista in malattie infettive pediatriche, è direttore dell’Istituto di Ricerca del Rochester (N.Y.) General Hospital. Non ha rivelazioni finanziarie rilevanti. Inviagli un’e-mail all’indirizzo .