Questa guida ti aiuterà a prepararti per l’intervento alle cavità nasali e ai seni paranasali al Memorial Sloan Kettering (MSK). La aiuterà anche a capire cosa aspettarsi durante il recupero.
Legga questa guida almeno una volta prima dell’intervento e la usi come riferimento nei giorni precedenti l’intervento.
Porti questa guida con sé ogni volta che viene al MSK, compreso il giorno dell’intervento. Tu e il tuo team sanitario vi farete riferimento per tutta la durata dell’intervento.
- Informazioni sul tuo intervento
- La tua cavità nasale e i seni paranasali
- Chirurgia della cavità nasale e dei seni
- Tipi di chirurgia della cavità nasale
- Tipi di chirurgia del seno
- Chirurgia endoscopica
- Rimozione dei linfonodi
- Prima dell’intervento
- Prepararsi all’intervento
- Sul bere alcolici
- Sul fumo
- Sull’apnea del sonno
- Entro 30 giorni dall’intervento
- Test prechirurgico (PST)
- Identifica il tuo caregiver
- Per chi si prende cura di te
- Compilare un modulo di delega per l’assistenza sanitaria
- Fai esercizi di respirazione e tosse
- Fai esercizio
- Segui una dieta sana
- 7 giorni prima dell’intervento
- Segui le istruzioni del tuo fornitore di assistenza sanitaria per prendere l’aspirina
- Smetti di prendere vitamina E, multivitamine, rimedi erboristici e altri integratori alimentari
- 2 giorni prima dell’intervento
- Smetti di prendere farmaci antinfiammatori non steroidei (FANS)
- 1 giorno prima dell’intervento
- Nota l’ora dell’intervento
- Doccia
- Dormire
- Istruzioni per mangiare prima dell’intervento
- La mattina dell’intervento
- Istruzioni per bere prima dell’intervento
- Prenda i suoi farmaci come indicato
- Cose da ricordare
- Cosa portare
- Dove parcheggiare
- Una volta che sei in ospedale
- Vestirsi per l’intervento
- Incontrare un’infermiera
- Incontro con un anestesista
- Preparati per l’intervento
- Durante l’intervento
- Dopo l’intervento
- Nell’Unità di Cura Post-Anestesia (PACU)
- Medicinali per il dolore
- Tubi e drenaggi
- Trasferimento nella tua stanza d’ospedale
- Nella tua stanza d’ospedale
- Gestire il dolore
- Muoversi e camminare
- Esercitare i polmoni
- Mangiare e bere
- Curare i tuoi tubi e drenaggi
- Fare la doccia
- Pianificazione della dimissione
- Lasciare l’ospedale
- A casa
- Gestire il tuo dolore
- Gestire la costipazione
- Curare la tua incisione
- Mangiare e bere
- Modifiche nasali dopo la chirurgia del seno
- Precauzioni per il naso dopo l’intervento al seno
- Attività fisica ed esercizio
- Guida
- Tornare al lavoro
- Viaggiare
- Ricevere i risultati degli esami
- Appuntamenti di follow-up
- Gestire i tuoi sentimenti
- Utilizzare MyMSK
- Quando contattare il tuo operatore sanitario
- Servizi di supporto
- Servizi di supporto MSK
- Servizi di supporto esterni
- Risorse educative
Informazioni sul tuo intervento
La tua cavità nasale e i seni paranasali
La tua cavità nasale è un grande spazio pieno d’aria sopra e dietro il naso, al centro del viso. Ha 2 aperture, chiamate narici, che riscaldano e idratano l’aria che respiri.
All’interno della tua cavità nasale, hai 4 tipi di seni paranasali, solitamente chiamati sinus (vedi Figura 1). I tuoi seni sono un gruppo di spazi cavi e pieni d’aria che circondano la tua cavità nasale. Questi includono:
- Seni frontali, che si trovano sopra gli occhi.
- Seni etmoidi, che si trovano tra gli occhi.
- Seni sfenoidi, che si trovano in profondità nella cavità nasale, dietro i seni etmoidi.
- I seni mascellari, che si trovano ai lati del naso.
La tua cavità nasale e i seni sono coperti da uno strato di cellule che producono muco e riscaldano l’aria che respiri. Influenzano anche il suono della tua voce quando parli.

Chirurgia della cavità nasale e dei seni
I tumori della cavità nasale e dei seni sono solitamente trattati con la chirurgia. L’obiettivo della chirurgia è quello di rimuovere l’intero tumore e una piccola quantità di tessuto normale intorno ad esso.
Le tue cavità nasali e i seni sono piccole aree che hanno molti muscoli, nervi, vasi sanguigni e altre strutture importanti. Se una qualsiasi di queste altre strutture deve essere rimossa durante l’intervento chirurgico, questo può influenzare il vostro aspetto e il modo in cui svolgete le funzioni di base. Pertanto, un altro obiettivo della chirurgia è quello di aiutarvi ad avere lo stesso aspetto e di essere in grado di respirare, masticare, parlare e deglutire senza difficoltà dopo l’intervento.
Avrete molti fornitori diversi che lavoreranno insieme prima, durante e dopo l’intervento. A seconda del tuo intervento, il tuo team di trattamento può includere:
- Chirurgo della testa e del collo, chirurgo plastico ricostruttivo, e neurochirurgo
- Oncologo radioterapista
- Oncologo medico
- Dentista
- Infermiere
- Terapeuta della parola e della deglutizione
- Nutrizionista dietista clinico
- Case manager
- Assistente sociale
I diversi tipi di intervento sono descritti di seguito. Il tuo fornitore di assistenza sanitaria parlerà con te di quale intervento chirurgico stai facendo. Il tipo di chirurgia dipende da dove sono situati i tumori, quanto sono grandi, e quali altre strutture sono coinvolte.
Tipi di chirurgia della cavità nasale
- Alcuni tumori della cavità nasale possono essere rimossi con un intervento chiamato ampia escissione locale. Questo intervento chirurgico rimuove il tumore e una piccola quantità di tessuto normale intorno ad esso.
- I tumori che si trovano sui turbinati nasali (ossa lunghe e sottili situate sulle pareti interne del naso) possono essere rimossi con un intervento chirurgico chiamato maxillectomia mediale.
- I tumori che coinvolgono il tessuto all’esterno del naso possono essere rimossi rimuovendo parte del naso o il naso intero.
Tipi di chirurgia del seno
- Tumori che sono piccoli, non cancerosi (non cancro), e coinvolgono solo i seni etmoidali vengono rimossi con un intervento chiamato etmoidectomia esterna.
- Tumori che sono cresciuti nel seno mascellare possono essere rimossi con un intervento chiamato maxillectomia. L’estensione dell’intervento dipende da dove si trova il tumore e se coinvolge i tessuti e le strutture vicine.
Durante una maxillectomia, le seguenti cose possono essere parzialmente o completamente rimosse:- Ossa intorno al seno mascellare
- Ossa del palato duro (tetto della bocca)
- Denti superiori su un lato della bocca
- Parte di o dell’intera orbita (cavità oculare)
- Parte dello zigomo
- Parte della parte ossea della parte superiore del naso
Se parte del palato duro viene rimossa, ci può essere una connessione aperta tra la tua cavità nasale e la tua cavità orale (bocca). Il tuo chirurgo dentale prenderà delle impronte (fare uno stampo della tua bocca superiore) prima e il giorno dell’intervento. Metteranno un otturatore chirurgico temporaneo (piastra) per chiudere l’apertura nel palato durante l’intervento. Questo ti aiuterà a parlare e mangiare dopo l’intervento.
Sarai dimesso dall’ospedale con l’otturatore chirurgico temporaneo al suo posto. Circa 2 settimane dopo l’intervento, avrà un appuntamento con il suo chirurgo dentale per rimuovere l’otturatore chirurgico. Durante questo appuntamento, il tuo chirurgo dentale inserirà un otturatore rimovibile nella tua bocca. Ti darà anche istruzioni per la pulizia e la cura dell’otturatore. Avrai appuntamenti regolari di follow-up con il tuo chirurgo dentale per controllare l’otturatore e regolare l’adattamento se necessario. - I tumori nei seni etmoidali, frontali o sfenoidali vengono rimossi con un intervento chirurgico chiamato resezione craniofacciale. Questo intervento comporta la rimozione del tumore attraverso incisioni (tagli chirurgici) sul viso e sul cranio. Accedendo al tumore da due direzioni, i chirurghi hanno una migliore possibilità di rimuovere l’intero tumore. Questo aiuta anche a ridurre i possibili danni al cervello, ai nervi e ad altre strutture importanti. Avrai un chirurgo della testa e del collo, un chirurgo plastico e un neurochirurgo che lavoreranno insieme nel tuo team chirurgico.
Chirurgia endoscopica
Questa chirurgia utilizza endoscopi (tubi sottili, flessibili e illuminati) che vengono messi nel tuo naso per raggiungere la cavità nasale e i seni. Questa chirurgia è usata per i tumori che sono piccoli e meno coinvolti con le strutture circostanti. Può anche essere usato per trattare le malattie del seno che non sono il cancro.
Rimozione dei linfonodi
I tumori della cavità nasale e del seno a volte si diffondono ai linfonodi nel collo. I linfonodi vengono rimossi attraverso un intervento chirurgico chiamato dissezione del collo. Il tuo chirurgo vedrà se hai bisogno di una dissezione del collo sulla base di un esame medico e di una tomografia computerizzata (CT) o risonanza magnetica (MRI).
Se hai linfonodi rimossi, avrai un tubo di drenaggio in posizione mentre sei in ospedale. Le tue infermiere terranno traccia della quantità di drenaggio. Quando il drenaggio è inferiore a 20-30 millilitri (circa ½ oncia) in 24 ore, il drenaggio sarà rimosso. Questo avviene di solito da 3 a 5 giorni dopo l’intervento.
Prima dell’intervento
Le informazioni contenute in questa sezione ti aiuteranno a prepararti all’intervento. Legga questa sezione quando il suo intervento è programmato e faccia riferimento ad essa quando la data dell’intervento si avvicina. Ci sono informazioni importanti su ciò che deve fare prima dell’intervento.
Scriva le sue domande e si assicuri di farle al suo operatore sanitario.
Prepararsi all’intervento
Lei e il suo team sanitario lavorerete insieme per prepararsi all’intervento. Ci aiuti a tenerla al sicuro durante l’intervento dicendoci se una delle seguenti affermazioni si applica a lei, anche se non ne è sicuro.
- Prendo un diluente del sangue. Alcuni esempi sono aspirina, eparina, warfarin (Jantoven®, Coumadin®), clopidogrel (Plavix®), enoxaparina (Lovenox®), dabigatran (Pradaxa®), apixaban (Eliquis®), e rivaroxaban (Xarelto®). Ce ne sono altri, quindi assicurati che il tuo fornitore di assistenza sanitaria conosca tutti i farmaci che stai prendendo.
- Prendo farmaci su prescrizione (farmaci prescritti da un fornitore di assistenza sanitaria), compresi cerotti e creme.
- Prendo farmaci da banco (farmaci che compro senza prescrizione medica), compresi cerotti e creme.
- Prendo integratori alimentari, come erbe, vitamine, minerali, o rimedi naturali o casa.
- Ho un pacemaker, cardioverter-defibrillatore automatico impiantabile (AICD), o altro dispositivo cardiaco.
- Ho apnea del sonno.
- Ho avuto un problema con l’anestesia (farmaci per farvi dormire durante l’intervento chirurgico) in passato.
- Sono allergico a certi farmaci o materiali, compreso il lattice.
- Non sono disposto a ricevere una trasfusione di sangue.
- Fumo.
- Fumo.
- Faccio uso di droghe ricreative.
Sul bere alcolici
La quantità di alcol che bevi può influenzarti durante e dopo l’intervento. E’ importante parlare con i suoi fornitori di assistenza sanitaria di quanto lei beve. Questo ci aiuterà a pianificare la tua cura.
- Se smetti di bere alcol improvvisamente, può causare convulsioni, delirio e morte. Se sappiamo che lei è a rischio per queste complicazioni, possiamo prescriverle dei farmaci per evitare che accadano.
- Se beve alcol regolarmente, può essere a rischio di altre complicazioni durante e dopo l’intervento. Queste includono emorragie, infezioni, problemi cardiaci e una degenza ospedaliera più lunga.
Qui ci sono cose che puoi fare prima dell’intervento per evitare di avere problemi:
- Sei onesto con i tuoi operatori sanitari su quanto alcol bevi.
- Prova a smettere di bere alcolici una volta che il tuo intervento è pianificato. Se si sviluppa un mal di testa, nausea (sensazione di vomitare), aumento dell’ansia, o non riesce a dormire dopo aver smesso di bere, informi subito il suo fornitore di assistenza sanitaria. Questi sono segni precoci di astinenza da alcol e possono essere trattati.
- Dillo al tuo fornitore di assistenza sanitaria se non riesci a smettere di bere.
- Fai domande al tuo fornitore di assistenza sanitaria sul bere e sulla chirurgia. Come sempre, tutte le sue informazioni mediche saranno tenute confidenziali.
Sul fumo
Se fuma, può avere problemi di respirazione quando viene operato. Smettere anche solo per qualche giorno prima dell’intervento può aiutare. Se fuma, il suo fornitore di assistenza sanitaria la indirizzerà al nostro programma di trattamento del tabacco. Puoi anche raggiungere il programma chiamando il 212-610-0507.
Sull’apnea del sonno
L’apnea del sonno è un comune disturbo della respirazione che ti fa smettere di respirare per brevi periodi di tempo durante il sonno. Il tipo più comune è l’apnea ostruttiva del sonno (OSA). Con l’OSA, le tue vie aeree si bloccano completamente durante il sonno. L’OSA può causare seri problemi durante e dopo l’intervento chirurgico.
Si prega di dirci se si soffre di apnea del sonno o se si pensa di poterla avere. Se usa un dispositivo di respirazione (come un dispositivo CPAP) per l’apnea del sonno, lo porti con sé il giorno dell’intervento.
Entro 30 giorni dall’intervento
Test prechirurgico (PST)
Prima dell’intervento, avrà un appuntamento per il test prechirurgico (PST). La data, l’ora e il luogo del vostro appuntamento PST saranno stampati sul promemoria dell’appuntamento dall’ufficio del vostro chirurgo.
Potrete mangiare e prendere i vostri farmaci abituali il giorno del vostro appuntamento PST.
Durante il vostro appuntamento, vi incontrerete con un infermiere professionista (NP) che lavora a stretto contatto con il personale di anestesiologia (operatori sanitari specializzati che vi faranno l’anestesia durante l’intervento). Il tuo NP esaminerà la tua storia medica e chirurgica con te. Potresti fare dei test, come un elettrocardiogramma (EKG) per controllare il tuo ritmo cardiaco, una radiografia del torace, esami del sangue, e qualsiasi altro test necessario per pianificare la tua cura. Il tuo NP può anche raccomandarti di vedere altri fornitori di assistenza sanitaria.
Il tuo NP parlerà con te di quali farmaci dovresti prendere la mattina del tuo intervento.
E’ molto utile portare le seguenti cose al tuo appuntamento al PST:
- Un elenco di tutti i farmaci che stai prendendo, compresi i farmaci da prescrizione e da banco, cerotti e creme.
- Risultati di qualsiasi test fatto al di fuori di MSK, come un test da sforzo cardiaco, ecocardiogramma, o studio doppler carotideo.
- Il nome e il numero di telefono del tuo fornitore di assistenza sanitaria.
Identifica il tuo caregiver
Il tuo caregiver gioca un ruolo importante nella tua cura. Prima del tuo intervento, tu e il tuo caregiver imparerete a conoscere il tuo intervento dai tuoi operatori sanitari. Dopo l’intervento, il tuo caregiver ti accompagnerà a casa quando sarai dimesso dall’ospedale. Ti aiuteranno anche a prenderti cura di te stesso a casa.
Per chi si prende cura di te
Sono disponibili risorse e supporto per aiutarti a gestire le responsabilità che derivano dal prendersi cura di una persona che sta affrontando il trattamento del cancro. Per risorse di supporto e informazioni, visita www.mskcc.org/caregivers o leggi A Guide for Caregivers.
Compilare un modulo di delega per l’assistenza sanitaria
Se non hai ancora completato un modulo di delega per l’assistenza sanitaria, ti consigliamo di completarlo ora. Se ne hai già compilato uno, o se hai altre direttive anticipate, portale al tuo prossimo appuntamento.
Una procura di assistenza sanitaria è un documento legale che identifica la persona che parlerà per te se non puoi comunicare da solo. La persona che identifichi è chiamata il tuo agente di assistenza sanitaria.
Parla con il tuo fornitore di assistenza sanitaria se sei interessato a completare una procura di assistenza sanitaria. Puoi anche leggere le risorse Pianificazione anticipata dell’assistenza e Come essere un agente di assistenza sanitaria per informazioni sulle deleghe di assistenza sanitaria, altre direttive anticipate e sull’essere un agente di assistenza sanitaria.
Fai esercizi di respirazione e tosse
Pratica a fare respiri profondi e a tossire prima del tuo intervento. Se hai delle domande, chiedi al tuo infermiere o terapista respiratorio.
Fai esercizio
Cerca di fare esercizio aerobico ogni giorno. L’esercizio aerobico è qualsiasi esercizio che fa battere il cuore più velocemente, come camminare, nuotare o andare in bicicletta. Se fuori fa freddo, usa le scale di casa tua o vai in un centro commerciale. L’esercizio fisico aiuterà il tuo corpo a raggiungere la condizione migliore per l’intervento e renderà il tuo recupero più veloce e più facile.
Segui una dieta sana
Segui una dieta sana e ben bilanciata prima dell’intervento. Se hai bisogno di aiuto con la tua dieta, parla con il tuo fornitore di assistenza sanitaria per incontrare un dietista clinico nutrizionista.
7 giorni prima dell’intervento
Segui le istruzioni del tuo fornitore di assistenza sanitaria per prendere l’aspirina
Se si prende l’aspirina o un farmaco che contiene aspirina, potrebbe essere necessario modificare la dose o smettere di prenderlo 7 giorni prima dell’intervento. L’aspirina può causare sanguinamento.
Segua le istruzioni del suo fornitore di assistenza sanitaria. Non smettere di prendere l’aspirina a meno che non ti dicano di farlo. Per maggiori informazioni, leggi la risorsa Farmaci comuni che contengono aspirina, altri farmaci antinfiammatori non steroidei (FANS) o vitamina E.
Smetti di prendere vitamina E, multivitamine, rimedi erboristici e altri integratori alimentari
Smetti di prendere vitamina E, multivitamine, rimedi erboristici e altri integratori alimentari 7 giorni prima del tuo intervento. Queste cose possono causare emorragie. Per maggiori informazioni, leggi la risorsa Rimedi erboristici e trattamento del cancro.
2 giorni prima dell’intervento
Smetti di prendere farmaci antinfiammatori non steroidei (FANS)
Smetti di prendere FANS, come ibuprofene (Advil®, Motrin®) e naprossene (Aleve®), 2 giorni prima dell’intervento. Questi farmaci possono causare emorragie. Per maggiori informazioni, legga la risorsa Farmaci comuni che contengono aspirina, altri farmaci antinfiammatori non steroidei (FANS) o vitamina E.
1 giorno prima dell’intervento
Nota l’ora dell’intervento
Un membro dello staff dell’ufficio accettazione la chiamerà dopo le 14:00 del giorno prima dell’intervento. Se il suo intervento è previsto per il lunedì, la chiameranno il venerdì precedente. Se non ricevi una chiamata entro le 19:00, chiama il 212-639-5014.
Il membro dello staff ti dirà a che ora arrivare in ospedale per l’intervento. Ti ricorderanno anche dove andare.
Sarà una delle seguenti sedi:
- Surgical Day Hospital (SDH)
1275 York Avenue (tra East 67th e East 68th Streets)
New York, NY 10065
M Ascensore al 2° piano - Presurgical Center (PSC) al 6° piano
1275 York Avenue (tra East 67th e East 68th Streets)
New York, NY 10065
L’ascensore B fino al 6° piano
Doccia
Lavati con acqua e sapone la sera prima dell’intervento.
Dormire
Andare a letto presto e dormire una notte intera.
Istruzioni per mangiare prima dell’intervento
Non mangiare nulla dopo mezzanotte la notte prima dell’intervento. Questo include caramelle e gomme dure.
La mattina dell’intervento
Istruzioni per bere prima dell’intervento
Puoi bere un totale di 12 once di acqua tra mezzanotte e 2 ore prima del tuo orario di arrivo previsto. Non bere nient’altro.
Non bere nulla a partire da 2 ore prima dell’orario di arrivo previsto. Questo include l’acqua.
Prenda i suoi farmaci come indicato
Se il suo fornitore di assistenza sanitaria le ha detto di prendere certi farmaci la mattina del suo intervento, prenda solo quei farmaci con un sorso d’acqua. A seconda dei farmaci che prendi, questo può essere tutti, alcuni, o nessuno dei tuoi soliti farmaci del mattino.
Cose da ricordare
- Indossa qualcosa di comodo e non aderente.
- Se porti le lenti a contatto, indossa invece gli occhiali. Indossare le lenti a contatto durante l’intervento chirurgico può danneggiare i tuoi occhi.
- Non indossare alcun oggetto metallico. Rimuova tutti i gioielli, compresi i piercing sul corpo. L’attrezzatura usata durante l’intervento può causare ustioni se tocca il metallo.
- Non mettere nessuna lozione, crema, deodorante, trucco, polvere, profumo o colonia.
- Lascia gli oggetti di valore (come carte di credito, gioielli e il tuo libretto degli assegni) a casa.
- Se hai le mestruazioni (hai il tuo periodo mensile), usa un assorbente, non un tampone. Riceverai biancheria intima usa e getta, così come un assorbente se necessario.
Cosa portare
- Un top abbottonato o largo.
- Il tuo dispositivo di respirazione per l’apnea del sonno (come il tuo dispositivo CPAP), se ne hai uno.
- Il tuo modulo di procura di assistenza sanitaria e altre direttive anticipate, se le hai completate.
- Il Suo telefono cellulare e il caricabatterie.
- Solo il denaro che può servire per piccoli acquisti (come un giornale).
- Una custodia per i Suoi oggetti personali (come occhiali, apparecchi acustici, dentiere, protesi, parrucca, e articoli religiosi), se ne ha una.
- Questa guida. Il suo team sanitario la userà per insegnarle come prendersi cura di se stesso dopo l’intervento.
Dove parcheggiare
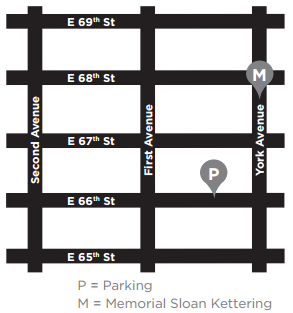
Il parcheggio delMSK si trova sulla 66a Strada Est tra York e First Avenue. Se hai domande sui prezzi, chiama il 212-639-2338.
Per raggiungere il garage, gira su East 66th Street da York Avenue. Il garage si trova a circa un quarto di isolato da York Avenue, sul lato destro (nord) della strada. C’è un tunnel che puoi attraversare a piedi che collega il garage all’ospedale.
Ci sono anche altri garage situati sulla 69a Est tra la Prima e la Seconda Avenue, sulla 67a Est tra York e la Prima Avenue, e sulla 65a Est tra la Prima e la Seconda Avenue.
Una volta che sei in ospedale
Ti verrà chiesto di dire e scrivere il tuo nome e data di nascita molte volte. Questo è per la tua sicurezza. Persone con lo stesso nome o con un nome simile potrebbero essere operate lo stesso giorno.
Vestirsi per l’intervento
Quando è il momento di cambiarsi per l’intervento, riceverai un camice da ospedale, una vestaglia e calzini antiscivolo da indossare.
Incontrare un’infermiera
Ti incontrerai con un’infermiera prima dell’intervento. Dica loro la dose di tutti i farmaci che ha preso dopo la mezzanotte (compresi i farmaci da prescrizione e da banco, cerotti e creme) e l’ora in cui li ha presi.
Il suo infermiere può mettere una linea intravenosa (IV) in una delle sue vene, di solito nel suo braccio o mano. Se il tuo infermiere non mette la flebo, il tuo anestesista lo farà in sala operatoria.
Incontro con un anestesista
Ti incontrerai anche con un anestesista prima dell’intervento. Essi:
- Rivedono la tua storia medica con te.
- Ti chiedono se hai avuto problemi con l’anestesia in passato, tra cui nausea o dolore.
- Parlano con te del tuo comfort e sicurezza durante l’intervento.
- Parlano con te del tipo di anestesia che avrai.
- Rispondere alle tue domande sull’anestesia.
Preparati per l’intervento
Quando è il momento dell’intervento, dovrai rimuovere gli apparecchi acustici, la dentiera, le protesi, la parrucca e gli articoli religiosi, se li hai.
Potrai entrare in sala operatoria o essere portato su una barella. Un membro del team della sala operatoria la aiuterà a salire sul letto operatorio. Degli stivali di compressione saranno posizionati sulla parte inferiore delle tue gambe. Queste si gonfiano e si sgonfiano delicatamente per aiutare il flusso di sangue nelle tue gambe.
Una volta che sei comodo, il tuo anestesista ti darà l’anestesia attraverso la tua linea IV e ti addormenterai. Riceverai anche dei liquidi attraverso la linea IV durante e dopo l’intervento.
Durante l’intervento
Dopo che sarai completamente addormentato, un tubo di respirazione sarà posizionato attraverso la bocca e nella trachea per aiutarti a respirare. Un catetere urinario (Foley) sarà anche posizionato per drenare l’urina (pipì) dalla vescica.
Una volta che l’intervento è finito, l’incisione sarà chiusa con graffette o suture (punti). Potresti anche avere Steri-Strips™ (sottili pezzi di nastro chirurgico) o Dermabond® (colla chirurgica) sulle tue incisioni. Le tue incisioni possono essere coperte con un bendaggio.
Il tuo tubo di respirazione viene solitamente rimosso mentre sei ancora in sala operatoria.
La durata del tuo intervento dipende dal tipo di chirurgia e dalle incisioni che hai. Il tuo operatore sanitario ti parlerà di cosa aspettarsi prima dell’intervento.
Dopo l’intervento
Le informazioni in questa sezione ti diranno cosa aspettarti dopo l’intervento, sia durante la tua permanenza in ospedale che dopo che hai lasciato l’ospedale. Imparerai come riprenderti in modo sicuro dal tuo intervento.
Scrivi le tue domande e assicurati di chiedere al tuo operatore sanitario.
Nell’Unità di Cura Post-Anestesia (PACU)
Quando ti sveglierai dopo l’intervento, sarai nell’Unità di Cura Post-Anestesia (PACU).
Un infermiere terrà traccia della tua temperatura corporea, del polso, della pressione sanguigna e dei livelli di ossigeno. Potresti ricevere ossigeno attraverso un tubo sottile che si trova sotto il tuo naso o una maschera che ti copre il naso e la bocca. Avrai anche degli stivali di compressione sulla parte inferiore delle gambe.
Medicinali per il dolore
Ti verranno somministrati antidolorifici per via endovenosa mentre sei nel PACU. Potresti essere in grado di controllare i tuoi farmaci per il dolore usando un pulsante chiamato dispositivo di analgesia controllata dal paziente (PCA). Per maggiori informazioni, leggi Analgesia controllata dal paziente (PCA).
Tubi e drenaggi
Avrai 1 o più dei seguenti:
- Tubi di drenaggio vicino alle tue incisioni. Questi aiutano a drenare il liquido dall’area per aiutare le tue ferite a guarire.
- Un catetere Foley attraverso la tua uretra, nella tua vescica. Questo drena l’urina (pipì) dalla tua vescica.
- Una maschera facciale e un umidificatore. Questo aiuta a mantenere le tue vie respiratorie umide.
- Un tubo di alimentazione nasogastrico (NG), se necessario. Questo è un tubo che passa attraverso il tuo naso, nel tuo stomaco. È usato per darti nutrimento. Se hai bisogno di un sondino NG, sarà posizionato mentre sei addormentato durante l’intervento chirurgico e rimosso una volta che sei pronto.
- Piastre nel tuo naso (Doyle splints). Queste aiutano a prevenire le cicatrici nel tuo naso. Saranno rimossi durante il tuo primo appuntamento dopo l’intervento.
Trasferimento nella tua stanza d’ospedale
A seconda del tipo di intervento che hai subito, potresti rimanere nel PACU per alcune ore o per tutta la notte. Dopo la tua permanenza nel PACU, un membro del personale ti porterà nella tua stanza d’ospedale.
Nella tua stanza d’ospedale
La durata della tua permanenza in ospedale dopo l’intervento dipende dal tuo recupero. Un membro del tuo team sanitario ti dirà cosa aspettarti.
Quando sarai portato nella tua stanza d’ospedale, incontrerai uno degli infermieri che si prenderà cura di te mentre sei in ospedale.
Mentre sei in ospedale, i tuoi infermieri ti insegneranno come prenderti cura di te stesso mentre ti riprendi dall’intervento.
Leggi la risorsa Chiama! Don’t Fall! per sapere cosa puoi fare per stare al sicuro ed evitare di cadere mentre sei in ospedale.
Gestire il dolore
Avrai un po’ di dolore dopo l’intervento. All’inizio, riceverai gli antidolorifici attraverso la tua linea IV. Potresti essere in grado di controllare gli antidolorifici usando un dispositivo PCA. Una volta che sarai in grado di mangiare, riceverai i farmaci per il dolore per via orale (farmaci da inghiottire).
Il tuo operatore sanitario ti chiederà spesso del tuo dolore e ti darà i farmaci secondo necessità. Se il tuo dolore non è alleviato, dillo al tuo fornitore di assistenza sanitaria. È importante controllare il dolore in modo da poter usare lo spirometro a incentivo e muoversi. Controllare il dolore ti aiuterà a recuperare meglio.
Ti verrà data una prescrizione per i farmaci antidolorifici prima di lasciare l’ospedale. Parla con il tuo fornitore di assistenza sanitaria dei possibili effetti collaterali e di quando dovresti iniziare a passare agli antidolorifici da banco.
Muoversi e camminare
Muoversi e camminare ti aiuterà ad abbassare il rischio di coaguli di sangue e polmonite (infezione polmonare). Ti aiuterà anche a far passare i gas e ad avere di nuovo movimenti intestinali (cacca). L’infermiere, il fisioterapista o il terapista occupazionale ti aiuteranno a muoverti, se necessario.
Esercitare i polmoni
È importante esercitare i polmoni in modo che si espandano completamente. Questo aiuta a prevenire la polmonite.
- L’infermiera ti darà uno spirometro a incentivo per aiutarti a espandere i tuoi polmoni. Usalo 10 volte ogni ora che sei sveglio. Per maggiori informazioni, leggi Come usare il tuo spirometro incentivante.
- Fai esercizi di tosse e di respirazione profonda. Un membro del tuo team di assistenza ti insegnerà come fare questi esercizi.
Mangiare e bere
Per il tuo primo pasto dopo l’intervento, avrai solo liquidi chiari. Dopo di che, inizierai lentamente a seguire una dieta di purè, poi una dieta morbida meccanica. Per maggiori informazioni, leggi la risorsa Guida all’alimentazione per le diete purè e meccaniche morbide.
Se hai domande sulla tua dieta, chiedi di vedere un dietologo nutrizionista clinico.
Curare i tuoi tubi e drenaggi
Un membro dello staff si prenderà cura dei tuoi tubi e drenaggi mentre sei in ospedale. Se lascerai l’ospedale con tubi o drenaggi, ti insegneranno anche come curarli in modo che tu possa farlo da solo a casa. Può essere utile che anche il tuo assistente impari.
Fare la doccia
- Se hai dei tubi di drenaggio vicino all’incisione, puoi fare la doccia, ma non bagnare i tubi. Un membro del personale ti aiuterà. Puoi fare una doccia normale 24 ore dopo la rimozione dei tubi di drenaggio.
- Se non hai tubi di drenaggio vicino all’incisione, non fare la doccia per le prime 48 ore dopo l’intervento. Puoi fare un bagno di spugna. Un membro del personale ti aiuterà.
Pianificazione della dimissione
L’infermiera ti insegnerà l’autocura di cui avrai bisogno per continuare a curarti a casa. Questo può comportare l’irrigazione della bocca e del naso, se necessario. Imparerai anche esercizi per prevenire il trisma. Questa è l’incapacità di aprire la mascella che può svilupparsi a causa di cicatrici o cambiamenti nei muscoli intorno alla mascella. Per maggiori informazioni, leggi la risorsa Prevenire il trisma.
Se rimani in ospedale per meno di 1 settimana, lascerai l’ospedale con graffette o punti di sutura nell’incisione. Saranno rimossi durante un appuntamento di controllo dopo l’intervento. Se rimani in ospedale per più di 1 settimana, alcuni o tutti i punti di sutura saranno rimossi prima della tua partenza.
Lasciare l’ospedale
Quando sarai pronto a lasciare l’ospedale, la tua incisione avrà iniziato a guarire. Prima di lasciare l’ospedale, guarda la tua incisione con uno dei tuoi operatori sanitari. Sapere come appare la tua incisione ti aiuterà a notare eventuali cambiamenti in seguito.
Il giorno della tua dimissione, pianifica di lasciare l’ospedale intorno alle 11:00. Prima di partire, il tuo operatore sanitario scriverà il tuo ordine di dimissione e le tue prescrizioni. Riceverai anche istruzioni scritte per la dimissione. Uno dei tuoi fornitori di assistenza sanitaria esaminerà queste istruzioni con te prima che tu parta.
Se il tuo passaggio non è in ospedale quando sei pronto per essere dimesso, potresti aspettare nella Sala di transizione del paziente. Un membro del tuo team sanitario ti darà maggiori informazioni.
A casa
Leggi la risorsa Cosa puoi fare per evitare di cadere per sapere cosa puoi fare per stare al sicuro ed evitare di cadere a casa e durante i tuoi appuntamenti al MSK.
Gestire il tuo dolore
Le persone hanno dolore o disagio per diversi periodi di tempo. Potresti avere ancora un po’ di dolore quando torni a casa e probabilmente prenderai degli antidolorifici.
Segui le linee guida qui sotto per aiutarti a gestire il dolore a casa.
- Prendi i tuoi farmaci come indicato e come necessario.
- Chiama il tuo operatore sanitario se il farmaco prescritto per te non allevia il tuo dolore.
- Non guidare o bere alcol mentre stai prendendo antidolorifici su prescrizione. Alcuni antidolorifici su prescrizione possono rendere sonnolenti. L’alcol può peggiorare la sonnolenza.
- Quando l’incisione guarisce, avrai meno dolore e meno bisogno di antidolorifici. Un antidolorifico da banco come l’acetaminofene (Tylenol®) o l’ibuprofene (Advil®) allevierà dolori e fastidi.
- Segui le istruzioni del tuo fornitore di assistenza sanitaria per interrompere la tua prescrizione di antidolorifici.
- Non prendere più di qualsiasi farmaco rispetto alla quantità indicata sull’etichetta o come indicato dal tuo fornitore di assistenza sanitaria.
- Leggi le etichette di tutti i farmaci che stai prendendo, soprattutto se stai prendendo acetaminofene. L’acetaminofene è un ingrediente di molti farmaci da banco e da prescrizione. Ma prenderne troppo può danneggiare il tuo fegato. Non prendere più di 1 farmaco che contiene acetaminofene senza parlare con un membro del tuo team sanitario.
- I farmaci per il dolore dovrebbero aiutarti a riprendere le tue normali attività. Prenda abbastanza farmaci per svolgere comodamente le sue attività ed esercizi. È normale che il dolore aumenti un po’ quando cominci ad essere più attivo.
- Tieni traccia di quando prendi i tuoi antidolorifici. Funziona meglio da 30 a 45 minuti dopo l’assunzione. Prenderlo quando hai dolore per la prima volta è meglio che aspettare che il dolore peggiori.
Gestire la costipazione
Parla con il tuo fornitore di assistenza sanitaria su come gestire la costipazione. Puoi anche seguire le linee guida qui sotto.
- Fai esercizio, se puoi. Camminare è un’eccellente forma di esercizio.
- Bere da 8 a 10 bicchieri (8 once) (2 litri) di liquidi al giorno, se puoi.
- Andare in bagno alla stessa ora ogni giorno. Il tuo corpo si abituerà ad andare a quell’ora. Ma, se senti che hai bisogno di andarci, non rimandare.
- Cerca di andare in bagno da 5 a 15 minuti dopo i pasti. Dopo la colazione è un buon momento per andarci. I riflessi nel tuo colon sono più forti in questo momento.
Se queste cose non aiutano, parla con il tuo fornitore di assistenza sanitaria. Potrebbero raccomandare un farmaco da banco o da prescrizione.
Curare la tua incisione
Il tuo operatore sanitario ti darà istruzioni scritte su come curare le tue incisioni prima di lasciare l’ospedale.
Se torni a casa con punti di sutura nell’incisione, il tuo operatore sanitario li toglierà durante un appuntamento di follow-up dopo l’intervento. Se ha fatto una radioterapia al collo prima dell’intervento, i punti saranno rimossi da 2 a 3 settimane dopo l’intervento. Se non ha fatto la radioterapia al collo, saranno rimossi durante il primo appuntamento dopo l’intervento.
Si possono bagnare i punti di sutura.
Mangiare e bere
Il suo team sanitario le dirà se deve seguire una dieta speciale a casa. Se hai domande sulla tua dieta, chiedi di vedere un dietologo nutrizionista clinico.
Modifiche nasali dopo la chirurgia del seno
Se hai subito un intervento al seno, avrai congestione (ripienezza) e drenaggio. Questo può andare e venire. Il tuo operatore sanitario ti aiuterà a gestirli durante i tuoi appuntamenti dopo l’intervento.
Potresti avere meno senso dell’olfatto per qualche tempo dopo l’intervento. Questo può anche influenzare il tuo senso del gusto. Ma, queste cose torneranno man mano che guarisci.
Precauzioni per il naso dopo l’intervento al seno
Se hai avuto un intervento al seno, segui le precauzioni qui sotto per le prime 4 a 6 settimane dopo l’intervento.
- Non mettere nulla nel naso.
- Non bere con una cannuccia.
- Non abbassare la testa sotto le spalle.
- Starnutire con la bocca aperta.
- Tossire con la bocca aperta.
Il tuo operatore sanitario ti dirà se questo vale per te.
Attività fisica ed esercizio
Quando lasci l’ospedale, la tua incisione sembrerà guarita all’esterno, ma non sarà guarita all’interno. Per le prime 4 a 6 settimane dopo l’intervento:
- Non sollevare nulla di più pesante di 10 libbre (circa 4,5 chilogrammi).
- Non fare nessuna attività faticosa (come jogging e tennis).
- Non fare sport di contatto (come il calcio).
Fare esercizio aerobico, come camminare e salire le scale, ti aiuterà a guadagnare forza e a sentirti meglio. Cammina almeno 2 o 3 volte al giorno per 20-30 minuti. Puoi camminare all’aperto o al chiuso nel tuo centro commerciale locale.
È normale avere meno energia del solito dopo l’intervento. Il tempo di recupero è diverso per ogni persona. Aumenta le tue attività ogni giorno il più possibile. Bilanciare sempre i periodi di attività con quelli di riposo. Il riposo è una parte importante del suo recupero.
Guida
Chieda al suo fornitore di assistenza sanitaria quando potrà guidare. La maggior parte delle persone può ricominciare a guidare 1 settimana dopo l’intervento. Non guidi mentre sta prendendo degli antidolorifici che possono renderla sonnolenta. Puoi andare in macchina come passeggero in qualsiasi momento dopo aver lasciato l’ospedale.
Tornare al lavoro
Parla con il tuo fornitore di assistenza sanitaria del tuo lavoro e di quando può essere sicuro per te iniziare a lavorare di nuovo. Se il tuo lavoro comporta un sacco di movimento o di sollevamento pesante, potrebbe essere necessario stare fuori un po ‘più a lungo se si sta seduti a una scrivania.
Viaggiare
Se hai avuto un intervento chirurgico del seno o della base cranica, non volare in un aereo per 6 settimane dopo l’intervento. Il tuo team sanitario ti dirà se questo vale per te.
Ricevere i risultati degli esami
Il tessuto che è stato rimosso durante l’intervento sarà esaminato da un patologo dopo l’intervento. I risultati dei test sono di solito pronti in 1 settimana, ma possono richiedere più tempo a seconda dei test che vengono fatti. Il tuo operatore sanitario discuterà i risultati con te durante il tuo primo appuntamento di follow-up dopo l’intervento.
Appuntamenti di follow-up
Il tuo operatore sanitario parlerà con te della tua cura di follow-up a lungo termine. Il tuo primo appuntamento dopo l’intervento sarà da 7 a 10 giorni dopo che sei stato dimesso dall’ospedale. Durante questa visita, il tuo infermiere ti insegnerà come prenderti cura del tuo naso e dei tuoi seni a casa, se necessario.
Se hai una chirurgia del seno, avrai appuntamenti regolari con il tuo medico durante il primo mese dopo l’intervento. Ti aiuteranno a mantenere il tuo naso e i tuoi seni nasali puliti, il che può aiutarti a guarire e a mantenerti comodo.
Avrai appuntamenti regolari con il tuo team dentistico per diversi mesi dopo l’intervento. Se hai un otturatore, lo regoleranno come necessario per aiutarti a masticare, deglutire e parlare. Se necessario, verrà fatta una protesi facciale per aiutarla ad avere lo stesso aspetto che aveva prima dell’intervento.
Se necessario, un patologo del linguaggio del Centro di Parlato e Udito lavorerà con lei. Un logopedista tratta:
- La perdita della voce
- Disturbi della deglutizione
- Impossibilità di parlare
Il tuo logopedista ti aiuterà a recuperare il più possibile la parola e la deglutizione.
Se hai domande o preoccupazioni, puoi contattare l’ufficio del tuo operatore sanitario in qualsiasi momento dopo che sei stato dimesso dall’ospedale.
Gestire i tuoi sentimenti
La diagnosi e il trattamento del cancro possono essere un evento molto stressante. Per molti, a volte può essere travolgente. Ogni persona che riceve una diagnosi di cancro la affronta a modo suo. Tu e la tua famiglia avrete quasi certamente alti e bassi. Molti dicono che aiuta concentrarsi sui piccoli miglioramenti che vedrete con il passare dei giorni e delle settimane.
Il trattamento può cambiare il vostro aspetto. Questo può essere particolarmente sconvolgente. Ci sono molte risorse per aiutare te e la tua famiglia durante il tuo recupero. Alcune sono qui al MSK e altre sono nella tua comunità. Chiedi al tuo medico, all’infermiera o all’assistente sociale quali sono le opzioni. Potresti anche voler parlare con un sopravvissuto al cancro alla testa e al collo. Questo può essere organizzato attraverso il nostro programma di sostegno per pazienti e caregiver. La maggior parte delle persone trova molto rassicurante vedere qualcuno che ha passato qualcosa di simile a quello che stanno affrontando.
Il programma Resources for Life After Cancer (RLAC) fornisce supporto ed educazione per le persone che hanno finito il trattamento. Per saperne di più sui programmi che offrono, chiama il 646-888-8106 o vai su www.mskcc.org/experience/living-beyond-cancer/services-survivors.
La depressione può verificarsi in qualsiasi momento quando hai una diagnosi di cancro. È importante riconoscere i sintomi. È disponibile un aiuto per trattarla e gestirla. I segni della depressione sono:
- Sentimenti di impotenza e tristezza che durano più a lungo del solito
- Incapacità o difficoltà a concentrarsi, a svolgere le normali attività o entrambe
- Modifica dell’umore
- Modifica del ritmo del sonno
- Modifica dell’appetito
Se hai uno di questi sintomi e durano più di 2 settimane, dillo al tuo operatore sanitario.
Utilizzare MyMSK
MyMSK (my.mskcc.org) è il tuo account sul portale dei pazienti MSK. Puoi usare MyMSK per inviare e ricevere messaggi dal tuo team sanitario, visualizzare i risultati dei tuoi test, vedere le date e gli orari dei tuoi appuntamenti e altro ancora. Puoi anche invitare il tuo caregiver a creare il proprio account in modo che possa vedere le informazioni sulla tua cura.
Se non hai un account MyMSK, puoi visitare my.mskcc.org, chiamare il 646-227-2593, o chiamare l’ufficio del tuo medico per un ID di iscrizione per registrarti. Puoi anche guardare il nostro video Come iscriversi a MyMSK: il portale del paziente del Memorial Sloan Kettering. Per aiuto, contatta l’Help Desk di MyMSK inviando un’email a [email protected] o chiamando il numero 800-248-0593.
Quando contattare il tuo operatore sanitario
Contatta il tuo operatore sanitario se:
- hai un disagio maggiore, rossore o entrambi intorno alla tua linea di incisione.
- La pelle intorno alla tua incisione è calda al tocco.
- Hai drenaggio o accumulo di liquido dal tuo sito di incisione.
- Hai mancanza di respiro
- Hai nuovo o aumentato gonfiore intorno alla tua incisione.
Dal lunedì al venerdì dalle 9:00 alle 17:00, contatta l’ufficio del tuo operatore sanitario. Dopo le 17:00, durante il fine settimana e nei giorni festivi, chiami il 212-639-2000 e chieda di parlare con la persona di turno del suo medico curante.
Servizi di supporto
Questa sezione contiene una lista di servizi di supporto che possono aiutarla a prepararsi per l’intervento e a recuperare in sicurezza.
Scriva le sue domande e si assicuri di farle al suo medico.
Servizi di supporto MSK
Admitting Office
212-639-7606
Chiama se hai domande sul tuo ricovero in ospedale, inclusa la richiesta di una stanza privata.
Anestesia
212-639-6840
Chiama se hai domande sull’anestesia.
Sala donatori di sangue
212-639-7643
Chiamate per maggiori informazioni se siete interessati a donare sangue o piastrine.
Bobst International Center
888-675-7722
MSK accoglie pazienti da tutto il mondo. Se sei un paziente internazionale, chiama per un aiuto nell’organizzazione delle tue cure.
Servizio di cappellanato
212-639-5982
Al MSK, i nostri cappellani sono disponibili per ascoltare, aiutare i membri della famiglia, pregare, contattare il clero della comunità o gruppi di fede, o semplicemente essere un compagno confortante e una presenza spirituale. Chiunque può richiedere supporto spirituale, indipendentemente dall’affiliazione religiosa formale. La cappella interreligiosa si trova vicino all’ingresso principale del Memorial Hospital ed è aperta 24 ore al giorno. Se avete un’emergenza, chiamate l’operatore dell’ospedale e chiedete del cappellano di turno.
Counseling Center
646-888-0200
Molte persone trovano che la consulenza li aiuti. Forniamo consulenze per individui, coppie, famiglie e gruppi, così come farmaci per aiutarvi se vi sentite ansiosi o depressi. Per prendere un appuntamento, chiedi al tuo fornitore di assistenza sanitaria un riferimento o chiama il numero qui sopra.
Programma dispensa alimentare
646-888-8055
Il programma dispensa alimentare fornisce cibo alle persone in difficoltà durante il trattamento del cancro. Per ulteriori informazioni, parlate con il vostro fornitore di assistenza sanitaria o chiamate il numero di cui sopra.
Servizio di Medicina Integrativa
646-888-0800
Il Servizio di Medicina Integrativa offre molti servizi per integrare (andare insieme a) le cure mediche tradizionali, tra cui la musicoterapia, terapie mente/corpo, danza e terapia del movimento, yoga e terapia del tocco.
BibliotecaMSK
library.mskcc.org
212-639-7439
Puoi visitare il sito web della nostra biblioteca o parlare con il personale di riferimento della biblioteca per trovare maggiori informazioni sul tuo specifico tipo di cancro. Puoi anche visitare LibGuides sul sito web della biblioteca MSK all’indirizzo libguides.mskcc.org.
Patient and Caregiver Education
www.mskcc.org/pe
Visita il sito web Patient and Caregiver Education per cercare nella nostra biblioteca virtuale. Lì puoi trovare risorse educative scritte, video e programmi online.
Patient and Caregiver Peer Support Program
212-639-5007
Potresti trovare confortante parlare con qualcuno che ha subito un trattamento simile al tuo. Puoi parlare con un ex paziente di MSK o con chi se ne prende cura attraverso il nostro programma di supporto tra pari per pazienti e caregiver. Queste conversazioni sono confidenziali. Possono avvenire di persona o per telefono.
Fatturazione del paziente
646-227-3378
Chiama se hai domande sulla preautorizzazione con la tua compagnia di assicurazione. Questo è anche chiamato preapprovazione.
Ufficio di rappresentanza dei pazienti
212-639-7202
Chiamate se avete domande sul modulo di procura di assistenza sanitaria o se avete preoccupazioni circa la vostra cura.
Perioperative Nurse Liaison
212-639-5935
Chiamate se avete domande sul rilascio di informazioni da parte di MSK durante l’intervento chirurgico.
Private Duty Nursing Office
212-639-6892
Potete richiedere infermiere o accompagnatori privati. Chiamare per ulteriori informazioni.
Risorse per la vita dopo il cancro (RLAC) Programma
646-888-8106
A MSK, la cura non finisce dopo il trattamento attivo. Il programma RLAC è per i pazienti e le loro famiglie che hanno finito il trattamento. Questo programma ha molti servizi, inclusi seminari, workshop, gruppi di supporto, consulenza sulla vita dopo il trattamento e aiuto con l’assicurazione e i problemi di lavoro.
Programmi di salute sessuale
Il cancro e i trattamenti per il cancro possono avere un impatto sulla tua salute sessuale. I programmi di salute sessuale della MSK possono aiutarti ad agire e ad affrontare i problemi di salute sessuale prima, durante o dopo il trattamento.
- Il nostro programma di medicina sessuale femminile e salute delle donne aiuta le donne che hanno a che fare con problemi di salute sessuale legati al cancro, compresa la menopausa prematura e i problemi di fertilità. Per maggiori informazioni o per fissare un appuntamento, chiamate il 646-888-5076.
- Il nostro programma di medicina sessuale e riproduttiva maschile aiuta gli uomini che hanno a che fare con problemi di salute sessuale legati al cancro, compresa la disfunzione erettile. Per ulteriori informazioni o per fissare un appuntamento, chiamare il 646-888-6024.
Social Work
212-639-7020
Gli assistenti sociali aiutano i pazienti, la famiglia e gli amici ad affrontare i problemi comuni ai malati di cancro. Forniscono consulenza individuale e gruppi di sostegno durante il corso del trattamento e possono aiutarvi a comunicare con i bambini e gli altri membri della famiglia. I nostri assistenti sociali possono anche aiutarti a indirizzarti alle agenzie e ai programmi della comunità, così come alle risorse finanziarie se sei idoneo.
Programma di trattamento del tabacco
212-610-0507
Se vuoi smettere di fumare, MSK ha specialisti che possono aiutarti. Chiama per maggiori informazioni.
Programmi virtuali
www.mskcc.org/vp
I programmi virtuali di MSK offrono educazione e supporto online per pazienti e caregiver, anche quando non puoi venire di persona a MSK. Attraverso sessioni dal vivo e interattive, puoi conoscere la tua diagnosi, cosa aspettarti durante il trattamento e come prepararti alle varie fasi della cura del cancro. Le sessioni sono confidenziali, gratuite e condotte da personale clinico esperto. Se sei interessato a partecipare a un programma virtuale, visita il nostro sito web all’indirizzo www.mskcc.org/vp per maggiori informazioni.
Per ulteriori informazioni online, visita la sezione Tipi di cancro di www.mskcc.org.
Servizi di supporto esterni
Access-A-Ride
web.mta.info/nyct/paratran/guide.htm
877-337-2017
A New York City, l’MTA offre una corsa condivisa, servizio porta a porta per le persone con disabilità che non possono prendere l’autobus pubblico o la metropolitana.
Air Charity Network
www.aircharitynetwork.org
877-621-7177
Fornisce viaggi verso i centri di trattamento.
American Cancer Society (ACS)
www.cancer.org
800-ACS-2345 (800-227-2345)
Offre una varietà di informazioni e servizi, tra cui Hope Lodge, un luogo gratuito per i pazienti e i caregiver per rimanere durante il trattamento del cancro.
Cancro e carriere
www.cancerandcareers.org
Una risorsa per l’educazione, strumenti ed eventi per i dipendenti con il cancro.
CancerCare
www.cancercare.org
800-813-4673
275 Seventh Avenue (Between West 25th & 26th Streets)
New York, NY 10001
Fornisce consulenza, gruppi di supporto, workshop educativi, pubblicazioni e assistenza finanziaria.
Cancer Support Community
www.cancersupportcommunity.org
Fornisce supporto ed educazione alle persone colpite dal cancro.
Caregiver Action Network
www.caregiveraction.org
800-896-3650
Fornisce educazione e supporto alle persone che si prendono cura dei propri cari con una malattia cronica o una disabilità.
Corporate Angel Network
www.corpangelnetwork.org
866-328-1313
Offre viaggi gratuiti per le cure in tutto il paese utilizzando posti vuoti su jet aziendali.
Gilda’s Club
www.gildasclubnyc.org
212-647-9700
Un luogo dove uomini, donne e bambini che vivono con il cancro trovano sostegno sociale ed emotivo attraverso la creazione di reti, workshop, conferenze e attività sociali.
Good Days
www.mygooddays.org
877-968-7233
Offre assistenza finanziaria per pagare i copagamenti durante il trattamento. I pazienti devono avere un’assicurazione medica, soddisfare i criteri di reddito e farsi prescrivere farmaci che fanno parte del formulario di Good Days.
Healthwell Foundation
www.healthwellfoundation.org
800-675-8416
Fornisce assistenza finanziaria per coprire le spese, i premi di assistenza sanitaria e le franchigie per certi farmaci e terapie.
Joe’s House
www.joeshouse.org
877-563-7468
Fornisce una lista di posti dove stare vicino ai centri di trattamento per persone con il cancro e le loro famiglie.
LGBT Cancer Project
http://lgbtcancer.com/
Fornisce supporto e difesa per la comunità LGBT, inclusi gruppi di supporto online e un database di trial clinici LGBT-friendly.
LIVESTRONG Fertility
www.livestrong.org/we-can-help/fertility-services
855-744-7777
Fornisce informazioni e supporto riproduttivo a pazienti e sopravvissuti al cancro i cui trattamenti medici hanno rischi associati all’infertilità.
Look Good Feel Better Program
www.lookgoodfeelbetter.org
800-395-LOOK (800-395-5665)
Questo programma offre workshop per imparare cose che puoi fare per aiutarti a sentirti meglio con il tuo aspetto. Per maggiori informazioni o per iscriverti a un workshop, chiama il numero sopra o visita il sito web del programma.
National Cancer Institute
www.cancer.gov
800-4-CANCER (800-422-6237)
National Cancer Legal Services Network
www.nclsn.org
Programma gratuito di difesa legale del cancro.
National LGBT Cancer Network
www.cancer-network.org
Fornisce educazione, formazione e difesa per i sopravvissuti al cancro LGBT e per quelli a rischio.
Needy Meds
www.needymeds.org
Elenco dei programmi di assistenza ai pazienti per farmaci di marca e generici.
NYRx
www.nyrxplan.com
Fornisce benefici di prescrizione ai dipendenti e pensionati idonei dei datori di lavoro del settore pubblico nello Stato di New York.
Partnership for Prescription Assistance
www.pparx.org
888-477-2669
Aiuta i pazienti qualificati senza copertura farmacologica a ottenere farmaci gratuiti o a basso costo.
Patient Access Network Foundation
www.panfoundation.org
866-316-7263
Fornisce assistenza per i copagamenti ai pazienti con assicurazione.
Patient Advocate Foundation
www.patientadvocate.org
800-532-5274
Fornisce accesso alle cure, assistenza finanziaria, assistenza assicurativa, assistenza per il mantenimento del lavoro e accesso all’elenco nazionale delle risorse per i sottoassicurati.
RxHope
www.rxhope.com
877-267-0517
Fornisce assistenza per aiutare le persone a ottenere i farmaci che hanno difficoltà a permettersi.
Risorse educative
Questa sezione contiene le risorse educative a cui si è fatto riferimento in questa guida. Queste risorse ti aiuteranno a prepararti per l’intervento e a recuperare in modo sicuro dopo l’intervento.
Scrivi le tue domande e assicurati di farle al tuo operatore sanitario.
- Pianificazione dell’assistenza anticipata
- Chiama! Non cadere!
- Comuni farmaci contenenti aspirina, altri farmaci antinfiammatori non steroidei (FANS) o vitamina E
- Guida all’alimentazione per diete morbide purè e meccaniche
- Rimedi vegetali e trattamento del cancro
- Come iscriversi a MyMSK: Il portale del paziente del Memorial Sloan Kettering
- Come usare il tuo spirometro incentivante
- Cosa puoi fare per evitare di cadere
- Prevenire il trisma