21 marzo 2018
H. Peter Soyer, The University of Queensland e Katie Lee, The University of Queensland
Questo articolo fa parte della nostra serie sulla pelle: perché l’abbiamo, cosa fa e cosa può andare storto. Leggi gli altri articoli della serie qui.
Tutti hanno avuto la spiacevole esperienza di un’eruzione cutanea – rosa, rossa o viola, piatta o irregolare, pruriginosa, squamosa, piena di pus, o semplicemente antiestetica. Questa varietà non è sorprendente, perché la pelle è un organo complicato.
Infezioni, reazioni allergiche, problemi del sistema immunitario e anche reazioni negative ai farmaci possono tutti manifestarsi come un’eruzione cutanea.
Ecco alcuni dei tipi più comuni.
Allergia ai farmaci
Quasi tutti i farmaci disponibili su prescrizione possono causare un’eruzione cutanea come effetto collaterale, e più dell’80% di questi sono “eruzioni esantematiche da farmaci”, cioè un’eruzione diffusa accompagnata da altri sintomi come mal di testa, febbre e sensazione generale di malessere.
Questa eruzione cutanea di solito appare entro due settimane dall’inizio di un nuovo farmaco, come un’eruzione diffusa e simmetrica con macchie rosa-rosse che sono piatte o elevate e sode, e che potrebbero unirsi in chiazze.
Leggi di più: Grumi e protuberanze comuni sulla e sotto la pelle: cosa sono?
Questo tipo di eruzione è una reazione di ipersensibilità, in cui i soldati attaccanti del sistema immunitario (chiamati “cellule T”) individuano il farmaco e cercano di eliminarlo dal corpo rilasciando proteine infiammatorie.

Molto raramente, un farmaco può causare un’eruzione cutanea grave e pericolosa per la vita chiamata “necrolisi epidermica tossica” dove la pelle comincia a staccarsi in fogli. È più comune nei cinesi Han con una specifica variante genetica, e richiede un trattamento in terapia intensiva o nel reparto ustionati.
La maggior parte delle eruzioni da farmaci va via entro una settimana una volta che il paziente smette di prendere il farmaco problematico, o entro diverse settimane nei casi prolungati. Nel frattempo, o se il farmaco è essenziale, creme steroidee (che riducono l’infiammazione) ed emollienti (ammorbidenti) possono portare un po’ di sollievo.
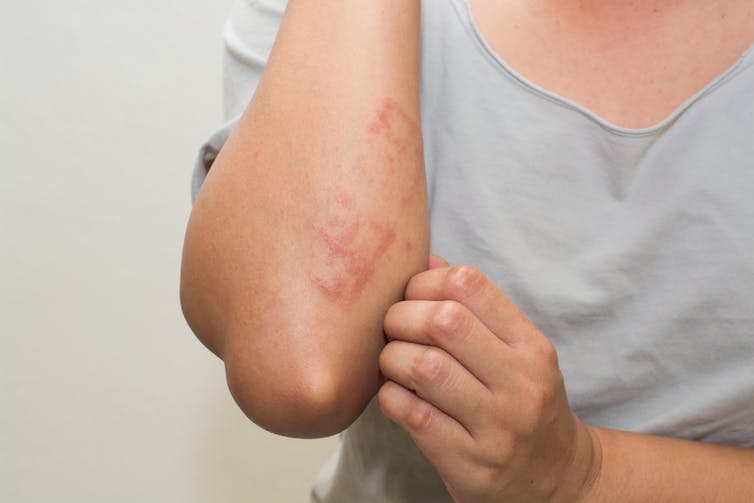
Dermatite allergica da contatto
La dermatite allergica da contatto è causata dal contatto diretto della pelle con una sostanza a cui la persona è allergica. Le cellule T del sistema immunitario reagiscono eccessivamente all’allergene e rilasciano proteine che richiamano più cellule immunitarie nella zona, rendendola rossa e gonfia.
Leggi di più: Perché l’Australia ha così tanto cancro alla pelle? (Suggerimento: non è a causa di un buco dell’ozono)
È spesso pruriginosa e può essere con vesciche o secca ma irregolare. La reazione è spesso ritardata di 48-72 ore, quindi può essere difficile determinare esattamente cosa ha causato la reazione. Dovrebbe anche scomparire da sola in pochi giorni, finché l’allergene non è più sulla pelle.
Le allergie da contatto possono svilupparsi improvvisamente dopo anni di esposizione a un allergene. Gioielli contenenti nichel, profumi nelle lozioni, detergenti per la casa, conservanti nei prodotti per capelli e lattice nei guanti o nei preservativi sono fonti comuni. Un dermatologo può effettuare un patch test per determinare se una sostanza è l’allergene, applicandola su un piccolo pezzo di pelle.
La dermatite attiva viene trattata con creme emollienti e steroidi, o con steroidi orali o farmaci per sopprimere il sistema immunitario se molto grave. Ulteriori episodi possono essere prevenuti diventando consapevoli delle fonti dell’allergene, leggendo attentamente le etichette e usando i guanti per maneggiare i prodotti contenenti allergeni.
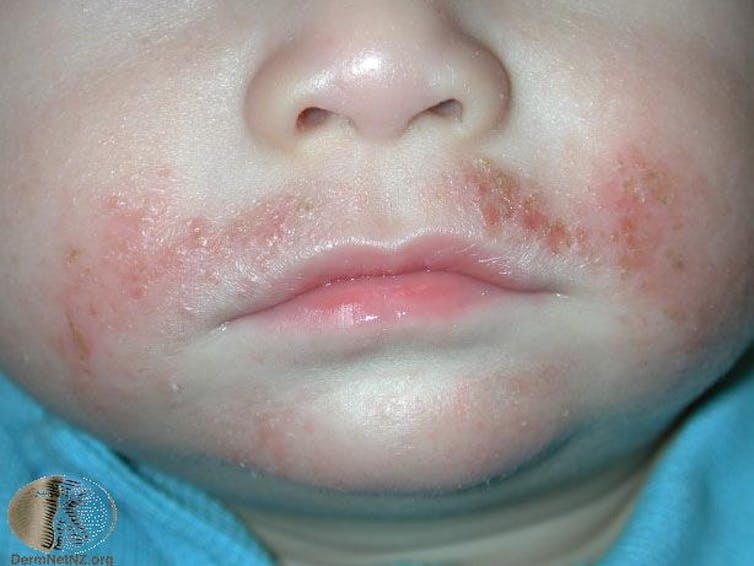
Eczema
La dermatite atopica o eczema atopico (spesso chiamato semplicemente eczema) è molto comune nei bambini dai tre mesi in poi, ma appare anche negli adulti, spesso con febbre da fieno e asma. I bambini hanno spesso piaghe aperte e croste, perché è così pruriginoso che è difficile trattenersi dal grattarsi.
Con il tempo la pelle si ispessisce e diventa ruvida per il frequente grattarsi e sfregarsi. La dermatite atopica infantile tende a migliorare quando il bambino cresce, ma può continuare. Molto meno comunemente, la dermatite atopica può anche apparire per la prima volta in età adulta.
La dermatite atopica è una malattia del sistema immunitario, in cui i difetti strutturali della barriera cutanea rendono più facile la penetrazione di sostanze irritanti nella pelle. Questo manda in tilt il delicato equilibrio della comunità microbica della nostra pelle, facendo andare in tilt il sistema immunitario. I fattori scatenanti includono lo stress, la sudorazione, le fibre grossolane nei vestiti, l’inalazione di allergeni come il polline, gli irritanti come il sapone o i profumi, e il consumo di cibo a cui siamo allergici.
Le creme steroidee possono aiutare a trattare una brutta ondata di dermatite atopica, ma non dovrebbero essere usate costantemente. In casi molto gravi, vengono prescritti farmaci immunosoppressori. Il controllo continuo della dermatite atopica spesso include l’uso di creme idratanti emollienti per combattere la pelle secca, mantenere il fresco, evitare l’acqua calda o le sostanze irritanti, e ridurre gli allergeni come gli acari della polvere in casa.
Per i casi gravi che non rispondono a questi metodi, il farmaco dupilumab è stato appena approvato per l’uso in Australia. Questo farmaco blocca un recettore cellulare specifico per impedire alle cellule immunitarie di rilevare due proteine infiammatorie iperattive.
La dermatite atopica può avere un grande impatto sulla qualità della vita, a causa dell’insonnia per il prurito costante, e le restrizioni sui vestiti, i prodotti per il corpo, gli animali domestici o le attività. La sua presenza su parti prominenti del corpo come il viso e le mani può anche ridurre l’autostima. I sedativi serali per migliorare il sonno e la psicoterapia possono aiutare a ridurre l’impatto sulla vita quotidiana.
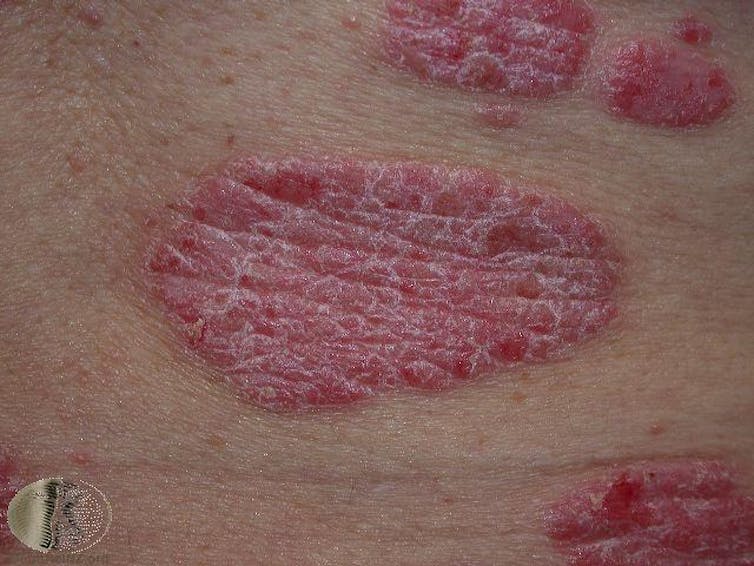
Psoriasi
La psoriasi è un altro disturbo immunitario cronico. Può iniziare a qualsiasi età e può durare tutta la vita, e di solito si presenta come placche rosse (pelle in rilievo o ispessita) con bordi ben definiti e scaglie bianco-argentee, che vanno da pochi millimetri a diversi centimetri di diametro. L’infiammazione iperattiva può anche danneggiare le articolazioni e portare all’artrite psoriasica.
Leggi di più: La pelle è un organo molto importante (e il nostro più grande): cosa fa?
Spesso le placche sono pruriginose o dolenti, e poiché la psoriasi è di lunga durata e può apparire in modo prominente su parti molto visibili del corpo, spesso viene con gravi effetti psicologici.
La psoriasi è causata da troppe nuove cellule della pelle che vengono prodotte e salgono alla superficie della pelle troppo velocemente. Non si sa esattamente perché, ma di solito c’è una sovrabbondanza di proteine messaggere infiammatorie nella pelle.
Può essere scatenata o aggravata da un’infezione streptococcica come la tonsillite, il fumo, i cambiamenti ormonali come la menopausa e alcuni farmaci. La genetica gioca un ruolo importante nella suscettibilità alla psoriasi e anche in quali trattamenti sono efficaci.
La psoriasi a placche cronica, la forma più comune, può essere molto resistente al trattamento. Piccole aree possono essere trattate con creme contenenti steroidi, catrame di carbone, o vitamina D. Se gran parte del corpo è coperto da placche, vengono utilizzati farmaci immunosoppressori orali, o la fototerapia, che utilizza la luce UV mirata per distruggere le cellule immunitarie iperattive. L’esposizione moderata al sole a volte migliora la psoriasi, ma le scottature possono peggiorarla – un equilibrio difficile nell’ambiente australiano ad alta radiazione UV.
Questi trattamenti possono solitamente migliorare le placche, ma può essere molto difficile eliminarle completamente. Ci sono diversi nuovi farmaci in arrivo sul mercato per la psoriasi grave che non ha risposto ad altri trattamenti.
Tinea
La Tinea, o tigna, non è causata da vermi ma da un’infezione fungina. La tinea è di solito chiamata in base al sito del corpo in cui si trova, ma gli stessi pochi tipi di funghi possono causare la tinea in molte parti del corpo e può essere diffusa da una parte del corpo all’altra, ad esempio grattandosi o usando un asciugamano contaminato.
Tinea pedis, sul piede, è un tipo importante perché le spore possono vivere per settimane nelle docce comuni e negli spogliatoi, rendendolo una fonte comune di infezione che può poi diffondersi al tronco, alle braccia e alle gambe (tinea corporis) o all’inguine (tinea cruris, o jock itch). Gatti, cani e altri animali sono una fonte comune di tigna, ma molti tipi possono essere diffusi anche tra le persone.
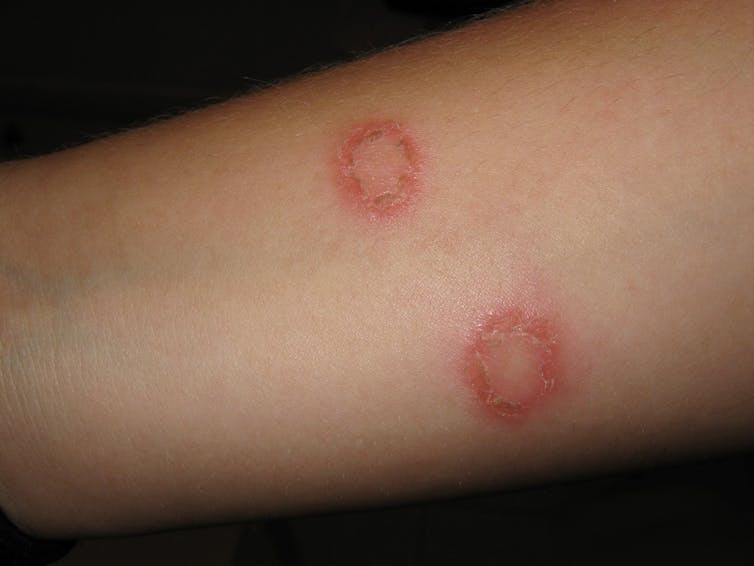
Tipicamente, la tinea si diffonde in una macchia circolare o ovale, spesso guarendo al centro in modo da apparire come un anello rosso squamoso di infezione. A volte può anche diventare un ascesso fungino che assomiglia a un foruncolo, si sente paludoso, e ha pustole.
Sui piedi può apparire come cerchi di tigna, squame fini e secche sulla suola, vesciche sul collo del piede o un’area umida e rossa che si stacca tra le dita (piede d’atleta).
Nell’inguine, può avere un bordo squamoso, rosso in rilievo ed essere estremamente pruriginoso.
La Tinea è diagnosticata dall’esame microscopico e dalla coltura di laboratorio dei raschiati di pelle. Di solito è trattata con creme antimicotiche, o farmaci antimicotici orali se persiste. Può diventare cronica nelle pieghe calde e umide del corpo.
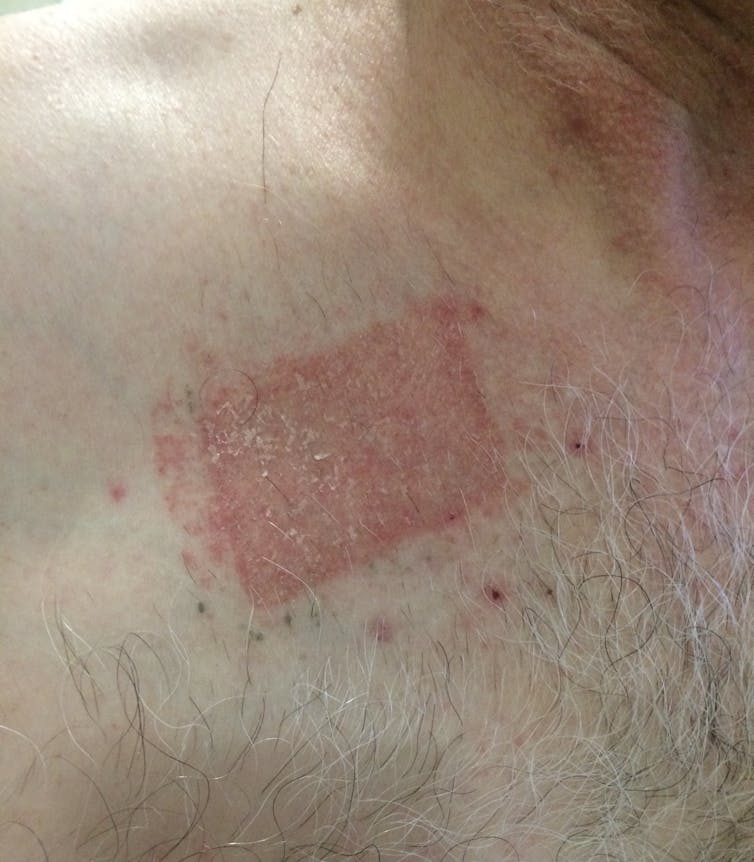
Schifo
Schifo è una famosa eruzione cutanea dolorosa e vescicante causata dalla riattivazione del virus della varicella, il virus varicella-zoster, di solito anni o decenni dopo l’infezione originale.
Il virus giace dormiente nei nervi vicino alla spina dorsale e migra lungo il nervo sensoriale fino alla pelle quando si riattiva, ma non si sa perché il virus si riattiva. Alcuni possibili fattori scatenanti sono la radioterapia, la chirurgia spinale, altre infezioni o tumori.
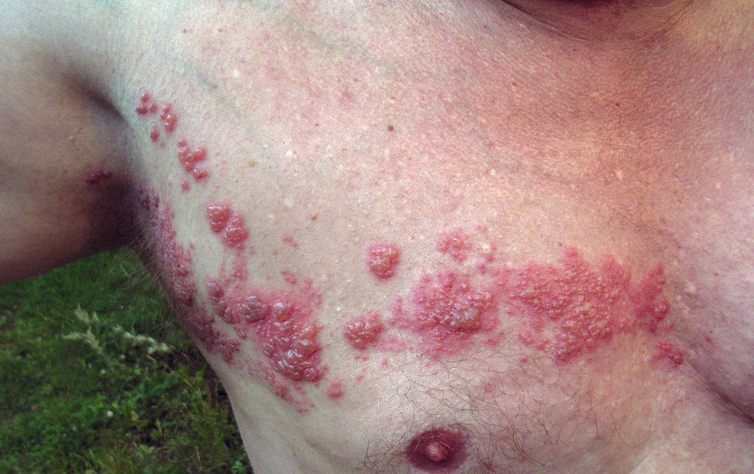
Il fuoco di Sant’Antonio inizia con un dolore nella pelle che viene spesso descritto come bruciante o trafittivo, seguito da uno a tre giorni da un’eruzione di bolle rosse in rilievo che diventano vesciche e poi si incrostano. L’eruzione è di solito limitata a uno stretto arco di pelle, lungo il nervo sensoriale che ha ospitato il virus.
I pazienti hanno spesso febbre, mal di testa e linfonodi gonfi. Il recupero richiede da due a quattro settimane, ma il dolore può persistere dopo che l’eruzione è guarita, chiamata nevralgia post-erpetica.
Se viene presa entro tre giorni dall’inizio, i farmaci antivirali possono ridurre la gravità dei sintomi e la durata dell’infezione. Altrimenti, il trattamento consiste in polveri o soluzioni per asciugare l’eruzione cutanea, così come il sollievo dal dolore e il riposo.
![]() Gli australiani di età superiore ai 70 anni hanno diritto a un vaccino zoster gratuito, che riduce il rischio di herpes zoster della metà.
Gli australiani di età superiore ai 70 anni hanno diritto a un vaccino zoster gratuito, che riduce il rischio di herpes zoster della metà.
H. Peter Soyer, professore di dermatologia, The University of Queensland e Katie Lee, assistente di ricerca, The University of Queensland
Questo articolo è stato originariamente pubblicato su The Conversation. Leggi l’articolo originale.