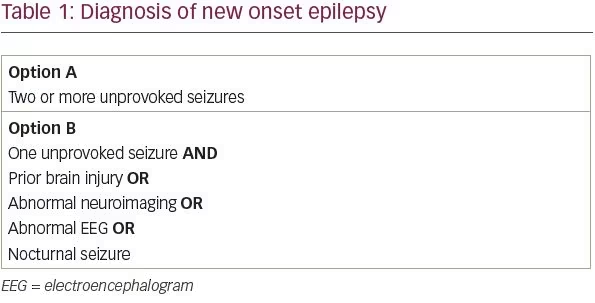
La International League Against Epilepsy (ILAE) ha rivisto la sua definizione di epilessia nel 2014 al fine di massimizzare l’identificazione precoce e il trattamento dei pazienti con epilessia.1 La definizione concettuale di epilessia della ILAE, formulata per la prima volta nel 2005, è “un disturbo del cervello caratterizzato da una predisposizione duratura a generare crisi epilettiche”. In pratica, questa definizione corrispondeva a pazienti con due o più crisi non provocate a più di 24 ore di distanza. Sappiamo, tuttavia, che non tutti i pazienti con una singola crisi non provocata hanno la stessa probabilità di avere una seconda crisi. Secondo la nuova definizione ILAE, i pazienti con una singola crisi non provocata e una probabilità di crisi ricorrente superiore al 60% ora soddisfano i criteri per una diagnosi di epilessia.
In una revisione sistematica degli studi che valutano il rischio di ricorrenza delle crisi dopo una singola crisi non provocata, tra il 21 e il 45% dei pazienti ha avuto un’altra crisi non provocata entro i primi 2 anni.2 Da un punto di vista pratico, sono stati identificati quattro fattori di rischio che approssimativamente raddoppiano il rischio di recidiva di un paziente: una precedente lesione cerebrale, un reperto di neuroimaging anormale che corrisponde al sospetto focus convulsivo, scariche epilettiformi focali o generalizzate sull’elettroencefalogramma (EEG), o una crisi notturna.3-6 Così, i pazienti con una singola crisi non provocata e almeno uno di questi quattro fattori di rischio hanno probabilmente una probabilità superiore al 60% di crisi ricorrenti e possono essere diagnosticati con epilessia (Tabella 1).
Anche se un importante studio iniziale suggeriva che un esame neurologico anormale era associato a un aumento del rischio di ricorrenza delle crisi, uno studio di follow-up dello stesso gruppo non ha trovato alcun aumento del rischio.3,7 Lo stesso studio di follow-up ha trovato che avere un fratello con epilessia aumenta il rischio di recidiva tra i pazienti con epilessia idiopatica, ma anche tra questi pazienti, il rischio di recidiva è solo del 46% a 5 anni. Quindi, i risultati dell’esame neurologico e la storia familiare di epilessia dovrebbero essere presi in considerazione quando si valuta un paziente con una prima crisi, ma queste caratteristiche da sole non sono sufficienti per fare una diagnosi di epilessia.
Considerazione del trattamento con farmaci antiepilettici nell’epilessia di nuova insorgenza
La maggior parte dei primi studi sulla ricorrenza delle crisi dopo una prima crisi non provocata includeva sia pazienti trattati con farmaci antiepilettici (AED) che non trattati, rendendo difficile stimare il vero rischio di crisi ricorrenti. Lo studio FIRST ha trovato che il 51% dei pazienti che non hanno iniziato un AED dopo una prima crisi ne ha avuta un’altra entro 2 anni, mentre solo il 25% di quelli che hanno iniziato un AED ha avuto un’altra crisi nello stesso periodo.8 Tuttavia, studi successivi hanno dimostrato che anche se il trattamento AED riduce il rischio di ricorrenza delle crisi entro i primi 2 anni dopo una crisi iniziale, non influenza la probabilità di remissione delle crisi a lungo termine o la qualità della vita.9,10 Poiché non è garantito che un trattamento precoce con DAE cambi il risultato complessivo di un paziente, e i DAE non sono farmaci del tutto benigni, non tutti i pazienti a cui viene diagnosticata l’epilessia scelgono di iniziare subito il trattamento.
Tutte le decisioni sul trattamento con DAE dovrebbero essere prese in collaborazione con il paziente dopo un’attenta discussione dei rischi e dei benefici, soppesando il rischio di danni dovuti alle convulsioni rispetto ai potenziali effetti avversi dei DAE. La presenza di un tipo di crisi che è associata a un rischio più elevato di lesioni o di morte, come le crisi tonico-cloniche o lo status epilepticus, può essere un fattore che influenza la decisione del paziente e del medico di iniziare o meno i DAE.11-13
Caratterizzazione del tipo di epilessia
La determinazione del tipo di epilessia del paziente – focale o generalizzata – al momento della diagnosi iniziale è importante perché aiuta a prevedere la prognosi e guidare la selezione di un DAE appropriato. Questa determinazione è tipicamente fatta in base alla semiologia delle crisi insieme a risonanza magnetica (MRI) e risultati EEG. I sintomi motori o sensoriali lateralizzati, la deviazione forzata degli occhi o il giro della testa, gli automatismi, i disturbi del linguaggio e i fenomeni esperienziali suggeriscono un esordio focale, mentre gli scatti mioclonici bilaterali o l’iniziale attività tonica bilaterale suggeriscono un esordio generalizzato.
Tuttavia, la semiologia da sola può essere fuorviante: le crisi focali possono mancare di caratteristiche lateralizzanti all’esordio, e più della metà dei pazienti con epilessia generalizzata hanno sintomi di crisi focali.14 Inoltre, tre quarti dei pazienti con epilessia focale sono amnestici per almeno alcune delle loro crisi, e il 30% sono amnestici per tutte le crisi.15 Inoltre, fino al 60% dei pazienti non hanno un’aura che precede le loro crisi.16 Questi fattori rendono la diagnosi e la caratterizzazione dell’epilessia difficile in molti pazienti.
La maggior parte dei pazienti con una prima crisi dovrebbe avere una risonanza magnetica, a meno che non ci sia una controindicazione. La risonanza magnetica ha un rendimento più elevato della tomografia computerizzata (TC) per individuare le lesioni epilettogene focali.17-19 La presenza di una lesione focale può confermare un’insorgenza focale se la posizione della lesione corrisponde alla semiologia del paziente. Per i pazienti con una chiara sindrome di epilessia generalizzata primaria elettroclinica, come l’epilessia mioclonica giovanile, il neuroimaging può non essere richiesto.
Se si ottiene una risonanza magnetica, le sequenze raccomandate includono una sequenza T1 3D con fette isotrope di 1 mm (ad es, T2 assiale e coronale e sequenze FLAIR con fette ≤3 mm, e una sequenza T2* assiale per l’emosiderina e la calcificazione (per esempio, imaging ponderato con la suscettibilità o eco a gradiente).20 Il contrasto non è richiesto per tutti i pazienti, ma dovrebbe essere considerato per i pazienti oltre i 50 anni di età, a causa della maggiore probabilità di tumore cerebrale metastatico o primario in questo gruppo di età. Quando possibile, la risonanza magnetica a 3 Tesla è preferita a quella a 1,5 Tesla in quanto è più sensibile alle lesioni epilettogene.21,22 Recentemente, gli scanner a 7 Tesla hanno aumentato ulteriormente la sensibilità, ma questi sono in genere disponibili solo attraverso protocolli di ricerca.23
L’EEG è l’altra modalità essenziale per la diagnosi e la caratterizzazione dell’epilessia di nuova insorgenza. Un singolo EEG di routine può essere insufficiente per il rilevamento di anomalie epilettiformi; una recente meta-analisi di 15 studi ha rilevato che la sensibilità di un EEG di routine era del 17%.24 Per aumentare questa resa, i medici dovrebbero considerare l’esecuzione di un EEG esteso di 60 minuti, un EEG privato del sonno, o fino a tre EEG di routine seriali.25-Anche le registrazioni EEG ambulatoriali aumentano la probabilità di rilevare anomalie epilettiformi; i vantaggi di una registrazione prolungata diminuiscono dopo 48 ore, poiché il 95% delle anomalie viene rilevato entro questo lasso di tempo.28 Uno studio video EEG in ricovero può essere considerato in scenari specifici, come la differenziazione di crisi epilettiche da attacchi psicogeni non epilettici.29
Selezione di un farmaco antiepilettico – epilessia focale
Lo studio SANAD – trattamento di prima linea dell’epilessia focale di nuova insorgenza
L’obiettivo del trattamento AED nell’epilessia di nuova insorgenza è di controllare le crisi con un singolo AED minimizzando gli effetti avversi. Anche se ci sono molti farmaci disponibili per il trattamento dell’epilessia focale, ci sono pochi studi controllati che confrontano la loro efficacia e tollerabilità. Lo studio SANAD, pubblicato nel 2007, è stato uno studio fondamentale su 1.721 pazienti con epilessia focale randomizzati al trattamento con carbamazepina, gabapentin, lamotrigina, oxcarbazepina o topiramato.30 L’esito primario era il tempo al fallimento del trattamento, definito come interruzione del farmaco a causa di crisi incontrollate o effetti avversi. La lamotrigina era significativamente migliore della carbamazepina, del gabapentin e del topiramato, e non significativamente migliore dell’oxcarbazepina. Per il tempo di remissione a 12 mesi, tuttavia, la carbamazepina era significativamente migliore del gabapentin e non significativamente migliore di lamotrigina, topiramato e oxcarbazepina.30
I risultati dello studio SANAD suggeriscono che la lamotrigina è il miglior trattamento di prima linea per l’epilessia focale grazie alla sua combinazione di efficacia e tollerabilità, con la carbamazepina come ragionevole alternativa nei pazienti che sono in grado di tollerarla.
Nuovi farmaci antiepilettici per il trattamento di prima linea dell’epilessia focale
Dopo la pubblicazione dello studio SANAD, diversi nuovi farmaci per l’epilessia focale sono entrati sul mercato. Mentre tutti questi farmaci sono stati inizialmente studiati come trattamenti aggiuntivi, molti sono ora usati come monoterapia, e alcuni, in particolare il levetiracetam, sono ora comunemente usati come trattamento di prima linea. Un grande vantaggio di questi nuovi farmaci è che le dosi possono essere aumentate rapidamente in pazienti con crisi frequenti, senza il rischio di sindrome di Stevens-Johnson, un noto effetto avverso della lamotrigina e, in misura minore, della carbamazepina.
Tra i nuovi AED, quattro – levetiracetam, zonisamide, lacosamide ed eslicarbazepina – sono stati confrontati con i vecchi AED in studi randomizzati controllati, come mostrato nella tabella 2.31-41 Gli studi sono stati identificati utilizzando il filtro degli studi clinici di PubMed e i termini di ricerca “monoterapia” e “”, e sono stati inclusi se hanno studiato pazienti adulti con epilessia focale confrontando un nuovo AED con uno degli AED standard (quelli inclusi nello studio SANAD).
Tra i quattro nuovi AED, levetiracetam è il meglio studiato e più ampiamente prescritto; è diventato in gran parte il default di prima linea AED per l’epilessia di nuova insorgenza a causa della sua facilità di titolazione e favorevole profilo di effetti collaterali. Il levetiracetam è ora il più comunemente prescritto come DAA di prima linea negli adulti anziani, rappresentando il 45,5% delle prescrizioni.42 Gli studi hanno dimostrato che il levetiracetam ha un’efficacia simile rispetto ai vecchi DAA, anche se è risultato inferiore alla carbamazepina in un’analisi di sottogruppo di uno studio (Tabella 2).
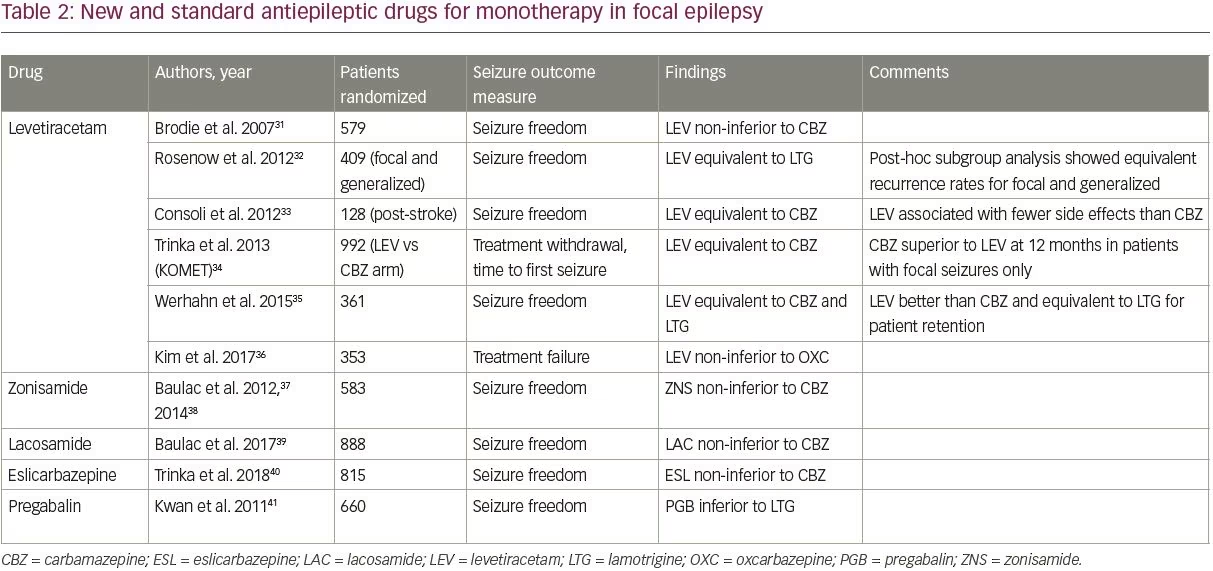
Importante, solo due studi hanno confrontato il levetiracetam con la lamotrigina; entrambi gli studi hanno trovato un’efficacia simile ai due farmaci.32,35 Il braccio di epilessia focale dello studio SANAD II, che sarà il più grande studio per confrontare l’efficacia e la tollerabilità a lungo termine di levetiracetam e lamotrigina, è attualmente in corso (ISRCTN30294119).
A parte il levetiracetam, i dati di alta qualità che valutano i nuovi AED come monoterapia sono limitati. Zonisamide, lacosamide ed eslicarbazepina hanno tutti dimostrato di essere non inferiori alla carbamazepina in un singolo studio ciascuno (Tabella 2); la zonisamide è anche studiata nel braccio focale dello studio SANAD II. Questi tre agenti possono essere considerati come opzioni per il trattamento di prima linea a seconda delle comorbidità e delle controindicazioni del paziente. Pregabalin è stato studiato anche in confronto alla lamotrigina ed è risultato inferiore,41 e quindi non è raccomandato come trattamento di prima linea.
Brivaracetam è stato ben tollerato in due studi randomizzati di conversione dalla politerapia alla monoterapia, ma il numero di pazienti rimasti in terapia con brivaracetam alla fine di questi studi era troppo basso per determinare la sua efficacia come monoterapia;43 inoltre non è stato studiato in confronto diretto con i vecchi DAA. Pertanto, non ci sono prove sufficienti per raccomandare la monoterapia con brivaracetam come trattamento di prima linea in questo momento.
Clobazam, perampanel e cenobamato sono nuovi AED con il potenziale per l’uso come monoterapia. Sia il clobazam che il perampanel sono stati efficaci e ben tollerati in piccoli studi retrospettivi che hanno incluso pazienti con epilessia focale e generalizzata.44,45 Il clobazam è stato anche superiore alla carbamazepina e alla fenitoina in uno studio randomizzato su pazienti pediatrici, ma non è stato confrontato direttamente con i vecchi AED in una popolazione adulta.46 Il cenobamato, un potenziatore dell’inattivazione dei canali del sodio veloce e lento con dosaggio giornaliero, ha recentemente dimostrato efficacia come agente aggiuntivo per i pazienti con epilessia focale, ma non è ancora stato studiato come monoterapia.47
Sintesi del trattamento di prima linea per l’epilessia focale
Il levetiracetam ha ottenuto risultati pari o leggermente peggiori rispetto ai vecchi AED negli studi head-to-head,31-36 ed è un ragionevole trattamento di prima linea nei pazienti senza una storia di problemi psichiatrici, in particolare se le crisi sono frequenti o i pazienti hanno difficoltà con lo schema di titolazione della lamotrigina. Nei pazienti con comorbidità psichiatriche, raccomandiamo la lamotrigina come trattamento di prima linea. Lo studio SANAD II in corso risponderà in modo più definitivo alla domanda su quale di questi due DAE sia superiore sia in termini di efficacia che di tollerabilità. A seconda delle comorbilità del paziente e della tolleranza agli effetti collaterali, diversi dei vecchi DAA (carbamazepina, oxcarbazepina, topiramato) e i DAA più recenti (zonisamide, lacosamide, eslicarbazepina) possono essere alternative ragionevoli. Brivaracetam, clobazam, perampanel e cenobamato possono essere opzioni valide in futuro, ma non ci sono prove sufficienti in questo momento. Gabapentin e pregabalin non dovrebbero essere usati come trattamenti di prima linea.
Selezione di un farmaco antiepilettico – epilessia generalizzata o non classificata
Lo studio SANAD – trattamento di prima linea dell’epilessia generalizzata di nuova insorgenza
Lo studio SANAD del 2007 ha incluso un secondo braccio, che ha studiato pazienti con epilessia generalizzata o epilessia che non poteva essere definitivamente classificata al momento dell’inizio del trattamento.48 Il valproato è risultato significativamente migliore del topiramato per il tempo al fallimento del trattamento nell’analisi complessiva, e significativamente migliore sia del topiramato che della lamotrigina nei pazienti con una diagnosi confermata di epilessia generalizzata. Per il tempo di remissione a 12 mesi, il valproato era significativamente migliore della lamotrigina in entrambi i gruppi, ma non significativamente diverso dal topiramato in entrambi i gruppi. Così, il valproato sembrava avere la migliore combinazione di efficacia e tollerabilità dei tre farmaci studiati.
Nonostante il successo del valproato nel SANAD, il suo uso al di fuori del contesto della sperimentazione è problematico a causa dei suoi effetti avversi. Tra le donne in età fertile, il valproato è controindicato a causa della teratogenicità, in quanto aumenta significativamente il rischio di malformazioni congenite e di deficit neurocognitivi a lungo termine.49-52 Dal 2018, l’Unione Europea ha vietato l’uso del valproato nelle donne in età fertile, a meno che non siano iscritte a un programma di prevenzione della gravidanza.53 Il valproato ha anche diversi altri effetti collaterali indesiderati, tra cui l’aumento di peso, la perdita di capelli, la sindrome dell’ovaio policistico e l’encefalopatia epatica.54-57 Sono necessari trattamenti alternativi di prima linea, soprattutto per le donne in età fertile.
Nuove alternative al valproato per il trattamento dell’epilessia generalizzata
Levetiracetam è il nuovo AED più ampiamente studiato per l’epilessia generalizzata. Due degli studi di monoterapia descritti sopra includevano anche pazienti con epilessia generalizzata.32,34 Nello studio KOMET, il levetiracetam era equivalente al valproato sia per il tasso di interruzione del trattamento che per il tempo alla prima crisi.34 Il levetiracetam ha anche dimostrato di essere equivalente alla lamotrigina per il tasso di libertà dalle crisi in un campione eterogeneo; l’analisi di sottogruppo post-hoc ha mostrato che questo era vero sia per l’epilessia focale che per quella generalizzata.32
Di recente, Marson e colleghi hanno presentato i risultati del braccio dell’epilessia generalizzata dello studio SANAD II.58 Il valproato è risultato superiore al levetiracetam per il tempo al fallimento del trattamento, il tempo alla prima crisi e il tempo alla remissione a 24 mesi. È interessante notare che la differenza nel tempo al fallimento del trattamento era attribuibile al controllo inadeguato delle crisi, piuttosto che agli effetti avversi, il che suggerisce che il valproato non era più mal tollerato del levetiracetam in questo campione.
Come notato in precedenza, sia il clobazam che il perampanel hanno dimostrato di avere una buona efficacia e tollerabilità in studi osservazionali retrospettivi che includevano pazienti con epilessia generalizzata, ma nessuno dei due farmaci è stato confrontato con nessuno dei farmaci più vecchi in uno studio randomizzato.44,45 A nostra conoscenza, nessuno degli altri nuovi AED è stato studiato come monoterapia in pazienti con epilessia generalizzata.
Sintesi del trattamento di prima linea per l’epilessia generalizzata e non classificata
Anche se i risultati del SANAD II suggeriscono che il valproato rimane il più efficace AED per l’epilessia generalizzata o non classificata, non lo raccomandiamo come trattamento di prima linea a causa dei suoi effetti avversi. La lamotrigina è una buona scelta se la frequenza delle crisi è abbastanza bassa da permettere un lento aumento della dose. Se è necessaria una rapida insorgenza, può essere usato il levetiracetam. Se le crisi sono refrattarie a questi due agenti, il valproato può essere usato dopo un’attenta discussione dei rischi e dei benefici.
Consulenza dei pazienti con epilessia di nuova insorgenza
I pazienti con una nuova diagnosi di epilessia hanno tipicamente molte domande sulla malattia e sul suo impatto sulla loro vita. Le domande più frequenti riguardano la prognosi a lungo termine dell’epilessia, se iniziare il trattamento con i DAE e se il trattamento con i DAE sarà per tutta la vita. Come discusso in precedenza, i pazienti dovrebbero essere informati che il trattamento AED immediato riduce il rischio di recidiva precoce delle crisi, ma non cambia la prognosi complessiva dell’epilessia, e la decisione di iniziare o meno un AED dovrebbe essere presa su base individuale. I pazienti dovrebbero essere informati che circa la metà dei pazienti otterrà il controllo delle crisi con il loro primo AED, mentre un ulteriore 20% risponderà ad un secondo o terzo farmaco.59 Inoltre, dovrebbero essere consapevoli che qualsiasi tentativo di interrompere il trattamento AED non dovrebbe essere iniziato fino a dopo almeno 2 anni di libertà dalle crisi, e che quasi la metà dei pazienti avrà una recidiva di crisi dopo la sospensione dell’AED.60
Al di fuori del controllo delle crisi, le domande pratiche più comuni riguardano la guida. Qualsiasi crisi con compromissione della consapevolezza – assenza, tonico-clonica, o focale inconsapevole – può causare un danno significativo se si verifica mentre il paziente sta guidando. La maggior parte degli stati richiede un intervallo di libertà dalle convulsioni prima che un paziente possa riprendere a guidare. I medici dovrebbero assicurarsi che i pazienti abbiano familiarità con le leggi del loro stato. Alcuni stati richiedono ai medici di segnalare i loro pazienti con epilessia o crisi epilettiche al Dipartimento della Motorizzazione, mentre altri non lo fanno.61 È importante notare che negli stati senza obbligo di segnalazione, i medici potrebbero non avere protezione legale quando rivelano una diagnosi di epilessia senza il consenso del paziente. In questi casi, i medici dovranno soppesare i rischi che il paziente continui a guidare (in particolare nel caso di conducenti commerciali) rispetto ai rischi di ramificazioni legali derivanti dalla violazione della riservatezza del paziente. Tutte le conversazioni sulla guida dovrebbero essere documentate nella cartella clinica del paziente.
Le donne in età fertile dovrebbero inoltre essere consigliate sulle implicazioni dell’epilessia e dei DAA sulla gravidanza. Le pazienti devono essere consapevoli che le convulsioni, in particolare le convulsioni tonico-cloniche generalizzate, e alcuni AEDs, possono avere effetti avversi su un feto in via di sviluppo. Nelle donne che non stanno pianificando una gravidanza, la contraccezione a lunga durata d’azione con un dispositivo intrauterino o un’iniezione depot è preferita in quanto questi minimizzano l’opportunità di errore dell’utente. Le pazienti devono anche sapere che il trattamento con AEDs induttori enzimatici può ridurre l’efficacia della contraccezione ormonale.62 Tutte le donne con epilessia che stanno pianificando una gravidanza dovrebbero informare il loro neurologo in anticipo; se una gravidanza non è pianificata, il neurologo dovrebbe essere informato il prima possibile. Inoltre, tutte le donne con epilessia in età fertile dovrebbero assumere acido folico, indipendentemente dal fatto che la gravidanza sia pianificata o meno, poiché questo riduce il rischio di difetti del tubo neurale che si sviluppano all’inizio del primo trimestre, spesso prima che la gravidanza sia nota.63
L’argomento più difficile da discutere con i pazienti con nuova diagnosi è la morte improvvisa e inaspettata nell’epilessia (SUDEP). I fattori di rischio per la SUDEP includono l’alta frequenza delle crisi, l’età precoce di insorgenza, la lunga durata della malattia, le crisi tonico-cloniche generalizzate, le crisi notturne, il vivere da soli, il sesso maschile, la dipendenza da alcol e l’abuso di sostanze.64-66 La maggior parte dei neurologi ritiene che tutti i pazienti con epilessia dovrebbero essere informati sulla SUDEP, mentre alcuni sostengono che la consulenza sulla SUDEP è necessaria solo per i pazienti che sono ad alto rischio.67 Noi raccomandiamo di discutere della SUDEP con tutti i pazienti con epilessia di nuova insorgenza come parte di una discussione iniziale sull’importanza della compliance ai farmaci, con una consulenza più frequente ed estesa per i pazienti ad alto rischio.