Editori inițiali – Assia Dad ca parte a proiectului Evidence-based Practice al Vrije Universiteit Brussel
Contribuitori principali – Claudia Karina, Julie Plas, Michelle Lee, Rachael Lowe și Assia Dad
- Definiție/Descriere
- Anatomie relevantă din punct de vedere clinic
- Stabilizatori statici:
- Stabilizatori dinamici:
- Epidemiologie /Etiologie
- Luxația de rotulă după un traumatism
- Luxația de rotulă cu o cauză funcțională sau anatomică specifică
- Caracteristici/prezentare clinică
- Diagnostic diferențial
- Proceduri de diagnostic
- Măsuri de rezultat
- Examinare
- Management medical
- Proceduri chirurgicale
- Îngrijiri postoperatorii:
- Managementul prin fizioterapie
- Tratament nechirurgical după luxația acută de rotulă
- Tratament nechirurgical după luxația recurentă a rotulei
- Îngrijiri postoperatorii specifice
- Clinical relevant bottomline
Definiție/Descriere
O cauză frecventă a durerii de genunchi și a dizabilității genunchiului este instabilitatea patelofemurală. Instabilitatea patelofemurală poate fi definită în diferite moduri. Un mod este atunci când pacientul a suferit o luxație traumatică a patelei. De asemenea, poate descrie un semn la examinarea fizică, semnificând capacitatea rotulei de a fi translatată în afara șanțului trohlear al femurului în mod pasiv. Mai mult, instabilitatea patelo-femurală poate fi un simptom, atunci când pacientul dă senzația că genunchiul „cedează”. Această senzație apare atunci când rotula alunecă în afara șanțului trohlear. Relațiile dintre simptomele, leziunile și bolile articulației femoropatelare sunt adesea derutante pentru terapeut.
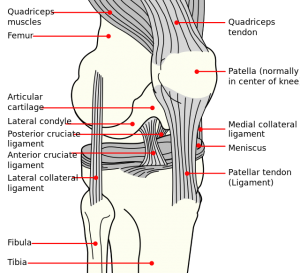
Anatomie relevantă din punct de vedere clinic
Patela este cel mai mare os sesamoid. Este situată în cadrul complexului cvadricepsului și al tendonului patelar. Prin articulația sa cu trohleea femurală, articulația femurală-patelară formează o unitate foarte complexă cu potențial de instabilitate articulară. Stabilitatea articulației patelo-femurale este multifactorială și poate fi clasificată în stabilizatori statici și dinamici.
Stabilizatori statici:
- Lata medială există trei ligamente: Ligamentul patelofemural medial (MPFL), ligamentul patellomeniscal (MPML) și ligamentul patelotibial (MPTL): Acestea sunt structurile ligamentare primare care constrâng mișcarea laterală a rotulei, MPFL fiind cel mai important. MPFL este o continuare a suprafeței retinaculare profunde a vastus medialis obliquus (VMO). Acesta se întinde transversal între jumătatea proximală a marginii mediale a rotulei și femur, între epicondilul medial și tuberculul aductor, formând al doilea strat între retinaculul medial superficial și capsula.
- Anatomia părții laterale este mai complexă:
- Vasculul lateral (anterior) și retinaculul oblic superficial (mai posterior) fac parte din cel superficial.
- Stratul profund oglindește structurile mediale și este format din ligamentul patelofermoral lateral (LPFL), retinaculul transversal profund și ligamentul patelotibial (LPTL).
- Ligamentul LPTL se atașează direct la polul distal al rotulei și trimite fibre atât în meniscul lateral, cât și în tibia subiacentă. LPFL nu este atașat direct de femur, ci indirect prin intermediul atașamentelor proximale și distale ale benzii iliotibiale (ITB). Astfel, strângerea ITB (stabilizator dinamic) va influența forța de stabilitate laterală dedusă de structurile retinaculare laterale.
- Structurile retinaculare mediale și laterale’ sunt cele mai eficiente în intervalul de 20 ° de flexie și extensie completă, în timpul căruia articulația femurală rotuliană este cea mai vulnerabilă din cauza lipsei de rezistență oferită de alte structuri stabilizatoare.
- Geometria trohleară: Forma trohleei este concavă. Atunci când rotula intră în trohleită, aceasta permite stabilitatea inerentă a articulației femoro-patelare.
- Geometria patelei: Rotula este convexă și această congruență între rotulă și trohleea asigură o anumită constrângere a articulației patelo-femurale. Atunci când genunchiul începe să se îndoaie, zona inițială de contact este fațeta distală și laterală a rotulei. Odată cu continuarea flexiei, zona de contact de pe suprafața articulară a rotulei se deplasează mai mult spre proximal până în flexia profundă, unde fațeta medială a intrat apoi în contact.
- Înălțimea rotulei: înălțimea rotulei contribuie, de asemenea, la stabilitatea articulației femoro-patelare. Angajarea rotulei depinde în întregime de înălțimea rotulei.
- Alinierea membrelor: Unghiul dintre tracțiunea cvadricepsului și axa tendonului patelei (unghiul Q) este foarte important. La bărbați, unghiul este de 8 până la 10°, iar la femei este de 15 ± 5°.
Stabilizatori dinamici:
- Cadricepsul este un stabilizator dinamic al rotulei. Patela este folosită ca pârghie biomecanică, amplificând forța exercitată de cvadriceps la extensia genunchiului.
- Patela centralizează, de asemenea, forțele divergente ale cvadricepsului și transmite tensiunea din jurul femurului către tendonul patelar.
Epidemiologie /Etiologie
Există două moduri de a dezvolta instabilitate patelo-femurală prin luxația patelei. Se poate dezvolta după o luxație traumatică a rotulei în care stabilizatorii mediali ai rotulei sunt întinși sau rupți, ceea ce poate duce în cele din urmă la luxații recurente ale rotulei. Celălalt mod este cauzat de o anomalie anatomică a articulației genunchiului.
Instabilitatea cronică a articulației femoro-patelare și luxația recurentă pot duce la afectarea progresivă a cartilajului și la artrită severă dacă nu sunt tratate corespunzător
Luxația de rotulă după un traumatism
Luxația patelatică traumatică acută reprezintă aproximativ 3% din toate leziunile genunchiului. Mecanismul principal al unei luxații acute de rotulă este flexia genunchiului cu rotație internă pe un picior plantat cu o componentă valgus. Acest scenariu reprezintă 93% din toate cazurile. Una dintre constatările comune legate de luxațiile acute, primare, traumatice ale rotulei este hemartroza genunchiului, cauzată de ruperea stabilizatorilor ligamentari mediali ai rotulei. Acest lucru provoacă sângerări în spațiile articulare, ceea ce duce la umflături și la formarea de echimoze în jurul rotulei. Revărsarea articulației genunchiului este, de asemenea, o constatare tipică după luxația patelei. Aceasta poate provoca dureri severe și poate limita examinarea clinică.
Luxația traumatică de rotulă este de obicei rezultatul unei leziuni sportive și aproximativ 2/3 din cazuri apar la pacienți tineri, activi, cu vârsta sub 20 de ani. În cazul luxației traumatice poate fi preferat un management conservator, deși aproape jumătate dintre pacienții cu o luxație de prima dată vor suferi luxații suplimentare. Subiecții pot dezvolta chiar instabilitate rotuliană, durere (aspecifică), artrită patelofemurală sau chiar instabilitate patelofemurală cronică, în funcție de prezența și severitatea afectării anatomice.
Luxația de rotulă cu o cauză funcțională sau anatomică specifică
Luxațiile fără o hemartroză acută a genunchiului, care sunt în principal luxații recurente, pot fi asociate cu anomalii ale articulației patelofemurale. Aceste anomalii includ displazia trohleară, patela alta și lateralizarea tuberozității tibiale (distanță laterală excesivă între tuberculul tibial și șanțul trohlear). Acestea sunt principalele cauze ale luxațiilor cu o cauză anatomică.
Factori secundari importanți care contribuie la instabilitatea femurală-patelară sunt malrotația femorotibială, genu recurvatum (genunchiul hiperextins) și laxitatea ligamentară cauzată de sindromul Ehlers-Danlos și de sindromul Marfan.
Caracteristici/prezentare clinică
Pacienții prezintă dureri anterioare ale genunchiului și episoade de instabilitate mecanică. Durerea poate fi agravată de activități precum urcatul și coborâtul scărilor, sporturi precum alergatul, țopăitul și săriturile și schimbarea direcției. La evaluarea funcțională, pacientul se poate lupta cu controlul rotulei, ceea ce duce la tragerea rotulei de la linia mediană, prin urmare, pentru a evalua acest lucru trebuie să observați ce se întâmplă cu rotulele în timpul mișcărilor statice și dinamice, cum ar fi ghemuirea / plonjarea.
Factori de risc
- Suprafața articulară profundă insuficientă (displazia trohleei)
- Distanța insuficientă între tuberozitatea tibială și cariera trohleei
- Insuficiență a MPFL
- Patela înaltă (angajarea în trohleei nu are loc în faza timpurie a flexiei genunchiului, potențând astfel instabilitatea la nivelul articulației patelo-femurale)
- Genunchi valgus: un unghi Q crescut poate afecta urmărirea rotulei.
- VMO inadecvat
- O leziune a retinaculului medial
Diagnostic diferențial
- Luxație de rotulă: Poate avea loc ca un eveniment traumatic direct (luxație acută de rotulă) la un pacient cu un aliniament patelar normal. Poate apărea, de asemenea, la un pacient cu o malaliniere preexistentă, mai ales dacă există o subluxație de bază semnificativă.
- Subluxație rotuliană: Atunci când rotula este în mod tranzitoriu sau permanent medială sau laterală față de traiectoria sa normală de urmărire, atunci rotula se poate articula în mod anormal. Subluxația sau translația laterală va implica o mișcare laterală tranzitorie a rotulei. În general, aceasta este timpurie în flexia genunchiului astfel încât pacientul va avea o senzație de durere sau instabilitate. Această formă de subluxație rotuliană este mai degrabă o luxație recurentă a rotulei. Este esențial să se facă distincția între această formă de aliniere și înclinare anormală a rotulei.
Tipuri de subluxații:
– Subluxație minoră recurentă
– Subluxație majoră recurentă
– Subluxație laterală permanentă
- Patella Alta
Proceduri de diagnostic
Instabilitatea rotuliană este în mod normal diagnosticată printr-o anamneză completă a simptomelor pacientului și printr-o evaluare funcțională obiectivă a genunchiului. Se pot efectua scanări suplimentare, cum ar fi RMN și imagistica cu ultrasunete, pentru a exclude orice deficit structural. Instabilitatea patelofemurală poate fi examinată, de asemenea, prin intermediul unei radiografii laterale sau al unei tomografii computerizate. În cazul displaziei trohlei, imaginile medicale arată unghiuri de flexie diferite și mișcările varus sunt limitate la nivelul genunchiului. CT-urile oferă imagini mai bune decât RMN-urile. O radiografie laterală poate oferi informații despre înălțimea rotulei și dacă există displazie de trohlee.
Măsuri de rezultat
Există multe măsuri de rezultat care pot fi utilizate cu această afecțiune. În prezent, nu există recomandări specifice din partea COMET, prin urmare, este la latitudinea clinicianului să raționeze clinic ce măsură de rezultat ar fi cea mai potrivită pentru pacientul său, de exemplu:
- Anterior Knee Pain Scale
- Lower Extremity Functional Scale
- Pain Assessment Scales
- Numeric Pain Rating Scale
Examinare
Primul pas de diagnosticare este o anamneză detaliată. Acesta este cel mai important indiciu pentru un diagnostic corect. Al doilea pas de diagnosticare este un examen fizic atent, complet și esențial. Scopul acestui examen este de a reproduce simptomele (durere/instabilitate) și de a localiza zona dureroasă. Localizarea poate indica ce structură este lezată, este cu adevărat utilă pentru a compune diagnosticul și pentru a planifica tratamentul.
Punctele cheie pentru examinare sunt:
- Evaluarea luxației acute: Deformitate și tumefacție care pot masca o subluxație laterală persistentă a rotulei
- Alinierea membrului inferior în planurile coronal, sagital și axial.
- Dovezi de hiperlaxitate articulară: Măsurată prin scorul de hipermobilitate Beighton.
- Măsurarea unghiului Q: O creștere a unghiului Q are ca rezultat un vector valgus crescut. Acest lucru este asociat cu un risc crescut de instabilitate, din cauza forțelor orientate mai lateral.
- Palparea rotulei: Poate evidenția un defect palpabil la nivelul marginii patelare mediale și sensibilitate de-a lungul cursului sau la inserția MPFL.
- Testul de alunecare a patelei: Acest test este utilizat pentru a evalua instabilitatea. O deplasare medială/laterală a rotulei mai mare sau egală cu 3 cadrane, cu acest test, este în concordanță cu o contenție laterală/medială incompetentă. Instabilitatea rotuliană laterală este mai frecventă decât cea medială.
- Testul de prindere a rotulei Fairbanks: Este pozitiv când există durere și contracție musculară defensivă a luxației patelare laterale cu 20°-30° de flexie a genunchiului. Testul pozitiv indică faptul că instabilitatea rotuliană laterală este o parte importantă a problemei pacientului. Acesta poate fi atât de pozitiv încât pacientul trage piciorul înapoi atunci când terapeutul se apropie de genunchi cu mâna, împiedicând astfel orice contact, sau pacientul apucă brațul terapeutului. → Sensibilitate de 100%, specificitate de 88,4% și acuratețe generală de 94,1%
- Testul de grațiere a rotulei și testul semnului J: Va testa urmărirea dinamică a patelei, dar sunt nespecifice și s-a observat că sunt absente în majoritatea cazurilor de instabilitate.
Management medical
Se încearcă de obicei un tratament neoperator timp de 3 până la 6 luni. Dacă acesta eșuează, se iau în considerare opțiunile chirurgicale
O analiză pentru a evalua rezultatele clinice și radiologice ale intervențiilor chirurgicale în comparație cu cele nechirurgicale pentru tratarea luxației patelare primare sau recurente nu a arătat suficiente dovezi de înaltă calitate pentru a confirma o diferență între cele două tipuri de intervenție. (nivel de evidență 1a)
Proceduri chirurgicale
- Eliberarea laterală: scopul acestei proceduri este de a elibera ligamentele laterale strânse care trag rotula din șanțul său, cauzând o presiune crescută asupra cartilajului și luxația. Prin urmare, ligamentele care țin strâns rotula sunt tăiate cu ajutorul unui artroscop (nivel de evidență 4)
- Reconstrucția MPFL: în această procedură, MPFL-ul rupt este îndepărtat și reconstruit cu ajutorul unei tehnici de grefare. Grefele sunt de obicei recoltate din tendoanele Hamstring, situate în partea din spate a genunchiului și sunt fixate pe tendonul rotulei cu ajutorul unor șuruburi. Grefele sunt fie prelevate de la aceleași persoane (autogrefă), fie de la un donator (alogrefă). Această procedură se realizează, de asemenea, cu ajutorul unui artroscop. (nivel de evidență 4)
- Realinierea sau transferul tuberculului tibial: tuberculul tibial este o anexă osoasă situată sub tendonul rotulei care se așează pe tibie. În cazul în care tuberculul tibial este rotit prea mult, atunci este necesară o intervenție chirurgicală pentru a-l așeza într-o poziție îmbunătățită. În această procedură, tuberculul tibial este mutat spre centru, care este apoi reatașat cu ajutorul a două șuruburi. Șuruburile mențin osul în poziție și permit o vindecare mai rapidă și împiedică rotula să alunece în afara șanțului. Această procedură se realizează, de asemenea, cu ajutorul unui artroscop.
- În cazul rar în care șanțul pentru rotulă (șanțul trohlear) este prea puțin adânc: este posibil ca acest lucru să trebuiască să fie abordat cu o intervenție chirurgicală pentru a face șanțul mai adânc. În situația la fel de rară a unei rotule care stă prea sus pe genunchi, poate fi necesară o intervenție chirurgicală pentru a coborî rotula într-o poziție mai normală, astfel încât să se așeze mai bine în șanțul său
- Leziunile ligamentelor laterale (adesea în combinație cu leziuni ale ACL și/sau PCL.) care apar ca urmare a unei luxații de genunchi sunt destul de rare în comparație cu alte leziuni ale ligamentelor genunchiului. În plus, există controverse în ceea ce privește tratamentul acut al acestor leziuni. Cu toate acestea, majoritatea autorilor sunt de acord că aceste leziuni trebuie tratate chirurgical în termen de trei săptămâni.
Tehnica de reparare a leziunii ligamentului lateral este descrisă ca o reparație chirurgicală „în masă”. (nivel de evidență 4) Această procedură se realizează printr-o incizie longitudinală de la tuberculul tibial la capul fibulei, cu partea laterală expusă chirurgical în mod distal spre proximal.
Abordarea „en masse” este utilizată datorită conexiunii puternice dintre structurile din masa de vindecare. Astfel, tehnica „en masse” permite chirurgului să profite de răspunsul de vindecare al organismului în această zonă, mai degrabă decât să repare individual fiecare componentă a ligamentelor laterale.
Îngrijiri postoperatorii:
Dacă se efectuează o artroscopie pentru a îndepărta corpurile libere din genunchi în urma unei luxații, atunci recuperarea este relativ rapidă și nu este foarte diferită de tratamentul neoperator. Terapia fizică va fi necesară timp de câteva luni pentru ca pacienții să își recâștige amplitudinea de mișcare și forța.
Operația de stabilizare a rotulei va dura mult mai mult timp pentru ca un pacient să se recupereze, deoarece aceste proceduri necesită de obicei o incizie deschisă mai mare. În urma intervenției chirurgicale, repararea sau reconstrucția ligamentului va trebui să se vindece. Dacă se efectuează o tăietură osoasă pentru tuberculul tibial, atunci va exista, de asemenea, o perioadă de timp necesară pentru ca oasele să se vindece împreună. Deși va exista o variabilitate în funcție de intervenția chirurgicală specifică efectuată, recuperarea în urma acestor proceduri va dura de obicei mai multe luni.
Managementul prin fizioterapie
Nu există încă un consens dacă este preferabil tratamentul chirurgical sau conservator după luxația de rotulă(nivel de evidență 1a) Pentru a evalua acest lucru sunt necesare mai multe cercetări. În orice caz, atât pentru tratamentul conservator, cât și pentru cel chirurgical, va fi nevoie de terapie fizică.
Tratament nechirurgical după luxația acută de rotulă
După o primă luxație a genunchiului, este adecvată o perioadă de imobilizare. Aceasta este necesară pentru vindecarea țesuturilor moi, în special a structurilor de susținere de pe partea medială a genunchiului. Există mai multe posibilități de imobilizare: un ghips cilindric, o atelă posterioară, o orteză sau o bandă. Nu există încă un consens cu privire la ce tip de imobilizare este mai adecvat.(Nivelul de evidență 2b) (nivelul de evidență 1b) (nivelul de evidență 3a)
Durata imobilizării poate varia de la nicio imobilizare până la șase săptămâni. Durata optimă nu a fost încă definită.(nivel de evidență 2a) Cel mai adesea se aplică două până la trei săptămâni de imobilizare.(nivel de evidență 1a) (nivel de evidență 2b) Este important ca perioada de imobilizare să fie cât mai scurtă posibil, deoarece imobilizarea poate avea unele efecte dăunătoare asupra rezistenței ligamentelor, cartilajului articular și poate cauza o slăbiciune prelungită a originii osoase a ligamentelor.(nivel de evidență 1b) (nivel de evidență 2b) (nivel de evidență 2b) (nivel de evidență 2b) Acest lucru ar putea duce la atrofie musculară, deficit de flexie și un potențial rezultat funcțional slab (pe termen scurt). (nivelul de evidență 3a)(nivelul de evidență 1b) Prin urmare, reabilitarea trebuie să înceapă cât mai curând posibil.
Mobilizarea timpurie începe cu exerciții cu lanț închis și mobilizare pasivă. (nivel de evidență 1b) În perioada acută se fac exerciții de fixare a cvadricepsului și trei serii de 15 până la 20 de ridicări ale picioarelor drepte de patru până la cinci ori pe zi. Se aplică gheață timp de 20 de minute la fiecare două-trei ore pentru a reduce umflarea. (nivel de evidență 2b) Câteva exemple de exerciții cu lanț închis sunt seturile de perete (pacientul se ghemuiește până la aproximativ 40° în timp ce își ține spatele lipit de perete timp de 15 până la 20 de secunde, pentru un total de 10 până la 15 repetări), exerciții de ridicare a picioarelor în lateral și înainte, exerciții de presare a picioarelor cu arc scurt, exerciții cu bicicleta staționară și cu aparatul de step. S-au făcut multe cercetări cu privire la faptul dacă ar trebui să se pună accentul pe VMO, dar nu există dovezi că acest lucru ar îmbunătăți semnificativ stabilitatea rotuliană.
În afară de antrenarea mușchiului cvadriceps, întinderea mușchiului hamstring și a retinaculului articular ar trebui să fie inclusă în programul de reabilitare la o lună după traumatism. (nivel de evidență 2b) Educația pacientului ar trebui să facă, de asemenea, parte din terapie. Pacientul trebuie să primească exerciții la domiciliu pe care trebuie să le facă în mod regulat.
Atleții trebuie să fie ghidați în procesul de revenire la nivelul de dinaintea accidentării sau chiar mai sus. Pentru a reuși, trebuie integrate exerciții specifice în programul de reabilitare. Nu numai mușchii cvadricepsului, ci și stabilizatorii pelvieni și mușchii laterali ai trunchiului trebuie să recâștige forța și stabilitatea dinamică.(nivel de evidență 4)
Pentru a putea reveni la sport, următoarele criterii ar trebui să fie îndeplinite în principal la șase săptămâni după accidentare:
- Absența durerii
- Fără efuziune
- Amplitudine completă a mișcărilor: amplitudinea mișcărilor este restabilită în cea mai mare parte după șase săptămâni când se fac exerciții. (nivel de evidență 4) În caz contrar, este posibil ca amplitudinea completă a mișcării să nu fie recuperată. (nivel de evidență 2a)
- Forța simetrică: forța poate fi recuperată cu exerciții pentru cvadriceps, așa cum s-a menționat mai sus. Pentru sporturile cu solicitare mare, indicele de simetrie a membrelor (LSI) trebuie să fie de cel puțin 90%. (nivel de evidență 5)
- Stabilitate dinamică: pentru a dobândi o stabilitate dinamică excelentă a membrelor inferioare, exercițiile cu manevre de tăiere, sărituri laterale și schimbări bruște de direcție trebuie încorporate în programul de antrenament și efectuate pe diferite suprafețe. (nivel de evidență 4)
- În faza finală, activitățile specifice sportului, cum ar fi strategiile pliometrice și de aterizare pentru sporturile de sărituri, stabilitatea unui picior pentru artele materiale, manevrele de tăiere și pivotare pentru sporturile de echipă, propriocepția, stabilitatea laterală și capacitățile de aterizare pentru schiori, domină terapia. (nivel de evidență 4)
Pentru a evalua dacă sunt îndeplinite criteriile menționate mai sus, următoarele teste pot fi de ajutor:
- Ghemuit cu un singur picior: pentru a evalua stabilitatea dinamică. Acest test poate servi, de asemenea, ca exercițiu, parte a programului.
Execuție: Aplecați-vă pe un singur picior (comparați ambele picioare). Trebuie acordată atenție ca genunchiul să nu intre într-o mișcare de valgus și să rămână deasupra piciorului. Pelvisul trebuie să rămână stabil (fără cădere sau întoarcere).(nivel de evidență 4) - Star Excursion Balance Test (SEBT): pentru a evalua stabilitatea dinamică
- Drop jump test: evaluează controlul aterizării. Acest lucru este important pentru sporturile care solicită aterizarea din sărituri (de exemplu, baschet, volei etc)
Execuție: pacientul cade dintr-o cutie și aterizează pe ambele picioare, după care sare direct cât mai sus posibil pentru a doua oară. Fiți atenți la simetria recepției, la alinierea ambilor genunchi, la decelerație și la capacitatea de absorbție a șocului.(level of evidence 4)(level of evidence 2b) - Testul de săritură laterală: evaluează viteza, agilitatea, coordonarea musculară, alinierea membrelor, stabilitatea trunchiului și controlul în schimbarea direcției.(level of evidence 4)
Execuție: Pacientul sare pe un picior cât mai des posibil, timp de 30 de secunde, între două linii aflate la o distanță de 40 cm.(nivel de evidență 4)
În mod normal, pacientul le-a făcut și la începutul terapiei, astfel încât avansarea să poată fi înregistrată în timpul și după terapie. Ar putea fi util să se filmeze testul. În acest fel este mai ușor de analizat testul, de oferit feedback și de selectat noi exerciții pentru punctele slabe.
Tratament nechirurgical după luxația recurentă a rotulei
Nu este neapărat necesară intervenția chirurgicală pentru pacienții cu malaliniere patelo-femurală sau relaxare a rotulei. Rezultate adecvate pot fi obținute cu un program de tratament conservator prin exerciții fizice. Este foarte important în programul de reabilitare să se întărească mușchiul cvadriceps și VMO. Se recomandă să se urmeze programul care este similar cu cel urmat după luxația acută, dar cu exerciții mai rezistive. Acest program poate fi, de asemenea, început devreme. În plus, o orteză de stabilizare a rotulei poate ajuta la prevenirea subluxației recurente cronice.
Îngrijiri postoperatorii specifice
Un aspect important al operației de luxație de genunchi este reabilitarea postoperatorie.
- Îngrijire după o reparație a colțului posterolateral:
Genunchiul este plasat într-un pansament Jones și genunchiul este blocat la 30° timp de 2 săptămâni pentru a promova vindecarea plăgii și pentru a minimiza stresul asupra nervului peroneu și arterei popliteale. Exercițiile active pentru cvadriceps sunt începute imediat. Amplitudinea de mișcare protejată timpuriu este importantă pentru a preveni artrofibroza. Atunci când ambele cruciade sunt rupte, flexia genunchiului se efectuează în poziția culcat pentru a minimiza căderea tibiei posterioare. (Nivelul de evidență : 5)
- Îngrijire după realinierea proximală și reconstrucția MPFL:
În general, pacienții sunt încurajați să suporte greutatea într-un imobilizator de genunchi sau într-o genunchieră cu balamale blocată în extensie de până la 2 săptămâni postoperator. De la 2 la 6 săptămâni postoperator, pacienții pot efectua o amplitudine activă și pasivă a mișcării genunchiului de la 0° la 90°. La 3 săptămâni postoperator, se sugerează exerciții de întărire a cvadricepsului în lanț închis, iar acest lucru poate progresa spre exerciții în lanț deschis la 3 luni postoperator. Pacienții pot reveni apoi treptat la sporturi fără contact, cu o potențială revenire la sporturi de contact între 4 și 6 luni postoperator.(nivel de evidență 2b)
- Îngrijire după Medierea anterioară a tuberculului tibial (osteotomia Fulkerson):
Reabilitarea implică, în general, susținerea protejată a greutății cu cârje și un dispozitiv de imobilizare a genunchiului timp de 4 săptămâni pentru a reduce riscul de fractură postoperatorie. La 4 până la 6 săptămâni, pot fi inițiate exerciții de întărire a cvadricepsului în lanț închis, cu așteptarea unei recuperări complete până la 3 până la 4 luni. Pacientul trebuie să amâne alergarea și activitățile cu mai multă forță până la 8 până la 12 luni postoperator pentru a permite o vindecare osoasă maximă (nivel de evidență 4)
- Îngrijirea după intervenția chirurgicală în urma leziunilor ligamentului lateral lateral datorate luxației genunchiului și reabilitarea cu modelul de simetrie a genunchiului (Knee Symmetry Model (KSM):
Când se utilizează KSM pentru reabilitarea postoperatorie a LCA, scopul final al tratamentului este redobândirea simetriei genunchilor. Amplitudinea de mișcare și forța devin măsurile obiective primare.
După prima săptămână de repaus la pat, pacienților li se permite să reia activitățile zilnice normale. Este încurajată susținerea completă a greutății cu imobilizatorul, iar cârjele sunt folosite doar pentru sprijin sau echilibru până când pacientul se simte confortabil să meargă fără ele. Atunci când pacientul poate demonstra un bun control al picioarelor printr-o bună activare a cvadricepsului și prin ridicarea picioarelor drepte, se întrerupe imobilizatorul pentru picioare. În unele cazuri, afectarea nervului peroneu comun poate duce la căderea piciorului.
Un aparat de mișcare pasivă continuă (CPM) este inițiat imediat după operație. (de exemplu: întindere pasivă, alunecare a călcâiului și exerciții de flexie pentru a evalua amplitudinea proprie de mișcare )
Testarea forței se efectuează la 2 luni după operație. Aceasta include testarea izocinetică a lanțului kinetic deschis (OKC) la viteze de 180 și 60 ° pe secundă, un test izometric de presare a picioarelor și, atunci când este cazul, un test de săritură pe un singur picior.
Reîntoarcerea la sport poate avea loc numai după ce pacientul a atins obiectivele, cum ar fi o bună stabilitate, o amplitudine de mișcare bilaterală simetrică și forță, și se simte confortabil cu rigorile activității sale. De obicei, pacienții se întorc la sport în urma unei reparații a ligamentelor laterale ale genunchiului în 4-6 luni după operație.
Pacienții progresează în conformitate cu propriile capacități unice de vindecare și progresie. Obiectivele postoperatorii inițiale sunt de a preveni efuziunea și umflarea. Restabilirea unei amplitudini simetrice a mișcărilor și a forței se realizează în funcție de toleranța pacientului (nivel de evidență 4)
Clinical relevant bottomline
Instabilitatea rotulo-femurală este un rezultat al alinierii defectuoase a rotulei în șanțul trohlear cauzată de întinderea sau ruperea stabilizatorilor genunchiului medial (traumatic) sau de anomalii anatomice ale articulației genunchiului. În primul rând se inițiază un tratament conservator, neoperator cu exerciții fizice, în care întărirea mușchilor cvadricepsului este principalul obiectiv. Aproape jumătate dintre pacienții cu o luxație de prima dată vor suferi luxații suplimentare. Instabilitatea cronică a articulației patelo-femurale și luxația recurentă pot duce la afectarea progresivă a cartilajului și la artrită severă dacă nu sunt tratate corespunzător. În aceste cazuri, se poate opta pentru o intervenție chirurgicală. Tratamentul kinetoterapeutic postoperator depinde de tipul de intervenție chirurgicală care a fost efectuată.