Original Editors – Assia Dad como parte do projecto de Prática Baseada em Evidências da Vrije Universiteit Brussel
Top Contributors – Claudia Karina, Julie Plas, Michelle Lee, Rachael Lowe e Assia Dad
- Definição/Descrição
- Anatomia clinicamente relevante
- Estabilizadores estáticos:
- Estabilizadores dinâmicos:
- Epidemiologia/Etiologia
- Luxação da rótula após trauma
- Luxação patelar com causa funcional ou anatômica específica
- Característica/Apresentação Clínica
- Diagnóstico diferencial
- Procedimentos de Diagnóstico
- Medidas de resultado
- Examinação
- Manejo médico
- Procedimentos cirúrgicos
- Cuidados pós-operatórios:
- Controle de Terapia Física
- Tratamento não-cirúrgico após luxação aguda da patela
- Tratamento não-cirúrgico após luxação recorrente da patela
- Cuidados pós-operatórios específicos
- Clinical relevant bottomline
Definição/Descrição
Uma causa frequente de dor no joelho e incapacidade de joelhos é a instabilidade patelofemoral. A instabilidade patelofemoral pode ser definida de diferentes maneiras. Uma forma é quando o paciente sofreu um deslocamento traumático da patela. Também pode descrever um sinal no exame físico, significando a capacidade da patela de ser traduzida para fora da ranhura troquelar do fémur de forma passiva. Além disso, a instabilidade patelofemoral pode ser um sintoma, quando o paciente dá uma sensação de que o joelho “cede”. Esta sensação ocorre quando a rótula escorrega para fora da ranhura trocofemoral. As relações entre os sintomas, lesões e doenças da articulação patelofemoral são frequentemente confusas para o terapeuta.
>
 >
>
>
>
>
>
>
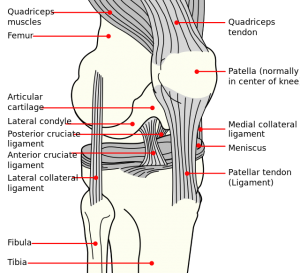
Anatomia clinicamente relevante
>
A patela é o maior osso sesamóide. Está localizada dentro do complexo do quadríceps e do tendão patelar. Através da sua articulação com a troquela femoral, a articulação patelofemoral forma uma unidade altamente complexa com potencial para instabilidade articular. A estabilidade da articulação patelofemoral é multifactorial e pode ser categorizada em estabilizadores estáticos e dinâmicos.
Estabilizadores estáticos:
- O lado medial existe de três ligamentos: O ligamento patelofemoral medial (MPFL), o ligamento patelmeniscal (MPML) e o ligamento patelotibial (MPTL): Estas são as estruturas ligamentares primárias que limitam o movimento lateral da patela, o MPFL é o mais importante. O MPFL é uma continuação da superfície retinacular profunda do vasto medialis obliquus (VMO). Ele corre transversalmente entre a metade proximal da borda medial da patela até o fêmur entre o epicôndilo medial e o tubérculo adutor, formando a segunda camada entre o retináculo medial superficial e a cápsula.
- A anatomia do lado lateral é mais complexa:
- O vastus lateralis (anterior) e o retinaculum oblíquo superficial (mais posterior) fazem parte do superficial.
- A camada profunda espelha as estruturas mediais e consiste no ligamento patelofermoral lateral (LPFL), no retináculo transversal profundo e no ligamento patelotibial (LPTL).
- O LPTL liga-se directamente ao pólo distal da patela e envia fibras tanto para o menisco lateral como para a tíbia subjacente. A LPFL não se liga diretamente ao fêmur, mas indiretamente através das fixações proximais e distais da banda iliotibial (ITB). Assim, o aperto da ITB (estabilizador dinâmico) influenciará a força de estabilidade lateral inferida pelas estruturas retinaculares laterais.
- As estruturas retinaculares mediais e laterais’ são mais eficazes dentro da faixa de 20° de flexão e extensão total, durante a qual a articulação patelofemoral é mais vulnerável devido à falta de resistência oferecida por outras estruturas estabilizadoras.
- Geometria trocofemoral: A forma da troqulea é côncava. Quando a tróclea entra na tróclea, permite a estabilidade inerente da articulação patelofemoral.
- Geometria da patela: A patela é convexa e esta congruência entre a patela e a tróclea fornece alguma restrição à articulação patelofemoral. Quando o joelho começa a dobrar, a área de contato inicial é a face distal e lateral da patela. Com a flexão adicional, a área de contato na superfície articular da patela se move mais proximalmente até em flexão profunda onde a face medial fez contato.
- Altura da patela: a altura da patela também contribui para a estabilidade da articulação patelofemoral. O envolvimento da patela depende inteiramente da altura da patela.
- Alinhamento dos membros: O ângulo entre a tracção do quadríceps e o eixo do tendão patelar (Q-ângulo) é muito importante. Nos machos, o ângulo é de 8 a 10° e nas fêmeas é de 15 ± 5°.
Estabilizadores dinâmicos:
- O quadríceps é um estabilizador dinâmico da patela. A patela é utilizada como alavanca biomecânica, ampliando a força exercida pelo quadríceps na extensão do joelho.
- A patela também centraliza as forças divergentes do quadríceps e transmite a tensão em torno do fêmur ao tendão patelar.
Epidemiologia/Etiologia
Existem duas formas de desenvolver instabilidade patelofemoral através do deslocamento da patela. Pode desenvolver-se após uma luxação traumática da rótula na qual os estabilizadores da rótula medial são esticados ou rompidos, o que eventualmente pode resultar em luxações recorrentes da patela. A outra forma é causada por uma anomalia anatómica da articulação do joelho.
Uma instabilidade crônica da articulação patelofemoral e luxação recorrente pode levar a dano progressivo da cartilagem e artrite grave se não tratada adequadamente
Luxação da rótula após trauma
Luxação traumática aguda da patela é responsável por aproximadamente 3% de todas as lesões do joelho. O mecanismo principal de uma luxação aguda da patela é a flexão do joelho com rotação interna em um pé plantado com um componente valgo. Este cenário é responsável por 93% de todos os casos. Um dos achados comuns relacionados às luxações agudas, primárias e traumáticas da patela é a hemartrose do joelho, causada pela ruptura dos estabilizadores ligamentares mediais da patela. Isto causa sangramento nos espaços articulares resultando em inchaço e formação de hematomas ao redor da rótula. O derrame articular do joelho é também um achado típico após a luxação da patela. Isto pode causar dor intensa e pode limitar o exame clínico.
Luxação traumática da rótula é tipicamente o resultado de uma lesão desportiva e cerca de 2/3 dos casos ocorrem em pacientes jovens e activos com idade inferior a 20 anos. Em caso de luxação traumática, o tratamento conservador pode ser preferível, embora quase metade dos pacientes com luxação pela primeira vez sofram luxações adicionais. Os sujeitos podem até desenvolver instabilidade patelar, dor (específica), artrite patelofemoral ou mesmo instabilidade patelofemoral crônica, dependendo da presença e gravidade do dano anatômico.
Luxação patelar com causa funcional ou anatômica específica
Luxações sem hemartrose aguda do joelho, que são principalmente luxações recorrentes, podem estar associadas a anomalias da articulação patelofemoral. Estas anomalias incluem displasia trocofemoral, patela alta e lateralização da tuberosidade tibial (distância lateral excessiva entre o tubérculo tibial e a ranhura trocofemoral). Estas são as principais causas de luxações com causa anatômica.
Os fatores secundários importantes que contribuem para a instabilidade patelofemoral são a malrotação femorotibial, a recidiva genuína (joelho hiperextendido) e a frouxidão ligamentar causada pela síndrome de Ehlers-Danlos e síndrome de Marfan.
Característica/Apresentação Clínica
Patientes experimentam dor no joelho anterior e episódios de instabilidade mecânica. A dor pode ser agravada por atividades como subir e descer escadas, esportes como correr, pular e saltar, e mudar de direção. Na avaliação funcional o paciente pode ter dificuldades com o controle da patela, resultando na patela ser puxada da linha média, portanto para avaliar isso você precisa observar o que está acontecendo com a patela durante movimentos estáticos e dinâmicos, como agachamento / pulmões.
Fatores de risco
- Insuficiente superfície articular profunda (displasia da tróclea)
- Insuficiente distância entre a tuberosidade tibial e a pedreira de tróclea
- Insuficiência do MPFL
- Patela alta (o encaixe na tróclea não ocorre na fase inicial da flexão do joelho, potenciando assim a instabilidade na articulação patelofemoral)
- Knee valgus: um Q-ângulo aumentado pode afectar o seguimento da patela.
- VMO inadequada
- Uma lesão do retináculo medial
Diagnóstico diferencial
- Luxação da patela: Pode ocorrer como um evento traumático direto (luxação aguda da patela) em um paciente com alinhamento patelar normal. Também pode ocorrer em um paciente com desalinhamento pré-existente, especialmente se houver subluxação basal significativa.
- Subluxação da patela: Quando a patela é transitória ou permanentemente medial ou lateral ao seu curso normal de seguimento, então a patela pode se articular anormalmente. A subluxação ou translação lateral envolverá um movimento lateral transitório da patela. Em geral, é cedo na flexão do joelho, de modo que o paciente experimentará uma sensação de dor ou instabilidade. Esta forma de subluxação patelar é antes um deslocamento recorrente da patela. É essencial distinguir entre esta forma de alinhamento e inclinação anormal da patela.
– Subluxação Recorrente Maior
– Subluxação Lateral Permanente
- Patella Alta
Procedimentos de Diagnóstico
A instabilidade da patela é normalmente diagnosticada através de um histórico completo dos sintomas do paciente e avaliação objetiva funcional do joelho. Outras varreduras, como RM e Ultrasonografia, podem ser realizadas para descartar qualquer déficit estrutural. A instabilidade patelofemoral também pode ser examinada através de uma radiografia de perfil ou tomografia computadorizada. No caso da displasia da troquelite, as imagens médicas mostram diferentes ângulos de flexão e os movimentos em varo são limitados no joelho. A tomografia computorizada proporciona melhores imagens do que a ressonância magnética. Uma radiografia de perfil pode fornecer informações sobre a altura da patela e se há displasia de troqulea.
Medidas de resultado
Existem muitas medidas de resultado que podem ser usadas com esta condição. Atualmente, não há recomendações específicas do COMET, portanto cabe ao clínico raciocinar clinicamente qual medida de resultado seria mais apropriada para o seu paciente, por exemplo:
- Escala de Avaliação da Dor do Joelho Anterior
- Escala de Avaliação da Dor
- Escala de Avaliação da Dor
- Escala de Avaliação da Dor Numérica
Examinação
O primeiro passo diagnóstico é uma história detalhada. É a pista mais importante para um diagnóstico correto. A segunda etapa de diagnóstico é um exame físico cuidadoso, completo e essencial. O objectivo deste exame é reproduzir os sintomas (dor/instabilidade) e localizar a zona dolorosa. A localização pode indicar qual a estrutura lesada, é realmente útil para compor o diagnóstico e para planejar o tratamento. Os pontos-chave para exame são:
Pontos-chave para exame são:
- Avaliação da luxação aguda: Deformidade e inchaço que pode mascarar uma subluxação lateral persistente da patela
- Alinhamento dos membros inferiores nos planos coronal, sagital e axial.
- Evidência de hiperlaxidade articular: Medido pela pontuação da hipermobilidade de Beighton.
- Medida do Q-ângulo: Um aumento do Q-ângulo resulta num aumento do vector valgus. Isto está associado a um aumento do risco de instabilidade, devido a forças mais orientadas lateralmente.
- Palpação da patela: Pode revelar um defeito palpável na margem patelar medial e sensibilidade ao longo do curso ou na inserção do MPFL.
- Teste de deslizamento da patela: Este teste é usado para avaliar a instabilidade. Um deslocamento medial/lateral da patela maior ou igual a 3 quadrantes, com este teste, é consistente com restrições laterais/mediais incompetentes. A instabilidade lateral da patela é mais frequente do que a instabilidade medial.
- Teste de apreensão patelar de Fairbanks: É positivo quando há dor e contração defensiva muscular da luxação lateral da patela com 20°-30° de flexão do joelho. O teste positivo indica que a instabilidade lateral da patela é uma parte importante do problema do paciente. Isto pode ser tão positivo que o paciente puxa a perna para trás quando o terapeuta se aproxima do joelho com a mão, impedindo assim qualquer contacto, ou o paciente agarra o braço do terapeuta. → 100% de sensibilidade, 88,4% de especificidade e precisão geral de 94,1%
- Teste de Patellar-gravel e teste de J-sign: Testa o rastreio dinâmico da patela, mas não são específicos e têm sido notados como ausentes na maioria dos casos de instabilidade.
Manejo médico
Tratamento não-operatório é geralmente tentado por 3 a 6 meses. Se isso falhar, as opções cirúrgicas são consideradas
Uma revisão para avaliar os resultados clínicos e radiológicos da cirurgia em comparação com intervenções não cirúrgicas para tratamento da luxação patelar primária ou recorrente não mostrou evidências suficientes de alta qualidade para confirmar uma diferença entre os dois tipos de intervenção. (nível de evidência 1a)
Procedimentos cirúrgicos
- Liberação lateral: o objetivo deste procedimento é liberar os ligamentos laterais apertados que puxam a rótula do seu sulco causando aumento da pressão sobre a cartilagem e luxação. Portanto, os ligamentos que seguram firmemente a rótula são cortados com artroscópio (nível de evidência 4)
- Reconstrução do MPFL: neste procedimento, o MPFL rasgado é removido e reconstruído através de uma técnica de enxerto. Os enxertos são geralmente colhidos dos tendões do tendão do tendão de Hamstring, localizados na parte posterior do joelho e são fixados ao tendão da rótula com parafusos. Os enxertos são retirados dos mesmos indivíduos (auto-enxerto) ou de um doador (aloenxerto). Este procedimento também é realizado através de um artroscópio. (nível de evidência 4)
- Realinhamento ou transferência da tíbia tuberculosa: a tíbia tuberculosa é uma fixação óssea abaixo do tendão da patela que fica sobre a tíbia. Se o tubérculo tibial for rodado demais, então é necessária uma cirurgia para colocá-lo em uma posição melhor. Neste procedimento, o tubérculo da tíbia é movido em direção ao centro, que é então reatrelado por dois parafusos. Os parafusos mantêm o osso no lugar e permitem uma cicatrização mais rápida e impedem que a patela deslize para fora da ranhura. Este procedimento também é realizado utilizando um artroscópio.
- No raro caso em que a ranhura para a patela (ranhura troquelar) é muito rasa: isto pode ter que ser abordado com cirurgia para tornar a ranhura mais profunda. Na situação igualmente rara de uma patela que fica muito alta no joelho, a cirurgia pode ser necessária para levar a patela para uma posição mais normal, de modo a que ela se mova melhor na sua ranhura
- Lesões nos ligamentos laterais (muitas vezes em combinação com lesões no LCA e/ou LCP) que ocorrem como resultado de uma luxação do joelho são bastante raras quando comparadas com outras lesões nos ligamentos do joelho. Além disso, existe uma controvérsia em torno do tratamento agudo dessas lesões. Entretanto, a maioria dos autores concorda que essas lesões devem ser tratadas cirurgicamente dentro de três semanas.
A técnica de reparo da lesão ligamentar lateral é descrita como um reparo cirúrgico “em massa”. (nível de evidência 4) Este procedimento é realizado através de uma incisão longitudinal do tubérculo tibial até a cabeça fibular com o lado lateral cirurgicamente exposto de forma distal a proximal.
A abordagem “em massa” é utilizada devido à forte conexão entre as estruturas na massa cicatrizante. Assim, a técnica “em massa” permite ao cirurgião aproveitar a resposta de cura do corpo nesta área em vez de reparar individualmente cada componente dos ligamentos laterais.
Cuidados pós-operatórios:
Se for realizada uma artroscopia para remover corpos soltos no joelho após um deslocamento, então a recuperação é relativamente rápida e não muito diferente do tratamento não cirúrgico. A fisioterapia será necessária por alguns meses para que os pacientes recuperem a sua amplitude de movimento e força.
A cirurgia estabilizadora da satélites levará muito mais tempo para que o paciente se recupere, pois estes procedimentos normalmente requerem uma incisão aberta maior. Após a cirurgia, a reparação ou reconstrução do ligamento terá de cicatrizar. Se for feito um corte ósseo para o tubérculo tibial, então também haverá um período de tempo necessário para que os ossos cicatrizem juntos. Embora haja variabilidade dependendo da cirurgia específica realizada, a recuperação destes procedimentos geralmente levará muitos meses.
Controle de Terapia Física
Ainda não há consenso se o tratamento cirúrgico ou conservador após a luxação patelar é preferível(nível de evidência 1a) Para avaliar esta pesquisa é necessário mais pesquisa. Em qualquer caso, tanto para o tratamento conservador como para o tratamento cirúrgico, será necessária a fisioterapia.
Tratamento não-cirúrgico após luxação aguda da patela
Após uma primeira luxação do joelho, um período de imobilização é apropriado. Isto é necessário para curar os tecidos moles, especialmente as estruturas de suporte do lado medial do joelho. Existem várias possibilidades de imobilização: um molde cilíndrico, uma tala posterior, uma cinta ou uma cinta adesiva. Ainda não há consenso sobre o tipo de imobilização mais apropriado (nível de evidência 2b) (nível de evidência 1b) (nível de evidência 3a)
A duração da imobilização pode variar de nenhuma imobilização a seis semanas. A duração ideal ainda não foi definida.(nível de evidência 2a) (nível de evidência 2b) É importante manter o período de imobilização o mais curto possível, uma vez que a imobilização pode ter alguns efeitos deletérios sobre a força ligamentar, cartilagem articular e pode causar fraqueza prolongada da origem óssea dos ligamentos.(nível de evidência 1b) (nível de evidência 2b) (nível de evidência 2b) Isto pode resultar em atrofia muscular, défice de flexão e potencial mau resultado funcional (curto prazo). (nível de evidência 3a)(nível de evidência 1b) Portanto, a reabilitação deve começar o mais rápido possível.
A mobilização precoce começa com exercícios em cadeia fechada e mobilização passiva. (nível de evidência 1b)(nível de evidência 1b) No período agudo os exercícios de quadríceps e três conjuntos de 15 a 20 levantamentos de pernas rectas são feitos quatro a cinco vezes por dia. O gelo é aplicado durante 20 minutos a cada duas a três horas para reduzir o inchaço. (nível de evidência 2b) Alguns exemplos de exercícios com correntes fechadas são os exercícios de parede (o paciente agacha-se até aproximadamente 40° enquanto mantém as costas planas à parede durante 15 a 20 segundos, para um total de 10 a 15 repetições), exercícios de step-up lateral e para a frente, exercícios de pressão das pernas em arco curto, exercícios de bicicleta estacionária e exercícios de step-up. Tem havido muitas pesquisas sobre se o foco deveria ser o VMO, mas não há evidências de que isso melhoraria significativamente a estabilidade patelar.
Besides treinando o músculo quadríceps, alongamento do músculo tendão e retináculo articular devem ser incluídos no programa de reabilitação um mês após o trauma. (nível de evidência 2b) A educação do paciente também deve fazer parte da terapia. O paciente deve receber exercícios em casa que ele deve fazer regularmente.
Atletas devem ser guiados no processo para retornar ao nível anterior à lesão ou até mais alto. Para ter sucesso, exercícios específicos têm que ser integrados no programa de reabilitação. Não só o músculo quadríceps, mas também os estabilizadores pélvicos e os músculos laterais do tronco têm que recuperar força e estabilidade dinâmica.(nível de evidência 4)
Para poder retornar ao esporte, os seguintes critérios devem ser cumpridos na maioria das vezes às seis semanas após a lesão:
- Ausência de dor
- Sem derrame
- Gama completa de movimentos: a gama de movimentos é restaurada na maioria das vezes após seis semanas quando os exercícios são feitos. (nível de evidência 4) Caso contrário, o intervalo completo de movimento pode não ser recuperado.(nível de evidência 2a)
- Força simétrica: a força pode ser recuperada com exercícios quadríceps como mencionado acima. Para esportes de alta demanda, o índice de simetria de membros (LSI) deve ser de pelo menos 90%. (nível de evidência 5)
- Estabilidade dinâmica: para adquirir excelente estabilidade dinâmica dos membros inferiores, exercícios com manobras de corte, lúpulo lateral e mudança repentina de direção devem ser incorporados ao programa de treinamento e realizados em diferentes superfícies.(nível de evidência 4)
- Na fase final atividades esportivas específicas, tais como estratégias plyométricas e de aterrissagem para esportes de salto, estabilidade de uma perna para artes materiais, manobras de corte e pivô para esportes de equipe, propriocepção, estabilidade lateral e capacidade de aterrissagem para esquiadores dominam a terapia. (nível de evidência 4)
Para avaliar se os critérios mencionados acima são cumpridos, os testes seguintes podem ajudar:
- Agachamento de uma perna: para avaliar a estabilidade dinâmica. Este teste também pode servir como um exercício, parte do programa.
Execução: Agachamento em uma perna única (compare ambas as pernas). Deve-se prestar atenção para que o joelho não entre em movimento de valgo e fique acima do pé. A pélvis deve permanecer estável (sem cair ou virar).(nível de evidência 4) - Teste de Equilíbrio de Excursões em Estrela (SEBT): para avaliar a estabilidade dinâmica
- Teste de salto de queda: avalia o controle de aterrissagem. Isto é importante para esportes que exigem pousar de saltos (por exemplo, basquete, vôlei, etc)
Execução: o paciente cai de uma caixa e pousa em ambos os pés, após o que ele/ela pula diretamente o mais alto possível por uma segunda vez. Preste atenção à simetria da recepção, ao alinhamento de ambos os joelhos, à desaceleração e à capacidade de absorção do choque.(nível de evidência 4)(nível de evidência 2b) - Teste de side-hop: avalia a velocidade, agilidade, coordenação muscular, alinhamento dos membros, estabilidade do tronco e controle nas mudanças de direção.(nível de evidência 4)
Execução: O paciente salta sobre uma perna o mais frequentemente possível durante 30s entre duas linhas a uma distância de 40 cm.(nível de evidência 4)
De facto, o paciente fê-los também no início da terapia para que o avanço possa ser registado durante e após a terapia. Pode ser útil filmar o teste. Desta forma é mais fácil analisar o teste, dar feedback e selecionar novos exercícios para os pontos fracos.
Tratamento não-cirúrgico após luxação recorrente da patela
Não é necessariamente necessária cirurgia para pacientes com desalinhamento patelofemoral ou relaxamento da patela. Resultados adequados podem ser alcançados com um programa conservador de tratamento com exercício físico. É muito importante no programa de reabilitação para fortalecer o músculo quadríceps e a VMO. É aconselhável seguir o programa que é semelhante ao seguido após a luxação aguda, mas com exercícios mais resistivos. Este programa também pode ser iniciado mais cedo. Além disso, uma cinta estabilizadora da patela pode ajudar a prevenir a subluxação crônica recorrente.
Cuidados pós-operatórios específicos
Um aspecto importante da cirurgia de luxação do joelho é a reabilitação pós-operatória.
- Cuidado após uma reparação do canto póstero-lateral:
O joelho é colocado num penso Jones e a cinta do joelho é bloqueada a 30º durante 2 semanas para promover a cicatrização da ferida e para minimizar o stress no nervo peroneal e na artéria poplítea. Os exercícios activos do quadríceps são iniciados imediatamente. A amplitude de movimento precoce e protegida é importante para prevenir a artrofibrose. Quando ambos os crucifixos são rasgados, a flexão do joelho é realizada na posição prona para minimizar a flacidez tibial posterior.(Nível de evidência : 5)
- Cuidado após realinhamento proximal e reconstrução do MPFL:
Generalmente, os pacientes são encorajados a carregar em um imobilizador de joelho ou joelheira articulada bloqueada em extensão de até 2 semanas de pós-operatório. De 2 a 6 semanas de pós-operatório, os pacientes podem realizar movimentos ativos e passivos do joelho de 0° a 90°. Com 3 semanas de pós-operatório, são sugeridos exercícios de fortalecimento do quadríceps em cadeia fechada, que podem progredir para exercícios de corrente aberta aos 3 meses de pós-operatório. Os pacientes podem então retornar gradualmente aos esportes sem contato, com um potencial retorno aos esportes de contato 4 a 6 meses de pós-operatório.(nível de evidência 2b)
- Cuidados após a osteotomia do tubérculo tibial anterior (Fulkerson osteotomy):
Reabilitação geralmente envolve a proteção do peso com muletas e um imobilizador de joelho por 4 semanas para reduzir o risco de fratura pós-operatória. Com 4 a 6 semanas, exercícios de fortalecimento de quadríceps de cadeia fechada podem ser iniciados, com a expectativa de uma recuperação completa em 3 a 4 meses. O paciente deve retardar a corrida e atividades mais fortes até 8 a 12 meses de pós-operatório para permitir a máxima consolidação óssea (nível de evidência 4)
- Cuidado após a cirurgia após lesões nos ligamentos laterais devido a luxação do joelho e reabilitação com o Knee Symmetry Model (KSM):
Quando se utiliza o KSM para reabilitação pós-operatória do LCA o objetivo final do tratamento é recuperar a simetria dos joelhos. A amplitude de movimento e a força tornam-se as principais medidas objetivas.
Já após a primeira semana de descanso no leito, os pacientes podem retomar as atividades diárias normais. O suporte de peso completo com o imobilizador é encorajado e as muletas são usadas apenas para apoio ou equilíbrio até que o paciente se sinta confortável em caminhar sem elas. Quando o paciente pode demonstrar um bom controlo das pernas através de uma boa activação do quadríceps e uma subida recta das pernas, o imobilizador de pernas é descontinuado. Em alguns casos, danos no nervo peroneal comum podem levar à queda do pé.
Uma máquina de movimento passivo contínuo (CPM) é iniciada imediatamente após a cirurgia. (por exemplo: estiramento passivo, deslizamento do calcanhar e exercício de flexão para avaliar a própria amplitude de movimento )
Testes de resistência são realizados aos 2 meses após a cirurgia. Isto inclui o teste de corrente cinética aberta (OKC) isocinético a 180 e 60 ° por segundo de velocidade, um teste isométrico de pressão na perna e, quando apropriado, um teste de salto de uma perna.
Retorno ao esporte só pode ocorrer uma vez que o paciente tenha alcançado objetivos, como boa estabilidade, amplitude de movimento e força bilateralmente simétricas, e ele/ela esteja confortável com os rigores de sua atividade. Normalmente, os pacientes regressam ao desporto a partir de uma reparação do ligamento lateral do joelho em 4-6 meses após a cirurgia.
Os pacientes progridem de acordo com as suas próprias capacidades únicas de cicatrização e progressão. Os objetivos iniciais do pós-operatório são evitar derrame e inchaço. A restauração de um intervalo simétrico de movimento e força são alcançados de acordo com a tolerância do paciente (nível de evidência 4)
Clinical relevant bottomline
A instabilidade femoropatelar é resultado do desalinhamento da rótula no sulco troquelar causado por estabilizadores da rótula (traumáticos) ou anomalias anatômicas da articulação do joelho esticados ou rompidos. Inicia-se principalmente um tratamento de exercício conservador e não cirúrgico, onde o principal objectivo é o fortalecimento muscular do quadríceps. Quase metade de todos os pacientes com luxação pela primeira vez sofrerá luxações adicionais. A instabilidade crônica da articulação patelofemoral e a luxação recorrente podem levar a lesões progressivas da cartilagem e artrite grave se não forem tratadas adequadamente. Nesses casos, pode-se optar por uma intervenção cirúrgica. O tratamento fisioterapêutico pós-operatório depende do tipo de cirurgia que foi realizada.