- Key takeaways
- Was ist Obamacare?
- Die wichtigsten Bestimmungen von Obamacare
- Bestimmungen zur Erschwinglichkeit
- Einkaufsmöglichkeiten für Krankenversicherungen
- Deckungsstandards
- Verbesserte Leistungen
- Verbraucherschutz/Antidiskriminierung
- Verbesserung von Medicare
- Wie und wann man sich in Obamacare einschreiben kann:
- Wer kann sich in einen ACA-konformen Plan einschreiben?
- Müssen Sie sich in einen ACA-konformen Plan einschreiben?
- Der Kampf um Obamacare
Key takeaways
- Obamacare – auch bekannt als der Patient Protection and Affordable Care Act (oder Affordable Care Act) – wurde 2010 von Präsident Barack Obama unterzeichnet.
- Das Gesetz enthielt wichtige Bestimmungen, die den Krankenversicherungsschutz auf dem individuellen Markt erschwinglicher machen sollten – einschließlich Subventionen und erweiterter Medicaid-Berechtigung.
- Obamacare enthielt Einkaufsmöglichkeiten, um die Auswahl des Versicherungsschutzes zu verbessern, einschließlich Online-Krankenversicherungsmarktplätzen, CO-OPs und dem Basic Health Program.
- ACA führte Deckungsstandards ein, um zu verhindern, dass Versicherer Antragsteller aufgrund von Vorerkrankungen oder ihres Geschlechts diskriminieren.
- ACA-konforme Tarife bieten eine lange Liste verbesserter Leistungen, die in den essenziellen Gesundheitsleistungen (EHB) von Obamacare verankert sind.
- Befürworter der Gesundheitsreform begrüßten Obamacare für seine zahlreichen Bestimmungen, die darauf abzielen, die Deckung zu erweitern und Diskriminierung zu verbieten.
- Das Gesetz enthält zahlreiche Bestimmungen, die darauf abzielen, die Medicare-Ausgaben zu reduzieren, die Kosten zu senken und die Deckung für Medicare-Nutznießer zu verbessern.
- Die Einschreibung in die ACA-konformen Pläne von Obamacare ist auf eine jährliche offene Einschreibungsperiode und spezielle Einschreibungsperioden beschränkt.
- Republikaner haben sich gegen die Bestimmungen des Gesetzes ausgesprochen und versucht, sie aufzuheben.
Was ist Obamacare?
 Der Patient Protection and Affordable Care Act – allgemein als Affordable Care Act bezeichnet und auch als Obamacare bekannt – ist ein umfassendes Gesetz, das vom 111. Kongress verabschiedet und 2010 von Präsident Barack Obama unterzeichnet wurde.
Der Patient Protection and Affordable Care Act – allgemein als Affordable Care Act bezeichnet und auch als Obamacare bekannt – ist ein umfassendes Gesetz, das vom 111. Kongress verabschiedet und 2010 von Präsident Barack Obama unterzeichnet wurde.
Das Gesetz sollte die Erschwinglichkeit – und die Qualität – der Krankenversicherung in den Vereinigten Staaten verbessern.
Das Gesetz enthielt mehr als 1.000 Seiten mit Bestimmungen, die den Versicherungsschutz für Millionen von Amerikanern erschwinglich und zugänglich machen sollten, die Schwierigkeiten hatten, für einen individuellen Versicherungsschutz zu zahlen – viele von ihnen konnten aufgrund von Vorerkrankungen keinen individuellen Versicherungsschutz zu irgendeinem Preis erwerben. Das Gesetz hat die Zahl der nicht versicherten Amerikaner stark reduziert, auch wenn die Zahl der Nichtversicherten unter der Trump-Regierung schleichend angestiegen ist.
Die wichtigsten Bestimmungen von Obamacare
Bestimmungen zur Erschwinglichkeit
Das Affordable Care Act enthielt wichtige Bestimmungen, die darauf abzielten, Amerikanern, die vor dem ACA Schwierigkeiten hatten, eine umfassende Gesundheitsversorgung zu bezahlen, diese erschwinglich zu machen. Zu den wichtigsten dieser Bestimmungen gehören:
Prämienzuschüsse (Premium Tax Credits)
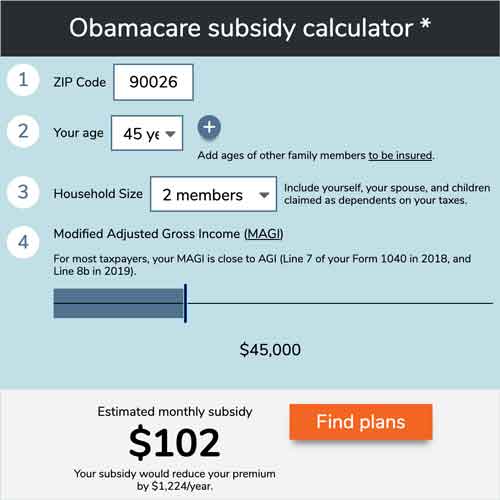
Nutzen Sie unseren Rechner, um abzuschätzen, wie viel Sie bei Ihren ACA-konformen Krankenversicherungsprämien sparen könnten.
In der ersten Hälfte des Jahres 2020 erhielten mehr als 9,1 Millionen Amerikaner die Prämienzuschüsse von Obamacare. Die Prämienzuschüsse – die eigentlich Steuergutschriften sind – gleichen die Kosten der Prämien für jeden ACA-konformen Gesundheitsplan auf Metallniveau aus, der über einen ACA-Marktplatz verfügbar ist.
Im Allgemeinen haben Amerikaner, die für die Zuschüsse in Frage kommen, ein Einkommen zwischen 100 Prozent und 400 Prozent der bundesstaatlichen Armutsgrenze – aber es gibt noch eine Handvoll anderer Faktoren, einschließlich Einwanderungsstatus, Alter und Zugang zu staatlich oder vom Arbeitgeber geförderter Deckung. Hier finden Sie eine ausführliche Erläuterung der Voraussetzungen für die Gewährung von Prämienzuschüssen. Hier erfahren Sie, wie Sie Ihren Zuschuss berechnen können.
Amerikaner, die keinen Anspruch auf Prämienzuschüsse haben, sind u. a. Personen, deren Arbeitgeber einen umfassenden „erschwinglichen“ Versicherungsschutz anbietet, Personen, die Anspruch auf Medicaid, Medicare oder ein anderes staatliches Programm haben, sowie Personen, die inhaftiert sind oder sich nicht legal in den USA aufhalten.
Kostenbeteiligungsreduzierungen
Zusätzlich zu den Prämienzuschüssen sieht das ACA auch Kostenbeteiligungsreduzierungen (CSR) – auch bekannt als Kostenbeteiligungszuschüsse – vor, die die Ausgaben der berechtigten Versicherten reduzieren. Im Jahr 2020 werden 50 Prozent der an der Börse angemeldeten Personen – fast 5,3 Millionen Amerikaner – CSR erhalten.
Medicaid-Erweiterung
Millionen von Amerikanern konnten sich seit 2014 durch die Ausweitung der Medicaid-Berechtigung im Rahmen des ACA für Medicaid anmelden. Der Oberste Gerichtshof hat den Bundesstaaten die Ausweitung freigestellt, aber bis Anfang 2021 hatten 36 Bundesstaaten und der District of Columbia die Bundesmittel für die Ausweitung von Medicaid angenommen und damit mehr als 12 Millionen Amerikanern Versicherungsschutz gewährt. Zwei weitere Staaten – Oklahoma und Missouri – führen die Medicaid-Erweiterung im Jahr 2021 ein, und Georgia plant eine teilweise Ausweitung im Jahr 2021.
Die ’80/20-Regel‘ – Medical Loss Ratio
Obamacare führte die Medical Loss Ratio – die 80/20-Regel – ein, die die Krankenversicherungen zwingt, mehr Prämiengelder für die medizinische Versorgung der Versicherten auszugeben als für Verwaltungskosten. Wenn die Versicherer diese Anforderungen nicht erfüllen, müssen sie den Versicherten Erstattungen gewähren. Im Jahr 2020 wurden fast 2,5 Milliarden Dollar an Rückerstattungsschecks an die amerikanischen Verbraucher geschickt.
Der ACA verlangt auch, dass Medicare Advantage-Pläne mindestens 85 Prozent der Einnahmen für medizinische Kosten und Qualitätsverbesserungen ausgeben, obwohl Rückerstattungen im Falle der Nichteinhaltung an die Bundesregierung statt an die Versicherten ausgegeben werden.
Ein Ausweg aus den erdrückenden COBRA-Prämien
Das Affordable Care Act fügte eine neue Alternative zu COBRA hinzu. COBRA bietet Arbeitnehmern die Möglichkeit, ihren Gruppenversicherungsschutz fortzusetzen, wenn sie ihren Arbeitsplatz verlassen oder anderweitig den Zugang zu ihrem vom Arbeitgeber finanzierten Versicherungsschutz verlieren. (In vielen Bundesstaaten besteht diese Möglichkeit für Arbeitnehmer, die für kleinere Arbeitgeber arbeiten.)
Seit Mitte der 1980er Jahre bot COBRA eine realistische Möglichkeit, den Versicherungsschutz aufrechtzuerhalten, wenn man zwischen zwei Arbeitsplätzen wechselte und aufgrund von Vorerkrankungen nicht in der Lage war, sich für eine medizinisch abgesicherte individuelle Krankenversicherung zu qualifizieren. COBRA ermöglichte es diesen Personen, den gleichen Versicherungsschutz zu behalten, den sie an ihrem Arbeitsplatz hatten, aber der Versicherungsschutz war teuer, da der Arbeitnehmer den vollen Preis des Plans übernahm – einschließlich des Anteils, den der Arbeitgeber gezahlt hatte.
Obamacare’s garantierte Ausgabe Bestimmung sicherte die Deckungsberechtigung für diese Personen – und sorgte auch dafür, dass ihre neue individuelle Marktabdeckung so umfassend ist wie die Gruppenabdeckung (zum Beispiel die Einbeziehung der Mutterschaftsabdeckung – die vor 2014 nicht Teil der meisten individuellen Marktpläne war). Für die meisten Versicherten ist der Versicherungsschutz im Rahmen des ACA dank der Prämienzuschüsse auch erschwinglich. Und – je nach Einkommensniveau nach dem Ausscheiden aus dem Berufsleben – haben einige dieser Personen nun Anspruch auf erweiterte Medicaid mit kostenlosen oder sehr günstigen Prämien.
Im Ergebnis befreite das Gesetz die Amerikaner von der „Arbeitsplatzsperre“ und ermöglichte es ihnen, sich selbständig zu machen und unternehmerisch tätig zu werden, in der Gewissheit, dass sie Zugang zu einem umfassenden, erschwinglichen Versicherungsschutz auf dem Einzelmarkt haben.
Effektive Tarifprüfung
Vor der Einführung des Affordable Care Act versuchten einige Bundesstaaten sicherzustellen, dass die Prämien für staatlich regulierte Krankenversicherungen versicherungsmathematisch gerechtfertigt waren, aber andere taten nur sehr wenig – und die Bewohner einiger Bundesstaaten wurden von einigen Versicherern ausgepresst. Obamacare hat ein System eingeführt, das eine versicherungsmathematische Überprüfung jeder vorgeschlagenen Tariferhöhung von 10 Prozent oder mehr vorschreibt (dieser Schwellenwert wurde inzwischen auf 15 Prozent angehoben), und die Einzelheiten werden veröffentlicht, damit die Verbraucher sie einsehen können.
Kostenobergrenzen für Auslagen.
Unter Obamacare müssen die Krankenversicherungen die Auslagen der Versicherten für Leistungen innerhalb des Netzes auf einen Betrag begrenzen, der jedes Jahr von der Bundesregierung festgelegt wird. (Die Pläne können Auslagenobergrenzen haben, die niedriger als der von der Regierung festgelegte Betrag sind, aber nicht höher). Vor dem ACA gab es auf dem Einzelmarkt manchmal Auslagenobergrenzen von 20.000 Dollar oder mehr oder überhaupt keine Obergrenzen.
Erschwinglichere Deckung für kleine Unternehmen
Unter Obamacare können kleine Unternehmen, die ihren Mitarbeitern eine Krankenversicherung anbieten, eine durch das ACA geschaffene Steuergutschrift in Anspruch nehmen, um die Deckung günstiger zu machen.
Einkaufsmöglichkeiten für Krankenversicherungen
Krankenversicherungsmarktplätze
Krankenversicherungsmarktplätze – auch als Krankenversicherungsbörsen bezeichnet – wurden eingerichtet, um den amerikanischen Verbrauchern einen einfachen Vergleich der Deckungsdetails und Kosten einer breiten Palette qualifizierter Krankenversicherungspläne zu ermöglichen. Diese Policen, die als ACA-konform gelten, müssen die von der Bundesregierung und den Regierungen der Bundesstaaten festgelegten und durchgesetzten Standards erfüllen.
Das ACA sieht die Einrichtung einer Börse – oder eines Marktplatzes – in jedem Bundesstaat vor, aber die Umsetzung des Marktplatzes (einschließlich der Art des Marktplatzes) ist von Staat zu Staat unterschiedlich. Ab 2021 gibt es 15 bundesstaatliche Börsen, sechs vom Bund unterstützte Börsen, sechs staatliche Partnerschaftsbörsen und 24 vom Bund geförderte Börsen. Informationen über den Krankenversicherungsmarktplatz Ihres Bundesstaates finden Sie hier.
Ein wesentliches Ziel der Marktplätze war es, Erklärungen zum Versicherungsschutz in leicht verständlichen, standardisierten Formaten und mit einheitlichen Definitionen der Krankenversicherungsterminologie bereitzustellen. Die Tarife werden auf der Grundlage ihres versicherungsmathematischen Werts in verschiedene Kategorien eingeteilt, und für anspruchsberechtigte Versicherte stehen auch katastrophale Tarife zur Verfügung.
Zu den Börsenoptionen gehört auch eine Anmeldeplattform namens SHOP (Small Business Health Options Program) – ein Instrument, das es kleinen Unternehmen ermöglicht, Tarife zu vergleichen und einen Versicherungsschutz für ihre Mitarbeiter abzuschließen. SHOP-Tarife erwiesen sich jedoch als weit weniger populär als individuelle Markttarife, und in den meisten Staaten sind SHOP-Tarife nicht mehr verfügbar. In einigen Bundesstaaten gibt es jedoch immer noch florierende SHOP-Märkte.
CO-OPs und Basic Health Program
Das ACA schuf auch gemeinnützige Krankenversicherungskooperativen – private, gemeinnützige, staatlich zugelassene Krankenversicherer -, die ACA-konforme Pläne für Einzelpersonen und kleine Unternehmen anbieten. Allerdings sind nur noch drei CO-OPs in fünf Bundesstaaten tätig.
Zwei Bundesstaaten – New York und Minnesota – bieten das ACA-Basisgesundheitsprogramm für Menschen mit einem für die Medicaid-Förderung zu hohen Einkommen und für legale Einwanderer an, die aufgrund der fünfjährigen Wartezeit keinen Anspruch auf Medicaid haben.
Deckungsstandards
Das ACA hat Deckungsstandards eingeführt, um zu verhindern, dass Versicherer Antragsteller aufgrund von Vorerkrankungen oder des Geschlechts diskriminieren oder ihnen höhere Versicherungsprämien berechnen. Vor der Einführung des ACA war es für Amerikaner mit Vorerkrankungen teuer oder gar unmöglich, auf dem individuellen Markt einen Versicherungsschutz zu erwerben. Mit dem Gesetz wurden auch die Wartezeiten abgeschafft, die bei von Arbeitgebern gesponserten Plänen vor der Aufnahme der Deckung von Vorerkrankungen gelten, und Arbeitgebern wird gestattet, Wartezeiten von höchstens drei Monaten festzulegen, bevor Vollzeitbeschäftigten eine Krankenversicherung angeboten werden muss.
Unter dem ACA werden alle Policen garantiert ausgestellt – das bedeutet, dass Bewerbern unabhängig von ihrem Gesundheitszustand, ihrem Alter oder ihrem Einkommen garantiert eine Krankenversicherung gewährt wird. Vor 2014 war der Versicherungsschutz auf dem Einzelmarkt in den meisten Bundesstaaten nicht garantiert. Stattdessen richteten sich die Versicherer bei der Auswahl des Versicherungsschutzes nach der Krankengeschichte des Antragstellers.
Obamacare schrieb auch Mindeststandards für arbeitgeberfinanzierte Pläne vor, die von großen Arbeitgebern angeboten werden (in den meisten Bundesstaaten bedeutet dies 50 und mehr Mitarbeiter). Große Arbeitgeber müssen einen erschwinglichen Versicherungsschutz anbieten, der einen Mindestwert bietet, d. h. es darf sich nicht um eine „Mini-Medizin“ oder eine Art von Plan mit lückenhaftem Versicherungsschutz handeln. Arbeitgeber, die sich nicht daran halten, müssen mit möglichen Strafen im Rahmen des Arbeitgebermandats rechnen.
Die Standards haben die Käufer von ACA-konformen Plänen auch vor lebenslangen Leistungsbegrenzungen und jährlichen Leistungsbegrenzungen gerettet. Bevor Obamacare in Kraft trat, konnten Versicherte, die eine teure Behandlung benötigten, ihre Krankenversicherungsleistungen ausschöpfen und hatten keine andere Wahl. Diese Regeln gelten auch für studentische Krankenversicherungen, und diese Pläne hatten vor dem Obamacare-Gesetz in der Regel sehr niedrige lebenslange Leistungsgrenzen.
Verbesserte Leistungen
ACA-konforme Pläne bieten eine lange Liste von Leistungen, die in den essenziellen Gesundheitsleistungen (EHB) des Obamacare-Gesetzes enthalten sind. Nach dem Affordable Care Act müssen alle Einzel- und Kleingruppenversicherungen die wesentlichen Gesundheitsleistungen abdecken. Among them:
- Krankenhausaufenthalt
- ambulante Leistungen
- Notfallleistungen
- Mutterschafts- und Neugeborenenversorgung
- Leistungen für Menschen mit psychischen Störungen und Problemen mit Drogenmissbrauch
- verschreibungspflichtige Medikamente (einschließlich Markenmedikamente und Spezialmedikamente)
- Labortests
- Verwaltung chronischer Krankheiten, „Gesundheitsleistungen und Präventivleistungen, einschließlich Impfungen (bestimmte Präventivleistungen sind für den Versicherten kostenlos)
- Zahn- und Sehhilfen für Kinder
- Rehabilitations- und „Habilitations“-Leistungen, die einer Person helfen, ihre Fähigkeiten für das tägliche Leben zu erhalten, zu erlernen oder zu verbessern.
Kostenlose Leistungen
Während diese Liste allein schon beeindruckend erscheinen mag, ist sie noch beeindruckender, wenn man sich die lange Liste der präventiven Gesundheitsleistungen ansieht, die im Rahmen der ACA-konformen Pläne KOSTENLOS abgedeckt sind:
- KOSTENLOSE Darmspiegelungen
- KOSTENLOSE Cholesterin- und Blutdruckkontrollen
- KOSTENLOSE Verhütungsmittel
- KOSTENLOSE Routineimpfungen
- Gratis-Stillzubehör
- Gratis-Screening auf Schwangerschaftsdiabetes
- Gratis-Pap-Abstriche und HPV-Tests
- Gratis-Screenings auf HIV, Gonorrhöe, und Hepatitis
- FREIE Tabakentwöhnung
- FREIE Untersuchung auf Rhesusunverträglichkeit für schwangere Frauen
Obwohl Pläne für große Gruppen nicht verpflichtet sind, die wesentlichen Gesundheitsleistungen des ACA abzudecken, gilt die Anforderung, dass Gesundheitspläne ein breites Spektrum an Präventivleistungen vollständig abdecken, sowohl für Pläne für große Gruppen als auch für Pläne für kleine Gruppen und für Pläne auf dem individuellen Markt (einschließlich Gesundheitspläne für Studenten, die unter die Regeln des individuellen Marktes fallen).
Versicherungsschutz für erwachsene Kinder
Dank des ACA können junge Erwachsene bis zum Alter von 26 Jahren in den Krankenversicherungsplänen ihrer Eltern bleiben.
Verbesserte Pläne für Studenten
Und dank Obamacare sind die Gesundheitspläne für Studenten genauso umfassend wie die ACA-konformen Pläne für alle anderen.
Verbraucherschutz/Antidiskriminierung
Die Befürworter der Gesundheitsreform lobten Obamacare für seine zahlreichen Bestimmungen zur Ausweitung des Versicherungsschutzes – und zum Verbot von Diskriminierung.
Schutz vor Diskriminierung
Abschnitt 1557 verbietet die Diskriminierung in Gesundheitsplänen – einschließlich der Diskriminierung aufgrund der Geschlechtsidentität oder der sexuellen Ausrichtung. Das war ein Segen für die LGBT-Gemeinschaft. Die Trump-Administration hat diesen Verbraucherschutz mit einer neuen Vorschrift, die 2020 erlassen wurde, zurückgenommen, obwohl sie seither von den Gerichten blockiert wurde und wahrscheinlich von der Biden-Administration rückgängig gemacht werden wird.
Gleiche Wettbewerbsbedingungen für Frauen
Da Obamacare die Diskriminierung aufgrund einer bereits bestehenden oder neu diagnostizierten Krankheit verbietet, bedeutet dies auch, dass Frauen kein Versicherungsschutz verweigert werden kann, wenn sie schwanger sind, oder dass sie gezwungen sind, eine höhere Prämie zu zahlen, nur weil sie Frauen sind (vor der Umsetzung der ACA-Reformen lehnten Krankenversicherungen auf dem individuellen Markt routinemäßig Anträge von werdenden Eltern – sowohl von Männern als auch von Frauen – ab).
Eine weitere wichtige Verbesserung im Rahmen des ACA ist der Zugang zu Verhütungsmitteln – die Pläne müssen mindestens eine Version jeder von der FDA zugelassenen Verhütungsmethode für Frauen vollständig abdecken (d. h. ohne Kostenbeteiligung).
Einfache Einspruchsmöglichkeiten
Unter Obamacare gibt es ein internes Einspruchsverfahren, und wenn das nicht funktioniert, haben die Verbraucher das Recht auf eine externe Überprüfung durch eine unabhängige Organisation.
Schutz vor Rücktritt
Unter dem ACA ist der Rücktritt (rückwirkende Stornierung Ihres Versicherungsschutzes) durch eine Krankenversicherungsgesellschaft verboten – es sei denn, Ihr Antrag war betrügerisch oder enthielt vorsätzlich falsche Angaben.
Verbesserung von Medicare
Das Gesetz enthält zahlreiche Bestimmungen, die darauf abzielen, die Medicare-Ausgaben zu reduzieren, die Kosten zu senken und die Deckung für Medicare-Begünstigte zu verbessern. Dazu gehören:
Kosteneinsparungen durch Medicare Advantage
Das ACA senkt schrittweise die Medicare-Kosten durch eine Umstrukturierung der Zahlungen an Medicare Advantage, die auf der Tatsache beruht, dass die Regierung für Medicare Advantage mehr Geld pro Versicherten ausgibt als für Original Medicare.
Schwerpunkt auf verschreibungspflichtigen Medikamenten
Das „Donut Hole“-Problem von Medicare wurde durch das ACA angegangen, das schrittweise Anpassungen der Kostenübernahme vorsieht, um sicherzustellen, dass die Versicherten bis 2020 nur noch 25 Prozent der „Donut Hole“-Kosten zahlen, gegenüber 100 Prozent im Jahr 2010 und davor. Das „Donut Hole“ schloss sich für Markenarzneimittel ein Jahr früher als erwartet, wobei die Kosten, die die Versicherten im Jahr 2019 selbst tragen müssen, auf 25 Prozent der Arzneimittelkosten (nach Erfüllung des Selbstbehalts) begrenzt wurden. Im Jahr 2020 wurden die Eigenbeteiligungen der Versicherten auf 25 Prozent der Kosten für Marken- und Generika-Medikamente gedeckelt, während sie sich im Donut-Loch befanden, und sie werden auch in Zukunft auf diesem Niveau bleiben.
Kostenlose Präventivleistungen
Seit 2011 haben Medicare-Begünstigte dank des ACA Zugang zu kostenloser Präventivversorgung mit kostenlosen „Willkommen bei Medicare“-Besuchen, jährlichen Wellness-Besuchen, personalisierten Präventionsplänen und einigen Vorsorgeuntersuchungen, einschließlich Mammographien.
Neue Finanzierung für Medicare
Der ACA änderte das Steuerrecht, um die Einnahmen für das Medicare-Programm zu erhöhen. Ab 2013 wurde die Medicare-Lohnsteuer für den reichsten Teil des Landes – weniger als drei Prozent der Ehepaare verdienen 250.000 Dollar oder mehr – um 0,9 Prozent erhöht.
Erweiterung des Zugangs zur Versorgung in unterversorgten Gebieten
Der Medicare Modernization Act von 2003 enthielt eine Bestimmung, nach der Medicare-Ärzte, die in Gebieten mit Fachkräftemangel (HPSAs) arbeiten, einen Bonus von 10 Prozent erhalten. Mit dem ACA wurde dieses Programm von 2011 bis Ende 2015 auf Allgemeinchirurgen ausgeweitet.
Kostendämpfung
Das ACA enthält zahlreiche Bestimmungen zur Kostendämpfung, die im Laufe der Jahre seit der Verabschiedung des Gesetzes umgesetzt wurden.
Eine zusätzliche Möglichkeit, sich von Medicare Advantage abzumelden und für Teil D anzumelden
Abschnitt 3204 des ACA schuf eine jährliche Frist für die Abmeldung von Medicare Advantage vom 1. Januar bis zum 14. Februar. Dieser Zeitraum ermöglichte es Senioren, ihren Medicare Advantage-Plan zu kündigen, zu Original Medicare zurückzuwechseln und einen Plan für Teil D zu erwerben. Ab 2019 wurde sie durch die Medicare Advantage Open Enrollment Period ersetzt, die ein längeres Zeitfenster (1. Januar bis 31. März) umfasst und den Versicherten mehr Flexibilität bietet, da sie nun auch die Möglichkeit haben, während dieses Zeitfensters von einem Medicare Advantage-Plan zu einem anderen zu wechseln.
Wie und wann man sich in Obamacare einschreiben kann:
Während der offenen Einschreibung
Obwohl die Deckung im Rahmen des ACA jetzt garantiert ist, gibt es einen Nachteil: Die Einschreibung in ACA-konforme individuelle Marktpläne ist auf eine jährliche offene Einschreibungsperiode (1. November bis 15. Dezember in den meisten Staaten) beschränkt.
Personen, die sich für einen ACA-konformen Plan anmelden möchten (einschließlich einer CO-OP in Gebieten, in denen sie noch verfügbar sind), haben die Wahl, sich über einen staatlichen Krankenversicherungsmarktplatz oder außerhalb des Marktplatzes anzumelden. Erfahren Sie, wie sich Plangestaltung und Preisgestaltung außerhalb der Börse unterscheiden können.
Außerhalb der offenen Einschreibung
Außerhalb der jährlichen OEP können sich Personen, die qualifizierende Lebensereignisse haben, während einer besonderen Einschreibungsperiode einschreiben. Zu diesen qualifizierenden Ereignissen gehören:
- Unfreiwilliger Verlust des Versicherungsschutzes
- Ein dauerhafter Umzug in ein neues Gebiet
- Scheidung, Tod oder Trennung vor Gericht (in einigen Bundesstaaten möglich)
- Änderung der Beihilfeberechtigung
- Änderung des Einwanderungsstatus – einschließlich der Einbürgerung in die U.
- Probleme mit der Erschwinglichkeit oder den Leistungen Ihres vom Arbeitgeber gesponserten Gesundheitsplans.
- Erneuerung des Gesundheitsplans außerhalb des Kalenderjahres
- Änderung des Haushaltseinkommens, die Sie zuschussberechtigt macht
- Familienzuwachs – durch Heirat, Geburt, Adoption oder Pflegeeltern
- verschiedene außergewöhnliche Umstände; diese können für einen einzelnen Antragsteller oder für alle in einem bestimmten Gebiet oder unter bestimmten Umständen gelten.
In einigen Fällen muss der Antragsteller vor dem qualifizierenden Ereignis über einen Mindestversicherungsschutz verfügt haben, um für eine besondere Einschreibungsfrist in Frage zu kommen, so dass einige qualifizierende Ereignisse nur Änderungen des Versicherungsschutzes zulassen (im Gegensatz zur Aufnahme eines Versicherungsschutzes, nachdem man nicht versichert war).
Wer kann sich in einen ACA-konformen Plan einschreiben?
Das Ziel des Affordable Care Act war es, so viele Amerikaner wie möglich mit umfassenden, umfassenden Krankenversicherungsplänen zu versorgen. Um sich für einen Plan über die Krankenversicherungsbörsen des ACA anzumelden, müssen Sie sich rechtmäßig in den USA aufhalten und dürfen derzeit nicht inhaftiert sein.
Migranten können sich während der offenen Anmeldefrist für individuelle Krankenversicherungspläne anmelden, genau wie jeder andere rechtmäßig anwesende US-Bürger.
Müssen Sie sich in einen ACA-konformen Plan einschreiben?
Die im ACA vorgesehene Strafzahlung für Einzelpersonen wurde Ende 2018 abgeschafft – das bedeutet, dass Menschen, die 2019 und später nicht versichert sind, nicht mehr bestraft werden. Einige Bundesstaaten haben jedoch ihre eigenen individuellen Deckungsvorschriften eingeführt.
In den meisten Fällen muss die Deckung dem ACA entsprechen, um die Anforderungen eines individuellen Mandats zu erfüllen, aber wenn Sie noch einen großmütterlichen oder großväterlichen Gesundheitsplan haben (von denen keiner vollständig mit dem ACA übereinstimmen muss), können Sie Ihren Plan so lange behalten, wie er noch verfügbar ist.
Der Kampf um Obamacare
Seit den ersten Gesprächen über den Affordable Care Act wurden das Gesetz und seine Bestimmungen von den Republikanern im Kongress energisch bekämpft.
Der Widerstand umfasste zahlreiche rechtliche Anfechtungen der Verfassungsmäßigkeit des ACA (darunter der Rechtsstreit Texas gegen Azar/Kalifornien gegen Texas) sowie die stückweise Abschwächung des Gesetzes durch die Regierung von Präsident Donald Trump. Verbraucherschützer stellen fest, dass dieser Widerstand die Deckungsmöglichkeiten verschlechtert und die Prämien in die Höhe getrieben hat.
ACA-Befürworter kämpfen weiterhin für den Erhalt des Verbraucherschutzes und der Deckungsgewinne des Gesetzes. Gleichzeitig haben sich die Bundesstaaten dafür eingesetzt, die Bestimmungen des Gesetzes zu erhalten und zu stärken.
Lesen Sie mehr über 50 Vorteile, die wir verlieren würden, wenn der ACA gekippt würde, und 50 Bevölkerungsgruppen, denen es mit dem ACA besser geht.