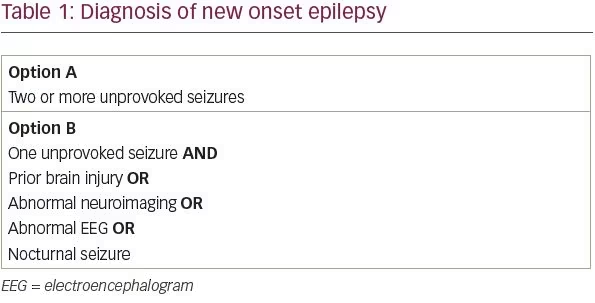
国際抗てんかん連盟(ILAE)は、てんかん患者の早期発見と治療を最大限に行うために、2014年にてんかんの定義を改訂しました1。 2005年に初めて策定されたILAEのてんかんの概念的定義は、”てんかん発作を発生させる永続的な素因によって特徴づけられる脳の障害 “です。 実際には、この定義は、24時間以上の間隔をあけて2回以上の非誘発性発作が発生した患者様に対応するものでした。 しかし、1回の非誘発性発作を起こしたすべての患者様が、同じように2回目の発作を起こすとは限らないことが分かっています。 ILAEの新しい定義では、1回の非誘発性発作があり、発作の再発の可能性が60%以上の患者様は、てんかんの診断基準を満たすことになります。
非誘発性発作後の発作再発リスクを評価した研究の系統的レビューでは、21~45%の患者様が最初の2年間に別の非誘発性発作を起こしています2。 現実的な観点からは、発作の再発リスクを約2倍にする4つの危険因子が同定されています:脳損傷の既往、発作の焦点と考えられる神経画像異常、脳波における焦点性または全身性のてんかん様放電、夜間発作のいずれかです3)。-このように、1回の非誘発性発作とこれら4つの危険因子の少なくとも1つを有する患者は、発作の再発の可能性が60%以上であると考えられ、てんかんと診断される可能性があります(表1)。 同じ追跡調査で、特発性てんかんの患者様では、てんかんの兄弟姉妹がいると再発リスクが高まることが判明しましたが、そのような患者様でも、5年後の再発リスクは46%にとどまっています。 したがって、初発発作を起こした患者様を評価する際には、神経学的検査所見とてんかんの家族歴を考慮する必要がありますが、これらの特徴だけでは、てんかんの診断を下すには十分ではありません。
新規発症てんかんにおける抗てんかん薬治療の検討
最初の非誘発性発作後の発作の再発に関する初期の研究のほとんどは、抗てんかん薬(AED)治療患者と未治療患者の両方を対象としており、発作の再発の真のリスクを推定することが困難であった。 FIRST試験では、初回発作後にAEDを開始しなかった患者の51%が2年以内に次の発作を起こしたのに対し、AEDを開始した患者の25%のみが同期間内に次の発作を起こしました。8 しかし、その後の研究で、AED治療は初回発作後2年以内の発作再発リスクを低減しますが、長期発作寛解の可能性やQOLには影響しないことが示されています9,10。 早期のAED治療が患者さん全体の転帰を変える保証はなく、AEDは完全に良性の薬ではないため、てんかんと診断されたすべての患者さんがすぐに治療開始を選択するわけではありません。
AED治療に関するすべての決定は、リスクとベネフィットについて慎重に話し合い、発作による危険性とAEDによる副作用の可能性を比較して、患者さんと共同で行う必要があります。 強直間代発作やてんかん重積状態など、傷害や死亡のリスクが高い発作型の存在は、患者と医師のAED開始の判断に影響を与える一因となりうる。11-13
てんかん型の特徴
初診時に患者のてんかん型(局所型、全般型)を決定することは、予後予測や適切なAED選択の指針として重要である。 この判断は、一般的に、発作のセミオロジーとMRIやEEGの所見に基づいて行われます。 しかし、発作の特徴だけでは誤解を招くことがある。焦点性発作は、発症時に側方性に特徴付けることができず、全般てんかん患者の半数以上が焦点性発作の症状を有している14。 さらに、焦点性てんかん患者の4分の3は発作の少なくとも一部について失神しており、30%はすべての発作について失神している。16 これらの要因により、多くの患者においててんかんの診断と特徴づけは困難である。 MRIは、コンピュータ断層撮影(CT)よりも、局所てんかん原性病変の検出率が高い。17-19 病変の位置が患者のセミオロジーと一致すれば、局所病変の存在により、局所発症を確認することが可能である。 若年性ミオクロニーてんかんのように、明らかな臨床症状のある原発性全般てんかん症候群の患者に対しては、神経画像診断を必要としない場合もある。
MRIを取得する場合、推奨シーケンスには1mm等方性スライスによる3D T1シーケンス(例えば, 20 造影剤はすべての患者に必要ではないが、50歳以上の患者では転移性または原発性脳腫瘍の可能性が高いため、この年齢層では考慮されるべきである。 21,22 最近では、7テスラMRIスキャナーにより感度がさらに向上したが、これらは通常、研究プロトコルを通じてのみ利用可能である23
脳波は、新規発症てんかんの診断と特徴づけに不可欠なもう一つの方法である。 15の研究の最近のメタアナリシスでは、ルーチン脳波の感度は17%であった24。この収率を上げるために、医師は60分の延長脳波、睡眠不足脳波、または最大3回の連続ルーチン脳波の実施を検討すべきである25。-外来脳波記録もまた、てんかん様異常を検出する可能性を高める。異常の95%がこの時間枠内で検出されるため、長時間記録の利点は48時間後には減少する28。 入院中のビデオ脳波検査は、てんかん発作と心因性非てんかん発作の鑑別など、特定のシナリオで検討されることがある29
抗てんかん薬の選択-焦点性てんかん
SANAD試験-新規発症焦点性てんかんの初回治療
新規発症てんかんにおけるAED治療の目的は、単一のAEDを用いて副作用を最小限に抑えつつ発作をコントロールすることである。 焦点型てんかんの治療薬には多くの薬剤があるが、その有効性と忍容性を比較した対照試験はほとんどない。 2007年に発表されたSANAD試験は、焦点性てんかん患者様1,721名を対象に、カルバマゼピン、ガバペンチン、ラモトリギン、オクスカルバゼピン、トピラマートによる治療に無作為に割り付けた代表的試験です。30 主要評価項目は治療失敗までの時間(発作のコントロール不能または副作用による薬剤中止と定義)でした。 ラモトリギンはカルバマゼピン、ガバペンチン、topiramateより有意に優れており、oxcarbazepineより有意差はなかった。 しかし、12ヶ月の寛解までの期間については、カルバマゼピンはガバペンチンより有意に優れており、ラモトリギン、トピラマート、オクスカルバゼピンより有意に優れていなかった30。
SANAD試験の結果から、焦点性てんかんの第一選択薬は、有効性と忍容性の組み合わせからラモトリギンが最適であり、忍容性のある患者にはカルバマゼピンが妥当な選択肢であると考えられる。
焦点性てんかんの第一選択薬の新しい抗てんかん薬
SANAD試験発表後、いくつかの新しい焦点性てんかん薬が市場に出てきている。 これらの薬剤はすべて当初は補助療法として研究されていたが、現在では多くが単剤で使用されており、特にレベチラセタムは第一選択薬として一般的に使用されている。 これらの新薬の大きな利点は、ラモトリギンやカルバマゼピンの副作用として知られるスティーブンス・ジョンソン症候群のリスクを伴わず、発作頻度の高い患者に対して迅速に増量が可能であることである
表2に示すように、新しいAEDのうち、レベチラセタム、ゾニサミド、ラコサミド、エスリカルバゼピンの4つが古いAEDと無作為比較試験で比較されている。31-41試験は、PubMedの臨床試験フィルターと「単剤療法」及び「」の検索語を用いて検索し、成人局所てんかん患者を対象に、新規AEDと標準AED(SANAD試験に含まれるもの)のいずれかを比較した試験を対象とした。
4つの新規AEDのうち、レベチラセタムは最も研究が進んでおり、最も広く処方されている。その漸増のしやすさと良好な副作用プロファイルから、新規発症てんかんの第一選択薬としてほとんど定着している。 現在、レベチラセタムは高齢者の第一選択薬として最も多く処方されており、処方数の45.5%を占めています42。 研究では、レベチラセタムは、1つの研究のサブグループ解析ではカルバマゼピンより劣っていたが、古いAEDと比較して同様の効果があることが示されている(表2)
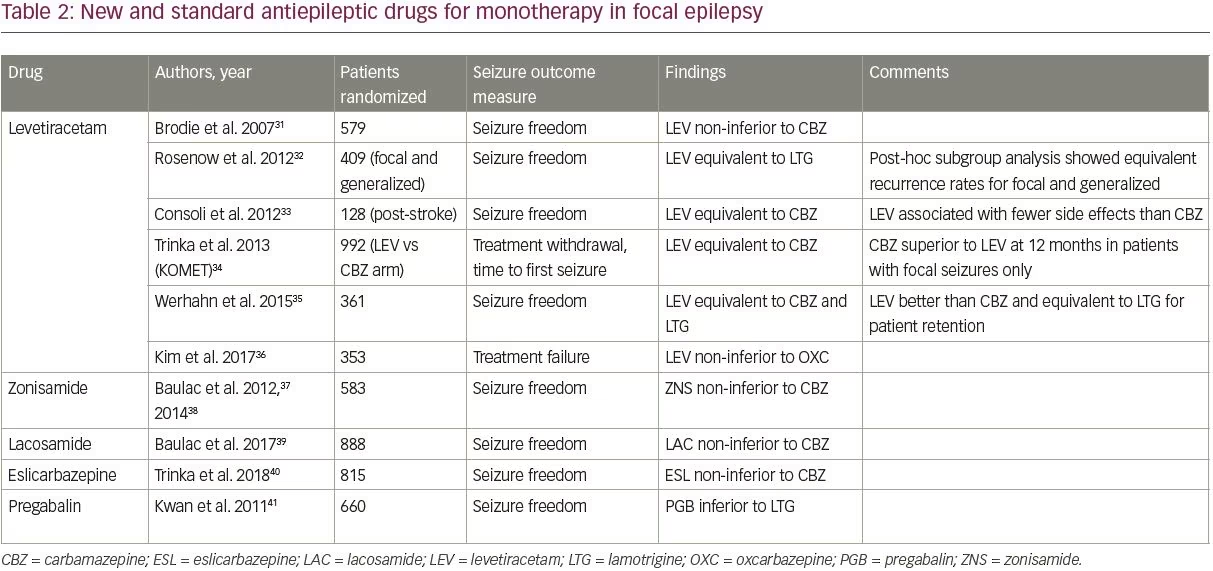
重要なことは、レベチラセタムをラモトリギンと比較した研究は2件のみで、どちらの研究も2剤で同様の効果を示したことだ32,35。 現在、レベチラセタムとラモトリギンの長期的な有効性と忍容性を比較する最大の試験となるSANAD II試験の焦点型てんかん群が進行中です(ISRCTN30294119)。
レベチラセタム以外の新しいAEDを単独療法として評価した高品質のデータは限られています。 ゾニサミド、ラコサミド、エスリカルバゼピンは、それぞれ1つの試験でカルバマゼピンに対して非劣性を示した(表2)。ゾニサミドはSANAD II試験の焦点群でも検討されている。 これら3つの薬剤は、患者の併存疾患や禁忌に応じて、第一選択薬の選択肢として検討することができる。 Pregabalinもlamotrigineと比較検討され,劣っていた41ので,
第一選択薬としては推奨できない。
Brivaracetamは,多剤併用療法から単剤療法への移行に関する二つの無作為試験で忍容性が高かったが,これらの試験終了時にBrivaracetamを継続している患者数が少なすぎて単剤療法としての効力を判断できなかった43;古いAEDとの直接比較検討もされていない。 2836>
クロバザム、ペランパネル、セノバマートは、単剤療法の可能性を持つ新しいAEDである。 また、小児患者を対象とした無作為化試験において、クロバザムはカルバマゼピンやフェニトインよりも優れていたが、成人患者を対象とした旧来のAEDとの直接比較は行われていない46。 Cenobamateは、1日1回投与の高速および低速ナトリウムチャネル不活性化促進剤で、最近、焦点性てんかん患者に対する補助的な薬剤として有効性が示されましたが、単剤療法としてはまだ研究されていません47。
焦点性てんかんの第一選択薬の概要
レベチラセタムは、頭脳比較試験において、従来のAEDと同等か、やや劣る成績であり、特に発作が頻繁に起こる場合やラモトリギン漸増スケジュールに難のある場合、精神疾患の既往がない患者の第一選択治療として妥当であると思われる。 精神医学的合併症のある患者さんでは、ラモトリギンを第一選択薬として推奨します。 現在進行中のSANAD II試験により、この2つのAEDのうちどちらが有効性と忍容性の両面で優れているか、より明確に答えられると思います。 患者の併存疾患や副作用の許容度によっては、いくつかの古いAED(カルバマゼピン、オクスカルバゼピン、トピラマート)や新しいAED(ゾニサミド、ラコサミド、エスリカルバゼピン)が妥当な代替となる可能性があります。 ブリバラセタム、クロバザム、ペランパネル、セノバマートも将来的には有効な選択肢となるかもしれないが、現時点では十分なエビデンスがない。 ガバペンチンとプレガバリンは第一選択薬として使用すべきではない。
抗てんかん薬の選択-全般てんかんまたは分類不能てんかん
SANAD試験-新規発症の全般てんかんの第一選択治療
2007年のSANAD試験には第二群があり、全般てんかんまたは治療開始時に明確に分類できないてんかんの患者を調査した。48 バルプロ酸は、全体解析において治療失敗までの期間においてトピラマートより有意に優れており、全般てんかんと確定診断された患者ではトピラマートとラモトリギンの両方より有意に優れていました。 12ヵ月寛解までの期間については、バルプロ酸は両群でラモトリギンより有意に優れていましたが、トピラマートとはいずれの群でも有意差は認められませんでした。 SANADにおけるバルプロ酸の成功にもかかわらず,試験環境以外での使用は,その副作用のために問題がある。 妊娠可能な年齢の女性では、バルプロ酸は先天性奇形と長期的な神経認知障害のリスクを著しく高めるため、催奇形性のために禁忌とされています49-52。2018年現在、欧州連合は妊娠予防プログラムに登録されていない妊娠可能な年齢の女性におけるバルプロ酸の使用を禁止しています53。 バルプロエートには、体重増加、脱毛、多嚢胞性卵巣症候群、肝性脳症など、他にもいくつかの望ましくない副作用があります54-57特に妊娠可能年齢の女性には、代替の第一選択治療が必要です2836>
全般てんかんの治療におけるバルプロエートに代わる新しい選択肢
レベチラセタムは全般てんかんに対して最も広く研究されている新AEDです。 上記の単剤試験のうち2試験は、全般てんかん患者を対象としたものである。32,34 KOMET試験において、レベチラセタムは、治療中止率および初回発作発生までの期間のいずれにおいてもバルプロ酸と同等であった。
上述のように、クロバザムとペランパネルは、全般てんかん患者を対象としたレトロスペクティブ観察研究において有効性と忍容性が示されたが、どちらの薬剤についても無作為試験で古い薬剤と比較されてはいない44,45。 我々の知る限り、他の新しいAEDはいずれも全般てんかん患者における単剤療法として研究されていない。
全般および未分類てんかんの第一選択治療のまとめ
SANAD IIの結果は、バルプロエートが全般または未分類てんかんに最も有効なAEDであることに変わりはないが、その副作用を考慮して第一選択治療として推奨しない。 発作頻度が低く、ゆっくりとした増量が可能であれば、ラモトリギンが良い選択となります。 迅速な発症が必要な場合は、レベチラセタムを使用することができます。 この2剤に抵抗性の場合は、リスクとベネフィットを慎重に検討した上で、バルプロ酸を使用することができる。
新規発症てんかん患者のカウンセリング
てんかんの新規診断を受けた患者は、通常、疾患や生活への影響について多くの質問を持つ。 最も多い質問は、てんかんの長期予後、AED治療を開始するかどうか、AED治療は一生続くのか、などである。 上述の通り、患者様には、AEDを直ちに投与することにより、早期の発作再発のリスクは減少しますが、てんかん全体の予後は変わらないこと、AEDを開始するかどうかは個別に判断されるべきものであることをご理解いただきたいと思います。 また、AED治療の中止は、少なくとも2年以上発作のない状態が続いてから行うこと、AED中止後に発作が再発する患者が半数近くいることを患者に伝える必要があります60
発作のコントロール以外では、運転に関する質問が最も多いのが現実的な問題です。 意識障害のある発作(欠神発作、強直間代発作、焦点性無意識発作)は、患者の運転中に発生した場合、重大な危害をもたらす可能性がある。 ほとんどの州では、患者が運転を再開する前に発作のない期間を設けることを要求しています。 医師は、患者が自分の州の法律を熟知していることを確認する必要があります。 61 報告義務のない州では、患者の同意なしにてんかんの診断を公表した場合、医師は法的保護を受けられない可能性があることに留意することが重要である。 このような場合、医師は、患者が運転を継続することのリスク(特に商業運転者の場合)と、患者の守秘義務に違反することによる法的影響リスクとを比較検討する必要がある。 運転に関するすべての会話は、患者のカルテに記録されるべきである。
妊娠可能な年齢の女性には、さらに、てんかんとAEDが妊娠に及ぼす影響についてカウンセリングを行うべきである。 発作、特に全般性強直間代性発作と一部のAEDは、発育中の胎児に悪影響を及ぼす可能性があることを患者さんに知ってもらう必要があります。 妊娠を計画していない女性では、子宮内避妊具やデポ注射による長時間作用型避妊法が、使用上の過誤を最小限に抑えることができるため、望ましいとされています。 62 妊娠を計画しているすべてのてんかん患者は、事前に神経科医に報告する必要があります。 さらに、妊娠を計画しているか否かにかかわらず、妊娠可能な年齢のすべてのてんかん女性は葉酸を摂取すべきである。これは、妊娠が判明する前であることが多い妊娠第一期の早い時期に発症する神経管欠損のリスクを低減するためである63
新たに診断を受けた患者と話し合うのに最も難しい話題は、てんかんにおける突然死 (SUDEP: sudden unexpected death in epilepsy) であろう。 SUDEPの危険因子としては、発作頻度が高い、発症年齢が早い、罹病期間が長い、全般性強直間代性発作、夜間発作、独居、男性、アルコール依存、薬物乱用などがある。64-66 ほとんどの神経科医は、すべてのてんかん患者に対してSUDEPについての情報を提供すべきと考えているが、SUDEPカウンセリングは高リスクの患者にのみ必要だとする意見もある67。 我々は、新規発症のてんかん患者全員に対して、服薬遵守の重要性に関する最初の話し合いの一環として、SUDEPについて話し合うことを推奨し、高リスクの患者にはより頻繁かつ広範なカウンセリングを行うことを推奨している
。