21 de marzo de 2018
H. Peter Soyer, The University of Queensland y Katie Lee, The University of Queensland
Este artículo forma parte de nuestra serie sobre la piel: por qué la tenemos, qué hace y qué puede ir mal. Lea otros artículos de la serie aquí.
Todo el mundo ha tenido la desagradable experiencia de un sarpullido en la piel: rosa, rojo o púrpura, plano o con baches, con picor, escamoso, lleno de pus o simplemente antiestético. Esta variedad no es sorprendente, porque la piel es un órgano complicado.
Las infecciones, las reacciones alérgicas, los problemas del sistema inmunitario e incluso las malas reacciones a la medicación pueden manifestarse en forma de sarpullido.
Aquí tiene algunos de los tipos más comunes.
Alergia a los medicamentos
Casi todos los medicamentos de venta con receta pueden provocar una erupción como efecto secundario, y más del 80% de ellas son «erupciones exantemáticas por medicamentos», es decir, una erupción generalizada acompañada de otros síntomas como dolor de cabeza, fiebre y malestar general.
Esta erupción suele aparecer a las dos semanas de empezar a tomar un nuevo medicamento, como una erupción generalizada y simétrica con manchas de color rosa a rojo que son planas o elevadas y firmes, y que pueden unirse en parches.
Lea más: Bultos y protuberancias comunes sobre y bajo la piel: ¿qué son?
Este tipo de erupción es una reacción de hipersensibilidad, en la que los soldados atacantes del sistema inmunitario (llamados «células T») detectan el fármaco e intentan eliminarlo del organismo liberando proteínas inflamatorias.

Muy raramente, un fármaco puede causar una erupción grave y potencialmente mortal llamada «necrólisis epidérmica tóxica» en la que la piel comienza a desprenderse en láminas. Es más común en los chinos Han con una variante genética específica, y requiere tratamiento en cuidados intensivos o en la unidad de quemados.
La mayoría de las erupciones por medicamentos desaparecen en una semana una vez que el paciente deja de tomar la medicación problemática, o en varias semanas en casos prolongados. Mientras tanto, o si el fármaco es esencial, las cremas con esteroides (que reducen la inflamación) y las cremas hidratantes emolientes (que suavizan) pueden aportar cierto alivio.
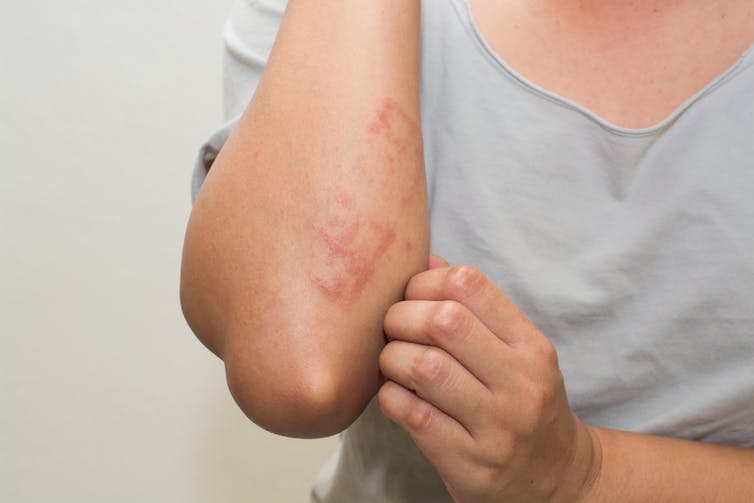
Dermatitis alérgica de contacto
La dermatitis alérgica de contacto está causada por el contacto directo de la piel con una sustancia a la que la persona es alérgica. Las células T del sistema inmunitario reaccionan de forma exagerada al alérgeno y liberan proteínas que llaman a más células inmunitarias a la zona, haciéndola enrojecer e hincharse.
Lea más: ¿Por qué hay tanto cáncer de piel en Australia? (Pista: no es por un agujero de ozono)
A menudo pica y puede haber ampollas o estar seca pero con bultos. La reacción suele demorarse entre 48 y 72 horas, por lo que puede ser difícil determinar con exactitud la causa de la reacción. También debería desaparecer por sí sola en unos días, siempre que el alérgeno ya no esté en la piel.
Las alergias de contacto pueden desarrollarse repentinamente tras años de exposición a un alérgeno. Las joyas que contienen níquel, las fragancias de las lociones, los limpiadores domésticos, los conservantes de los productos capilares y el látex de los guantes o preservativos son fuentes habituales. Un dermatólogo puede realizar una prueba de parche para determinar si una sustancia es el alérgeno, aplicándola a un pequeño parche de piel.
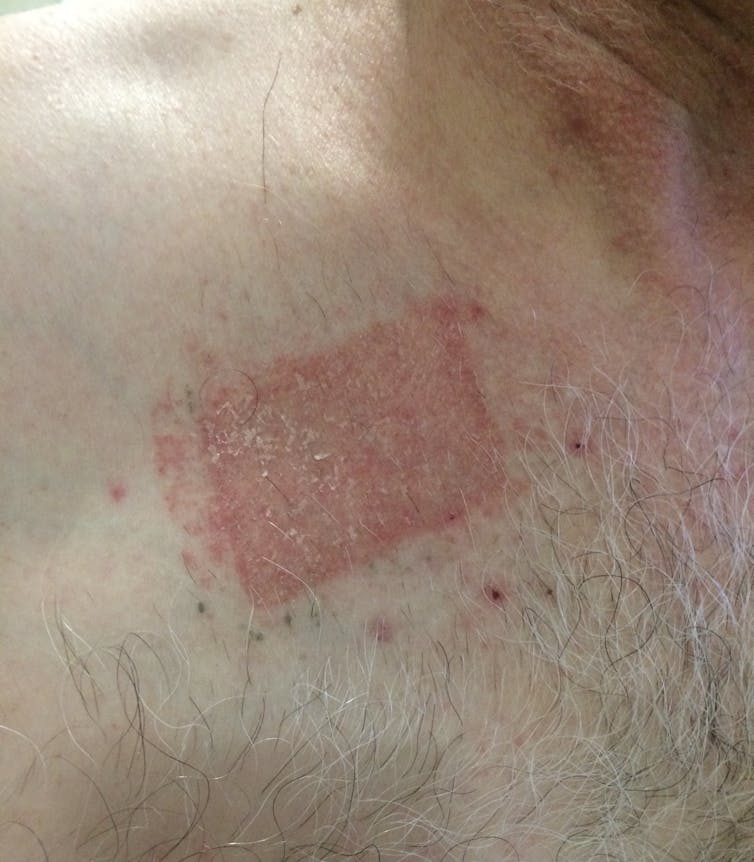
La dermatitis activa se trata con cremas hidratantes emolientes y esteroides, o con esteroides orales o fármacos para suprimir el sistema inmunitario si es muy grave. Se pueden prevenir nuevos episodios conociendo las fuentes del alérgeno, leyendo cuidadosamente las etiquetas y utilizando guantes para manipular los productos que contienen alérgenos.
Eczema
La dermatitis atópica o eczema atópico (a menudo llamado simplemente eczema) es muy común en los niños a partir de los tres meses de edad, pero también aparece en los adultos, a menudo con la fiebre del heno y el asma.
La dermatitis atópica presenta parches de piel roja con intenso picor, a veces con ampollas y parches exudativos. Los niños suelen tener llagas abiertas y costras, porque les pica tanto que es difícil abstenerse de rascarse.
Con el tiempo, la piel se vuelve más gruesa y áspera por el rascado y el roce frecuentes. La dermatitis atópica infantil tiende a mejorar a medida que el niño crece, pero puede continuar. Con mucha menos frecuencia, la dermatitis atópica también puede aparecer por primera vez en la edad adulta.
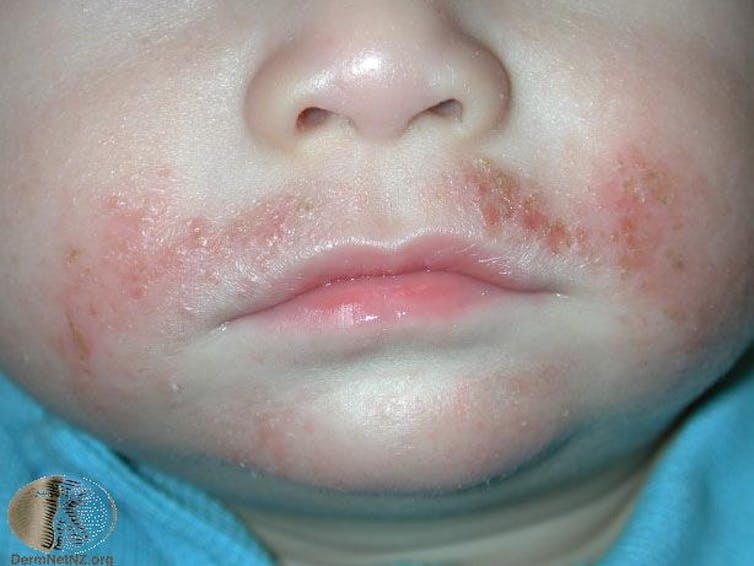
La dermatitis atópica es una enfermedad del sistema inmunitario, en la que los defectos estructurales de la barrera cutánea facilitan la penetración de sustancias irritantes en la piel. Esto altera el delicado equilibrio de la comunidad microbiana de nuestra piel, lo que hace que el sistema inmunitario se ponga en marcha. Los factores desencadenantes son el estrés, la sudoración, las fibras gruesas de la ropa, la inhalación de alérgenos como el polen, los irritantes como el jabón o los perfumes, y la ingestión de alimentos a los que somos alérgicos.
Las cremas con esteroides pueden ayudar a tratar un brote grave de dermatitis atópica, pero no deben utilizarse constantemente. En casos muy graves, se recetan medicamentos inmunosupresores. El control continuo de la dermatitis atópica suele incluir el uso de cremas hidratantes emolientes para combatir la sequedad de la piel, mantenerse fresco, evitar el agua caliente o los irritantes y reducir los alérgenos, como los ácaros del polvo, en el hogar.
Para los casos graves que no responden a estos métodos, se acaba de aprobar el uso del fármaco dupilumab en Australia. Este fármaco bloquea un receptor celular específico para evitar que las células inmunitarias detecten dos proteínas inflamatorias hiperactivas.
La dermatitis atópica puede tener un gran impacto en la calidad de vida, debido al insomnio por el constante picor, y a las restricciones en la ropa, los productos corporales, las mascotas o las actividades. Su presencia en partes prominentes del cuerpo como la cara y las manos también puede reducir la autoestima. Los sedantes nocturnos para mejorar el sueño y la psicoterapia pueden ayudar a reducir el impacto en la vida cotidiana.
Poriasis
La psoriasis es otro trastorno inmunológico crónico. Puede comenzar a cualquier edad y puede durar toda la vida, y suele presentarse en forma de placas rojas (piel elevada o engrosada) con bordes bien definidos y escamas de color blanco plateado, de unos pocos milímetros a varios centímetros de diámetro. La inflamación excesiva también puede dañar las articulaciones y provocar artritis psoriásica.
Lea más: La piel es un órgano muy importante (y el más grande): ¿para qué sirve?
A menudo las placas producen picor o dolor, y como la psoriasis es duradera y puede aparecer de forma prominente en partes muy visibles del cuerpo, a menudo conlleva graves efectos psicológicos.
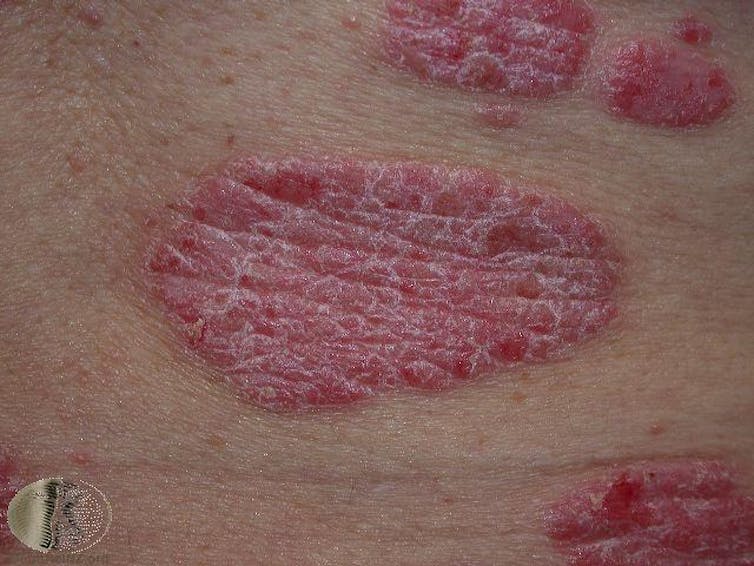
La psoriasis se debe a que se producen demasiadas células cutáneas nuevas y suben a la superficie de la piel con demasiada rapidez. No se sabe exactamente por qué, pero suele haber un exceso de proteínas mensajeras inflamatorias en la piel.
Puede ser desencadenada o agravada por una infección estreptocócica como la amigdalitis, el tabaquismo, cambios hormonales como la menopausia y algunos medicamentos. La genética desempeña un papel importante en la susceptibilidad a la psoriasis y también en los tratamientos eficaces.
La psoriasis crónica en placas, la forma más común, puede ser muy resistente al tratamiento. Las zonas pequeñas pueden tratarse con cremas que contengan esteroides, alquitrán de hulla o vitamina D. Si una gran parte del cuerpo está cubierta por placas, se utilizan medicamentos inmunosupresores orales, o la fototerapia, que utiliza luz ultravioleta dirigida para destruir las células inmunitarias hiperactivas. La exposición moderada al sol a veces mejora la psoriasis, pero las quemaduras solares pueden empeorarla – un equilibrio difícil en el entorno australiano de altos rayos UV.
Estos tratamientos suelen mejorar las placas, pero puede ser muy difícil eliminarla por completo. Hay varios fármacos nuevos que están saliendo al mercado para la psoriasis grave que no ha respondido a otros tratamientos.
Tinea
La tiña no está causada por gusanos, sino por una infección fúngica. La tiña suele denominarse según la zona del cuerpo en la que se encuentra, pero los mismos pocos tipos de hongos pueden causar la tiña en muchas partes del cuerpo y puede propagarse de una parte del cuerpo a otra, como por ejemplo al rascarse o utilizar una toalla contaminada.
La tinea pedis, en el pie, es un tipo importante porque las esporas pueden vivir durante semanas en las duchas y vestuarios comunes, lo que la convierte en una fuente común de infección que luego puede extenderse al tronco, los brazos y las piernas (tinea corporis) o la ingle (tinea cruris, o tiña inguinal). Los gatos, los perros y otros animales son una fuente común de hongos de la tiña, pero muchos tipos también pueden contagiarse entre las personas.
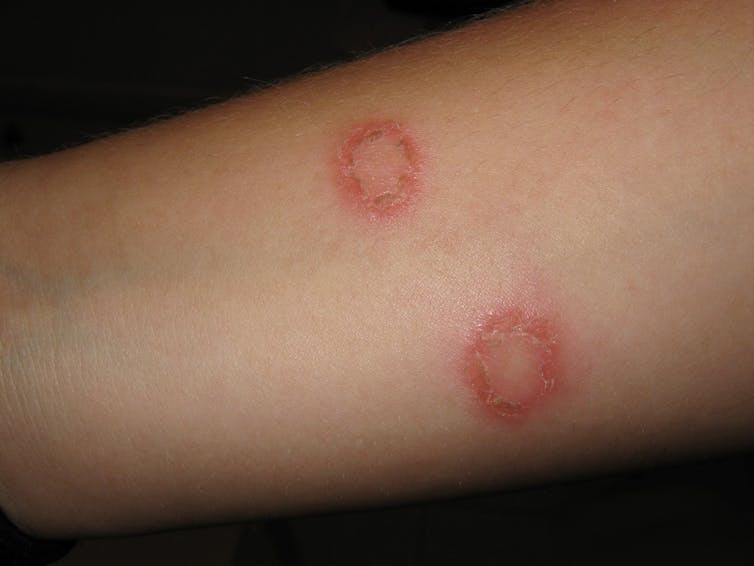
Típicamente, la tiña se extiende en una mancha circular u ovalada, que a menudo se cura en el centro, de modo que parece un anillo rojo y escamoso de infección. A veces también puede convertirse en un absceso fúngico que tiene el aspecto de un forúnculo, se siente empantanado y presenta pústulas.
En los pies puede tener el aspecto de círculos de tiña, escamas finas y secas en forma de parches en la planta del pie, ampollas en el empeine o una zona húmeda y roja que se pela entre los dedos (pie de atleta).
En la ingle, puede tener un borde escamoso y rojo elevado y ser extremadamente picante.
La tiña se diagnostica mediante un examen microscópico y un cultivo de laboratorio de raspados de piel. Suele tratarse con cremas antimicóticas, o con fármacos antimicóticos orales si persiste. Puede hacerse crónica en los pliegues cálidos y húmedos del cuerpo.
El herpes zóster
El herpes zóster es una famosa erupción dolorosa y con ampollas causada por la reactivación del virus de la varicela, el virus de la varicela-zóster, generalmente años o décadas después de la infección original.
El virus permanece latente en los nervios cercanos a la columna vertebral y migra por el nervio sensorial hasta la piel cuando se reactiva, pero no se sabe por qué se reactiva el virus. Algunos posibles desencadenantes son la radioterapia, la cirugía de la columna vertebral, otras infecciones o cánceres.
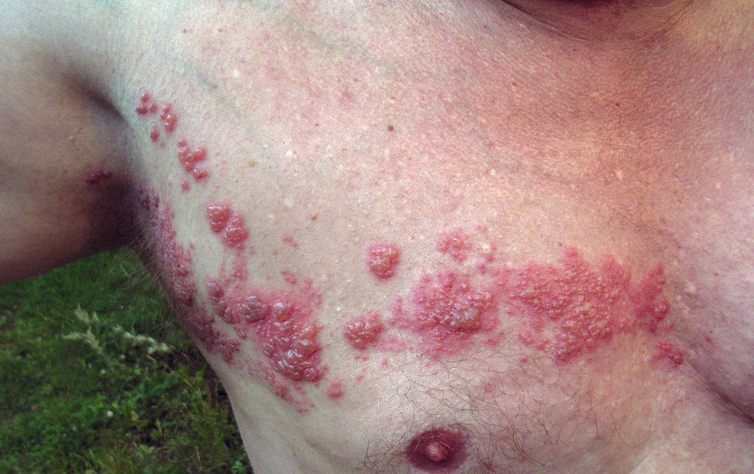
El herpes zóster comienza con un dolor en la piel que suele describirse como un ardor o una punzada, seguido en uno o tres días por una erupción de bultos rojos elevados que se convierten en ampollas y luego forman una costra. La erupción suele limitarse a un estrecho arco de piel, a lo largo del nervio sensorial que albergaba el virus.
Los pacientes suelen tener fiebre, dolor de cabeza e inflamación de los ganglios linfáticos. La recuperación dura de dos a cuatro semanas, pero el dolor puede persistir después de la curación de la erupción, lo que se denomina neuralgia posherpética.
Si se detecta en los tres días siguientes al inicio, la medicación antiviral puede reducir la gravedad de los síntomas y la duración de la infección. De lo contrario, el tratamiento consiste en polvos o soluciones para secar la erupción, así como en el alivio del dolor y el descanso.
![]() Los australianos mayores de 70 años pueden optar a una vacuna gratuita contra el zóster, que reduce el riesgo de padecerlo a la mitad.
Los australianos mayores de 70 años pueden optar a una vacuna gratuita contra el zóster, que reduce el riesgo de padecerlo a la mitad.
H. Peter Soyer, profesor de Dermatología de la Universidad de Queensland y Katie Lee, asistente de investigación de la Universidad de Queensland
Este artículo fue publicado originalmente en The Conversation. Lea el artículo original.