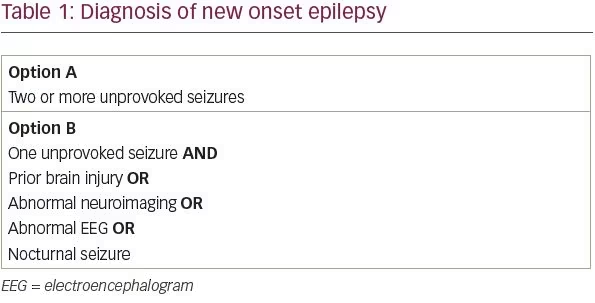
Die Internationale Liga gegen Epilepsie (ILAE) hat ihre Definition von Epilepsie im Jahr 2014 überarbeitet, um die frühzeitige Erkennung und Behandlung von Patienten mit Epilepsie zu optimieren.1 Die konzeptionelle Definition der ILAE für Epilepsie, die erstmals 2005 formuliert wurde, lautet „eine Störung des Gehirns, die durch eine anhaltende Veranlagung zur Erzeugung epileptischer Anfälle gekennzeichnet ist“. In der Praxis entsprach diese Definition Patienten mit zwei oder mehr unprovozierten Anfällen im Abstand von mehr als 24 Stunden. Wir wissen jedoch, dass nicht alle Patienten mit einem einzigen unprovozierten Anfall die gleiche Wahrscheinlichkeit haben, einen zweiten Anfall zu erleiden. Nach der neuen ILAE-Definition erfüllen Patienten mit einem einzigen unprovozierten Anfall und einer Wahrscheinlichkeit von mehr als 60 % für einen erneuten Anfall nun die Kriterien für eine Epilepsiediagnose.
In einer systematischen Überprüfung von Studien, in denen das Risiko eines erneuten Anfalls nach einem einzigen unprovozierten Anfall untersucht wurde, hatten zwischen 21 und 45 % der Patienten innerhalb der ersten zwei Jahre einen weiteren unprovozierten Anfall.2 Aus praktischer Sicht wurden vier Risikofaktoren identifiziert, die das Risiko eines Patienten für ein Anfallsrezidiv ungefähr verdoppeln: eine frühere Hirnverletzung, ein abnormaler Befund in der Neurobildgebung, der dem vermuteten Anfallsherd entspricht, fokale oder generalisierte epileptiforme Entladungen im Elektroenzephalogramm (EEG) oder ein nächtlicher Anfall.3-6 Somit besteht bei Patienten mit einem einzigen unprovozierten Anfall und mindestens einem dieser vier Risikofaktoren eine Wahrscheinlichkeit von mehr als 60 %, dass ein erneuter Anfall auftritt, und es kann eine Epilepsie diagnostiziert werden (Tabelle 1).
Obwohl eine große frühe Studie darauf hindeutete, dass eine abnorme neurologische Untersuchung mit einem erhöhten Risiko für ein Anfallsrezidiv verbunden war, fand eine Folgestudie derselben Gruppe keinen Anstieg des Risikos.3,7 Dieselbe Nachfolgestudie ergab, dass das Vorhandensein eines epilepsiekranken Geschwisters bei Patienten mit idiopathischer Epilepsie das Rezidivrisiko erhöht, aber selbst bei diesen Patienten beträgt das Rezidivrisiko nach 5 Jahren nur 46 %. Daher sollten die neurologischen Untersuchungsergebnisse und die Familienanamnese von Epilepsie bei der Beurteilung eines Patienten mit einem ersten Anfall berücksichtigt werden, aber diese Merkmale allein reichen nicht aus, um die Diagnose Epilepsie zu stellen.
Berücksichtigung einer Antiepileptika-Behandlung bei neu auftretender Epilepsie
Die meisten frühen Studien über das Wiederauftreten von Anfällen nach einem ersten unprovozierten Anfall schlossen sowohl mit Antiepileptika (AED) behandelte als auch unbehandelte Patienten ein, was es schwierig macht, das tatsächliche Risiko eines erneuten Anfalls abzuschätzen. In der FIRST-Studie wurde festgestellt, dass 51 % der Patienten, die nach einem ersten Anfall kein AED erhielten, innerhalb von zwei Jahren einen weiteren Anfall erlitten, während nur 25 % der Patienten, die ein AED erhielten, im gleichen Zeitraum einen weiteren Anfall erlitten.8 Spätere Studien haben jedoch gezeigt, dass eine AED-Behandlung zwar das Risiko eines Anfallsrezidivs innerhalb der ersten zwei Jahre nach einem ersten Anfall verringert, aber keinen Einfluss auf die Wahrscheinlichkeit einer langfristigen Anfallsremission oder die Lebensqualität hat.9,10 Da eine frühzeitige AED-Behandlung nicht garantiert, dass sich das Gesamtergebnis eines Patienten ändert, und AED keine völlig harmlosen Medikamente sind, entscheiden sich nicht alle Patienten, bei denen eine Epilepsie diagnostiziert wird, für einen sofortigen Behandlungsbeginn.
Alle Entscheidungen über eine AED-Behandlung sollten in Zusammenarbeit mit dem Patienten nach einer sorgfältigen Erörterung der Risiken und des Nutzens getroffen werden, wobei das Risiko einer Schädigung durch Anfälle gegen die potenziellen unerwünschten Wirkungen der AED abzuwägen ist. Das Vorhandensein eines Anfallstyps, der mit einem höheren Verletzungs- oder Sterberisiko verbunden ist, wie tonisch-klonische Anfälle oder Status epilepticus, kann ein Faktor sein, der die Entscheidung des Patienten und des Arztes über den Beginn einer AED-Behandlung beeinflusst.11-13
Charakterisierung des Epilepsie-Typs
Die Bestimmung des Epilepsie-Typs des Patienten – fokal oder generalisiert – zum Zeitpunkt der Erstdiagnose ist wichtig, da sie zur Vorhersage der Prognose beiträgt und die Auswahl eines geeigneten AED leitet. Diese Bestimmung erfolgt in der Regel auf der Grundlage der Anfallssemiologie in Verbindung mit Magnetresonanztomographie (MRT) und EEG-Befunden. Lateralisierte motorische oder sensorische Symptome, erzwungene Augenabweichung oder Kopfdrehung, Automatismen, Sprachstörungen und Erlebnisphänomene deuten auf einen fokalen Beginn hin, während bilaterale myoklonische Zuckungen oder anfängliche bilaterale tonische Aktivität auf einen generalisierten Beginn hindeuten.
Die Semiologie allein kann jedoch irreführend sein: fokale Anfälle können zu Beginn keine lateralisierenden Merkmale aufweisen, und mehr als die Hälfte der Patienten mit generalisierter Epilepsie haben fokale Anfallssymptome.14 Darüber hinaus sind drei Viertel der Patienten mit fokaler Epilepsie zumindest bei einigen ihrer Anfälle amnestisch, und 30 % sind bei allen Anfällen amnestisch.15 Außerdem haben bis zu 60 % der Patienten keine Aura, die ihren Anfällen vorausgeht.16 Diese Faktoren machen die Diagnose und Charakterisierung von Epilepsie bei vielen Patienten zu einer Herausforderung.
Bei den meisten Patienten mit einem ersten Anfall sollte eine MRT durchgeführt werden, es sei denn, es besteht eine Kontraindikation. Die MRT hat eine höhere Ausbeute als die Computertomographie (CT) beim Nachweis fokaler epileptogener Läsionen.17-19 Das Vorhandensein einer fokalen Läsion kann einen fokalen Anfall bestätigen, wenn die Lage der Läsion der Semiologie des Patienten entspricht. Bei Patienten mit einem eindeutigen elektroklinischen primären generalisierten Epilepsiesyndrom, wie z. B. der juvenilen myoklonischen Epilepsie, ist eine neurologische Bildgebung möglicherweise nicht erforderlich.
Wenn eine MRT-Untersuchung durchgeführt wird, wird eine 3D-T1-Sequenz mit isotropen Schichten von 1 mm (z. B., Magnetisierungspräpariertes schnelles Gradientenecho ), axiale und koronale T2- und FLAIR-Sequenzen mit ≤3 mm Schichten und eine axiale T2*-Sequenz für Hämosiderin und Verkalkung (z. B. suszeptibilitätsgewichtete Bildgebung oder Gradientenecho ).20 Ein Kontrastmittel ist nicht bei allen Patienten erforderlich, sollte aber bei Patienten über 50 Jahren in Betracht gezogen werden, da in dieser Altersgruppe die Wahrscheinlichkeit eines metastasierten oder primären Hirntumors höher ist. Wenn möglich, wird die 3-Tesla-MRT der 1,5-Tesla-MRT vorgezogen, da sie empfindlicher für epileptogene Läsionen ist.21,22 In jüngster Zeit haben 7-Tesla-MRT-Scanner die Empfindlichkeit sogar noch weiter erhöht, aber diese sind in der Regel nur im Rahmen von Forschungsprotokollen verfügbar.23
EEG ist die andere wesentliche Modalität für die Diagnose und Charakterisierung von neu auftretender Epilepsie. Ein einzelnes Routine-EEG kann für die Erkennung epileptiformer Anomalien unzureichend sein; eine kürzlich durchgeführte Metaanalyse von 15 Studien ergab, dass die Sensitivität eines Routine-EEGs bei 17 % liegt.24 Um diese Ausbeute zu erhöhen, sollten Ärzte die Durchführung eines verlängerten 60-minütigen EEGs, eines EEGs unter Schlafentzug oder von bis zu drei seriellen Routine-EEGs in Betracht ziehen.25-27 Ambulante EEG-Aufzeichnungen erhöhen ebenfalls die Wahrscheinlichkeit, epileptiforme Anomalien zu erkennen; die Vorteile einer verlängerten Aufzeichnung nehmen nach 48 Stunden ab, da 95 % der Anomalien innerhalb dieses Zeitraums erkannt werden.28 Eine stationäre Video-EEG-Untersuchung kann in bestimmten Fällen in Betracht gezogen werden, z. B. zur Unterscheidung epileptischer Anfälle von psychogenen nicht-epileptischen Anfällen.29
Auswahl eines Antiepileptikums – Fokale Epilepsie
Die SANAD-Studie – Erstlinienbehandlung bei neu auftretender fokaler Epilepsie
Das Ziel der AED-Behandlung bei neu auftretender Epilepsie ist die Kontrolle der Anfälle mit einem einzigen AED bei gleichzeitiger Minimierung der unerwünschten Wirkungen. Obwohl zahlreiche Medikamente für die Behandlung der fokalen Epilepsie zur Verfügung stehen, gibt es nur wenige kontrollierte Studien, die deren Wirksamkeit und Verträglichkeit vergleichen. Die 2007 veröffentlichte SANAD-Studie war eine bahnbrechende Studie mit 1 721 Patienten mit fokaler Epilepsie, die randomisiert mit Carbamazepin, Gabapentin, Lamotrigin, Oxcarbazepin oder Topiramat behandelt wurden.30 Der primäre Endpunkt war die Zeit bis zum Therapieversagen, definiert als Absetzen des Medikaments aufgrund von unkontrollierten Anfällen oder unerwünschten Wirkungen. Lamotrigin war signifikant besser als Carbamazepin, Gabapentin und Topiramat und nicht-signifikant besser als Oxcarbazepin. Bei der Zeit bis zur 12-monatigen Remission war Carbamazepin jedoch signifikant besser als Gabapentin und nicht-signifikant besser als Lamotrigin, Topiramat und Oxcarbazepin.30
Die Ergebnisse der SANAD-Studie deuten darauf hin, dass Lamotrigin aufgrund seiner Kombination aus Wirksamkeit und Verträglichkeit die beste Erstlinientherapie für fokale Epilepsie ist, wobei Carbamazepin bei Patienten, die es vertragen, eine vernünftige Alternative darstellt.
Neuere Antiepileptika für die Erstlinientherapie der fokalen Epilepsie
Seit der Veröffentlichung der SANAD-Studie sind mehrere neue Medikamente für fokale Epilepsie auf den Markt gekommen. Während alle diese Medikamente zunächst als Zusatztherapie untersucht wurden, werden viele von ihnen inzwischen als Monotherapie eingesetzt, und einige, insbesondere Levetiracetam, werden inzwischen häufig als Erstlinientherapie verwendet. Ein großer Vorteil dieser neueren Medikamente ist, dass die Dosis bei Patienten mit häufigen Anfällen schnell erhöht werden kann, ohne dass die Gefahr eines Stevens-Johnson-Syndroms besteht, einer bekannten unerwünschten Wirkung von Lamotrigin und in geringerem Maße auch von Carbamazepin.
Von den neuen AED wurden vier – Levetiracetam, Zonisamid, Lacosamid und Eslicarbazepin – in randomisierten kontrollierten Studien mit älteren AED verglichen (siehe Tabelle 2).31-41 Die Studien wurden mit Hilfe des PubMed-Filters für klinische Studien und den Suchbegriffen „Monotherapie“ und „“ identifiziert und wurden eingeschlossen, wenn sie erwachsene Patienten mit fokaler Epilepsie untersuchten und ein neueres AED mit einem der Standard-AED verglichen (die in der SANAD-Studie eingeschlossen waren).
Von den vier neuen AED ist Levetiracetam am besten untersucht und wird am häufigsten verschrieben; es ist aufgrund seiner einfachen Titration und seines günstigen Nebenwirkungsprofils weitgehend zum Standard-AED der ersten Wahl bei neu auftretender Epilepsie geworden. Mit 45,5 % der Verschreibungen ist Levetiracetam heute das am häufigsten verschriebene AED der ersten Wahl bei älteren Erwachsenen.42 Studien haben gezeigt, dass Levetiracetam im Vergleich zu älteren AED eine ähnliche Wirksamkeit aufweist, obwohl es in einer Subgruppenanalyse einer Studie Carbamazepin unterlegen war (Tabelle 2).
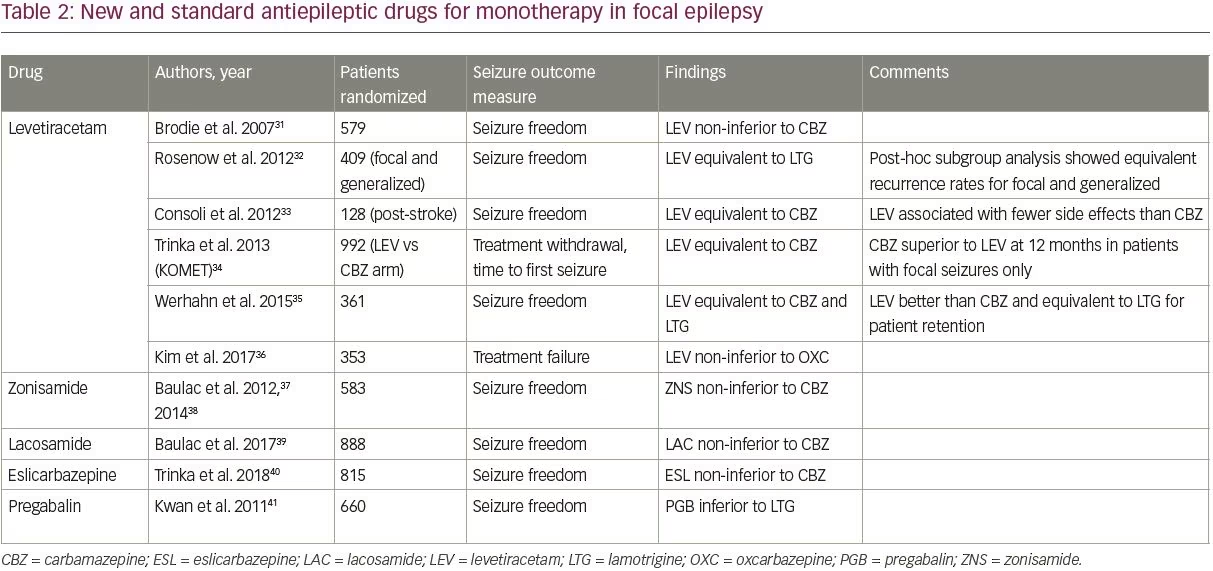
Wichtig ist, dass nur zwei Studien Levetiracetam mit Lamotrigin verglichen haben; beide Studien fanden eine ähnliche Wirksamkeit für die beiden Medikamente.32,35 Der fokale Epilepsie-Arm der SANAD-II-Studie, der größten Studie zum Vergleich der langfristigen Wirksamkeit und Verträglichkeit von Levetiracetam und Lamotrigin, wird derzeit durchgeführt (ISRCTN30294119).
Außerhalb von Levetiracetam gibt es nur wenige hochwertige Daten zur Bewertung der neuen AED als Monotherapie. Zonisamid, Lacosamid und Eslicarbazepin haben sich in jeweils einer einzigen Studie als nicht unterlegen gegenüber Carbamazepin erwiesen (Tabelle 2); Zonisamid wird auch im fokalen Arm der SANAD II-Studie untersucht. Diese drei Wirkstoffe können in Abhängigkeit von den Komorbiditäten und Kontraindikationen des Patienten als Optionen für die Erstlinienbehandlung in Betracht gezogen werden. Pregabalin wurde auch im Vergleich zu Lamotrigin untersucht und war unterlegen,41 und wird daher nicht als
Erstlinientherapie empfohlen.
Brivaracetam wurde in zwei randomisierten Studien zur Umstellung von einer Polytherapie auf eine Monotherapie gut vertragen, aber die Zahl der Patienten, die am Ende dieser Studien Brivaracetam weiter einnahmen, war zu gering, um seine Wirksamkeit als Monotherapie zu bestimmen;43 es wurde auch nicht im direkten Vergleich mit älteren AEDs untersucht. Daher gibt es derzeit keine ausreichenden Belege, um eine Brivaracetam-Monotherapie als Erstbehandlung zu empfehlen.
Clobazam, Perampanel und Cenobamat sind neue AED, die als Monotherapie eingesetzt werden können. Sowohl Clobazam als auch Perampanel waren in kleinen retrospektiven Studien, an denen Patienten mit fokaler und generalisierter Epilepsie teilnahmen, wirksam und gut verträglich.44,45 Clobazam war in einer randomisierten Studie mit pädiatrischen Patienten auch Carbamazepin und Phenytoin überlegen, wurde aber bei Erwachsenen nicht direkt mit den älteren AEDs verglichen.46 Cenobamat, ein Verstärker der schnellen und langsamen Natriumkanalinaktivierung mit einmal täglicher Verabreichung, hat kürzlich seine Wirksamkeit als Zusatztherapie bei Patienten mit fokaler Epilepsie gezeigt, wurde aber noch nicht als Monotherapie untersucht.47
Zusammenfassung der Erstlinientherapie bei fokaler Epilepsie
Levetiracetam hat in Head-to-Head-Studien genauso gut oder etwas schlechter als ältere AEDs abgeschnitten,31-36 und ist eine vernünftige Erstlinientherapie bei Patienten ohne psychiatrische Vorgeschichte, insbesondere wenn die Anfälle häufig sind oder die Patienten Schwierigkeiten mit dem Lamotrigin-Titrationsschema haben. Bei Patienten mit psychiatrischen Komorbiditäten empfehlen wir Lamotrigin als Erstlinienbehandlung. Die anstehende SANAD-II-Studie wird die Frage, welches dieser beiden AEDs in Bezug auf Wirksamkeit und Verträglichkeit überlegen ist, endgültiger beantworten. Abhängig von den Begleiterkrankungen und der Nebenwirkungsverträglichkeit des Patienten können mehrere ältere AED (Carbamazepin, Oxcarbazepin, Topiramat) und neuere AED (Zonisamid, Lacosamid, Eslicarbazepin) eine sinnvolle Alternative sein. Brivaracetam, Clobazam, Perampanel und Cenobamat könnten in Zukunft in Frage kommen, doch gibt es derzeit keine ausreichenden Belege. Gabapentin und Pregabalin sollten nicht als Erstlinientherapie eingesetzt werden.
Auswahl eines Antiepileptikums – generalisierte oder nicht klassifizierte Epilepsie
Die SANAD-Studie – Erstlinientherapie bei neu auftretender generalisierter Epilepsie
Die SANAD-Studie aus dem Jahr 2007 umfasste einen zweiten Arm, in dem Patienten mit generalisierter Epilepsie oder Epilepsie, die zum Zeitpunkt des Behandlungsbeginns nicht eindeutig klassifiziert werden konnte, untersucht wurden.48 Valproat war in der Gesamtanalyse hinsichtlich der Zeit bis zum Therapieversagen signifikant besser als Topiramat und bei Patienten mit einer bestätigten Diagnose einer generalisierten Epilepsie signifikant besser als Topiramat und Lamotrigin. In Bezug auf die Zeit bis zur 12-monatigen Remission war Valproat in beiden Gruppen signifikant besser als Lamotrigin, unterschied sich jedoch in keiner der Gruppen signifikant von Topiramat. Somit schien Valproat von den drei untersuchten Medikamenten die beste Kombination aus Wirksamkeit und Verträglichkeit aufzuweisen.
Trotz des Erfolgs von Valproat bei SANAD ist seine Verwendung außerhalb des Studiensettings aufgrund seiner unerwünschten Wirkungen problematisch. Bei Frauen im gebärfähigen Alter ist Valproat aufgrund seiner Teratogenität kontraindiziert, da es das Risiko angeborener Fehlbildungen und langfristiger neurokognitiver Defizite deutlich erhöht.49-52 Seit 2018 hat die Europäische Union die Anwendung von Valproat bei Frauen im gebärfähigen Alter verboten, es sei denn, sie nehmen an einem Schwangerschaftsverhütungsprogramm teil.53 Valproat hat auch mehrere andere unerwünschte Nebenwirkungen, darunter Gewichtszunahme, Haarausfall, polyzystisches Ovarsyndrom und hepatische Enzephalopathie.54-57 Alternative Erstlinientherapien werden benötigt, insbesondere für Frauen im gebärfähigen Alter.
Neuere Alternativen zu Valproat für die Behandlung von generalisierter Epilepsie
Levetiracetam ist das am umfassendsten untersuchte neue AED für generalisierte Epilepsie. Zwei der oben beschriebenen Monotherapie-Studien schlossen auch Patienten mit generalisierter Epilepsie ein.32,34 In der KOMET-Studie war Levetiracetam sowohl bei der Abbruchrate als auch bei der Zeit bis zum ersten Anfall gleichwertig mit Valproat.34 Levetiracetam erwies sich in einer heterogenen Stichprobe auch bei der Anfallsfreiheit als gleichwertig mit Lamotrigin; eine Post-hoc-Subgruppenanalyse zeigte, dass dies sowohl für fokale als auch für generalisierte Epilepsie galt.32
Kürzlich stellten Marson und Kollegen die Ergebnisse der SANAD-II-Studie für generalisierte Epilepsie vor.58 Valproat war Levetiracetam in Bezug auf die Zeit bis zum Therapieversagen, die Zeit bis zum ersten Anfall und die Zeit bis zur 24-monatigen Remission überlegen. Interessanterweise war der Unterschied bei der Zeit bis zum Therapieversagen auf eine unzureichende Anfallskontrolle und nicht auf unerwünschte Wirkungen zurückzuführen, was darauf hindeutet, dass Valproat in dieser Stichprobe nicht schlechter vertragen wurde als Levetiracetam.
Wie bereits erwähnt, erwiesen sich sowohl Clobazam als auch Perampanel in retrospektiven Beobachtungsstudien, in die Patienten mit generalisierter Epilepsie einbezogen wurden, als gut wirksam und verträglich, aber keines der beiden Medikamente wurde in einer randomisierten Studie mit einem der älteren Medikamente verglichen.44,45 Unseres Wissens wurde keines der anderen neuen AED als Monotherapie bei Patienten mit generalisierter Epilepsie untersucht.
Zusammenfassung der Erstbehandlung bei generalisierter und nicht klassifizierter Epilepsie
Obwohl die SANAD-II-Ergebnisse darauf hindeuten, dass Valproat weiterhin das wirksamste AED bei generalisierter oder nicht klassifizierter Epilepsie ist, empfehlen wir es aufgrund seiner unerwünschten Wirkungen nicht als Erstbehandlung. Lamotrigin ist eine gute Wahl, wenn die Anfallshäufigkeit niedrig genug ist, um eine langsame Dosiserhöhung zu ermöglichen. Wenn ein rascher Wirkungseintritt erforderlich ist, kann Levetiracetam eingesetzt werden. Wenn die Anfälle auf diese beiden Wirkstoffe nicht ansprechen, kann nach sorgfältiger Abwägung der Risiken und des Nutzens Valproat eingesetzt werden.
Beratung von Patienten mit neu aufgetretener Epilepsie
Patienten mit einer neu diagnostizierten Epilepsie haben in der Regel viele Fragen zur Krankheit und ihren Auswirkungen auf ihr Leben. Die häufigsten Fragen betreffen die Langzeitprognose der Epilepsie, die Frage, ob mit einer AED-Behandlung begonnen werden soll und ob die AED-Behandlung lebenslang sein wird. Wie bereits erwähnt, sollten die Patienten darüber informiert werden, dass eine sofortige AED-Behandlung das Risiko eines frühen Anfallsrezidivs verringert, aber die Gesamtprognose der Epilepsie nicht verändert, und dass die Entscheidung über den Beginn einer AED-Behandlung individuell getroffen werden sollte. Die Patienten sollten darüber informiert werden, dass etwa die Hälfte der Patienten mit ihrem ersten AED eine Anfallskontrolle erreicht, während weitere 20 % auf ein zweites oder drittes Medikament ansprechen.59 Darüber hinaus sollten sie wissen, dass Versuche, die AED-Behandlung abzusetzen, erst nach mindestens zwei Jahren Anfallsfreiheit unternommen werden sollten und dass bei fast der Hälfte der Patienten nach dem Absetzen eines AED ein Anfallsrezidiv auftritt.60
Abgesehen von der Anfallskontrolle betreffen die häufigsten praktischen Fragen das Autofahren. Jeder Anfall mit Bewusstseinsstörungen – abwesend, tonisch-klonisch oder fokal-unbewusst – kann erhebliche Schäden verursachen, wenn er auftritt, während der Patient am Steuer sitzt. In den meisten Staaten ist ein anfallsfreies Intervall vorgeschrieben, bevor ein Patient wieder ein Fahrzeug führen darf. Die Ärzte sollten sicherstellen, dass ihre Patienten mit den Gesetzen ihres Landes vertraut sind. In einigen Staaten sind Ärzte verpflichtet, ihre Patienten mit Epilepsie oder Krampfanfällen der Kraftfahrzeugbehörde zu melden, in anderen hingegen nicht.61 Es ist wichtig zu wissen, dass Ärzte in Staaten ohne Meldepflicht möglicherweise keinen rechtlichen Schutz genießen, wenn sie die Epilepsiediagnose ohne Zustimmung des Patienten offenlegen. In diesen Fällen müssen die Ärzte die Risiken einer weiteren Teilnahme des Patienten am Straßenverkehr (insbesondere bei Berufskraftfahrern) gegen die Risiken rechtlicher Konsequenzen einer Verletzung der Schweigepflicht des Patienten abwägen. Alle Gespräche über das Führen eines Fahrzeugs sollten in der Krankenakte des Patienten dokumentiert werden.
Frauen im gebärfähigen Alter sollten zusätzlich über die Auswirkungen von Epilepsie und AEDs auf die Schwangerschaft aufgeklärt werden. Die Patientinnen sollten sich darüber im Klaren sein, dass Krampfanfälle, insbesondere generalisierte tonisch-klonische Anfälle, und einige AEDs schädliche Auswirkungen auf einen sich entwickelnden Fötus haben können. Bei Frauen, die keine Schwangerschaft planen, ist eine langwirksame Empfängnisverhütung mit einem Intrauterinpessar oder einer Depotinjektion zu bevorzugen, da diese die Möglichkeit von Anwendungsfehlern minimieren. Die Patientinnen sollten auch wissen, dass die Behandlung mit enzyminduzierenden AEDs die Wirksamkeit der hormonellen Empfängnisverhütung herabsetzen kann.62 Alle Frauen mit Epilepsie, die eine Schwangerschaft planen, sollten ihren Neurologen frühzeitig informieren; bei einer ungeplanten Schwangerschaft sollte der Neurologe so schnell wie möglich informiert werden. Außerdem sollten alle Frauen mit Epilepsie im gebärfähigen Alter Folsäure einnehmen, unabhängig davon, ob eine Schwangerschaft geplant ist oder nicht, da dies das Risiko von Neuralrohrdefekten verringert, die sich früh im ersten Trimester entwickeln, oft bevor eine Schwangerschaft bekannt ist.63
Das schwierigste Thema, das mit neu diagnostizierten Patienten zu besprechen ist, ist der plötzliche unerwartete Tod bei Epilepsie (SUDEP). Zu den Risikofaktoren für SUDEP gehören eine hohe Anfallshäufigkeit, ein frühes Alter bei Krankheitsbeginn, eine lange Krankheitsdauer, generalisierte tonisch-klonische Anfälle, nächtliche Anfälle, Alleinleben, männliches Geschlecht, Alkoholabhängigkeit und Drogenmissbrauch.64-66 Die meisten Neurologen sind der Meinung, dass alle Epilepsiepatienten über SUDEP informiert werden sollten, während einige argumentieren, dass eine SUDEP-Beratung nur für Patienten mit hohem Risiko notwendig ist.67 Wir empfehlen, SUDEP mit allen Patienten mit neu auftretender Epilepsie im Rahmen eines Erstgesprächs über die Bedeutung der Medikamenteneinnahme zu besprechen und die Beratung bei Hochrisikopatienten häufiger und ausführlicher durchzuführen.