Původní redakce – Assia Dad v rámci projektu Vrije Universiteit Brussel Evidence-based Practice
Hlavní přispěvatelé – Claudia Karina, Julie Plas, Michelle Lee, Rachael Lowe a Assia Dad
- Definice/popis
- Klinicky významná anatomie
- Statické stabilizátory:
- Dynamické stabilizátory:
- Epidemiologie / etiologie
- Vykloubení pately po úrazu
- Vykloubení pately se specifickou funkční nebo anatomickou příčinou
- Charakteristika/klinický obraz
- Diferenciální diagnostika
- Diagnostické postupy
- Výsledná opatření
- Vyšetření
- Medicínská léčba
- Chirurgické zákroky
- Pooperační péče:
- Fyzikálně-terapeutická léčba
- Nechirurgická léčba po akutním vykloubení čéšky
- Nechirurgická léčba po opakovaném vykloubení čéšky
- Specifická pooperační péče
- Klinicky relevantní závěr
Definice/popis
Častou příčinou bolesti a postižení kolene je patelofemorální nestabilita. Patellofemorální nestabilitu lze definovat různými způsoby. Jedním ze způsobů je, když pacient prodělal traumatickou dislokaci pately. Může jít také o popis znaku při fyzikálním vyšetření, který označuje schopnost pately být pasivně translokována z trochleární rýhy femuru. Kromě toho může být patelofemorální nestabilita příznakem, kdy pacient udává pocit, že koleno „povoluje“. Tento pocit vzniká, když čéška vyklouzne z trochleární rýhy. Vztahy mezi příznaky, zraněními a onemocněními patelofemorálního kloubu jsou pro terapeuta často matoucí.
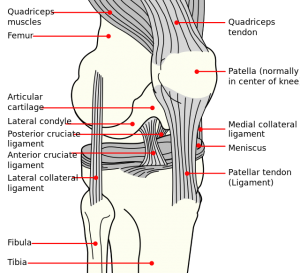
Klinicky významná anatomie
Patella je největší sezamská kost. Nachází se v komplexu čtyřhlavého svalu a patelární šlachy. Svým skloubením s trochleou femuru tvoří patelofemorální kloub vysoce komplexní jednotku s potenciálem k nestabilitě kloubu. Stabilita patelofemorálního kloubu je multifaktoriální a lze ji rozdělit na statické a dynamické stabilizátory.
Statické stabilizátory:
- Na mediální straně existují tři vazy: Mediální patelofemorální vaz (MPFL), patelomeniskální vaz (MPML) a patelotibiální vaz (MPTL): MPFL je nejdůležitějším vazem, který omezuje laterální pohyb čéšky. MPFL je pokračováním hluboké retinakulární plochy vastus medialis obliquus (VMO). Probíhá příčně mezi proximální polovinou mediálního okraje pately a stehenní kostí mezi mediálním epikondylem a adduktorovým tuberkulem a tvoří druhou vrstvu mezi povrchovým mediálním retinakulum a kapsulou.
- Anatomie laterální strany je složitější:
- Součástí povrchové části je vastus lateralis (přední část) a povrchové šikmé retinakulum (dále vzadu).
- Hluboká vrstva odráží mediální struktury a skládá se z laterálního patelofermorálního vazu (LPFL), hlubokého příčného retinakula a patelotibiálního vazu (LPTL).
- LPTL se upíná přímo k distálnímu pólu pately a vysílá vlákna jak do laterálního menisku, tak do podložní tibie. LPFL není připojena přímo ke stehenní kosti, ale nepřímo prostřednictvím proximálního a distálního úponu iliotibiálního pásu (ITB). Napjatost ITB (dynamického stabilizátoru) tedy ovlivní sílu laterální stability odvozenou od laterálních retinakulárních struktur.
- Mediální a laterální retinakulární struktury‘ jsou nejúčinnější v rozsahu 20° flexe a plné extenze, během nichž je patelofemorální kloub nejzranitelnější kvůli nedostatku odporu, který kladou ostatní stabilizační struktury.
- Trochleární geometrie: Tvar trochlea je konkávní. Když čéška vstupuje do trochley, umožňuje to přirozenou stabilitu patelofemorálního kloubu.
- Geometrie pately: Patella je konvexní a tato kongruence mezi patelou a trochleou zajišťuje určité omezení patelofemorálního kloubu. Když se koleno začne ohýbat, je počáteční kontaktní plochou distální a laterální faseta pately. S další flexí se kontaktní plocha na kloubní ploše pately posouvá více proximálně, až do hluboké flexe, kde pak došlo ke kontaktu s mediální fasetou.
- Výška pately: Ke stabilitě patelofemorálního kloubu přispívá také výška pately. Zapření čéšky závisí zcela na výšce čéšky.
- Vyrovnání končetin: Velmi důležitý je úhel mezi tahem čtyřhlavého svalu a osou šlachy pately (úhel Q). U mužů je tento úhel 8 až 10° a u žen 15 ± 5°.
Dynamické stabilizátory:
- Kvadriceps je dynamickým stabilizátorem pately. Čéška slouží jako biomechanická páka, která zvětšuje sílu vyvíjenou kvadricepsem při extenzi kolene.
- Patella také centralizuje divergentní síly kvadricepsu a přenáší tah kolem femuru na patelární šlachu.
Epidemiologie / etiologie
Existují dva způsoby vzniku patelofemorální nestability vykloubením pately. Může se vyvinout po traumatickém vykloubení čéšky, při kterém dojde k natažení nebo přetržení mediálních stabilizátorů čéšky, což nakonec může vyústit v opakované vykloubení čéšky. Jiný způsob je způsoben anatomickou anomálií kolenního kloubu.
Chronická nestabilita patelofemorálního kloubu a opakované vykloubení mohou vést k progresivnímu poškození chrupavky a těžké artritidě, pokud nejsou adekvátně léčeny
Vykloubení pately po úrazu
Akutní traumatické vykloubení pately představuje přibližně 3 % všech poranění kolene. Hlavním mechanismem akutní dislokace pately je flexe kolene s vnitřní rotací na podložené noze s valgozní komponentou. Tento scénář představuje 93 % všech případů. Jedním z častých nálezů souvisejících s akutním, primárním, traumatickým vykloubením čéšky je hemartróza kolene, způsobená rupturou mediálních vazivových stabilizátorů čéšky. To způsobuje krvácení do kloubních prostor, které má za následek otok a vznik modřin v okolí čéšky. Typickým nálezem po vykloubení čéšky je také výpotek v kolenním kloubu. Ten může způsobovat silnou bolest a může omezovat klinické vyšetření.
Traumatické vykloubení čéšky je obvykle důsledkem sportovního úrazu a přibližně 2/3 případů se vyskytují u mladých, aktivních pacientů mladších 20 let. V případě traumatického vykloubení lze upřednostnit konzervativní léčbu, i když téměř polovina pacientů s prvním vykloubením utrpí další vykloubení. U subjektů se může dokonce vyvinout patelární nestabilita, (aspecifická) bolest, patelofemorální artritida nebo dokonce chronická patelofemorální nestabilita, v závislosti na přítomnosti a závažnosti anatomického poškození.
Vykloubení pately se specifickou funkční nebo anatomickou příčinou
Vykloubení bez akutní hemartrózy kolenního kloubu, která jsou většinou opakovanými vykloubeními, mohou být spojena s anomáliemi patelofemorálního kloubu. Mezi tyto anomálie patří trochleární dysplazie, patella alta a lateralizace tibiální tuberozity (nadměrná laterální vzdálenost mezi tibiálním tuberem a trochleární rýhou). Jedná se o primární příčiny vykloubení s anatomickou příčinou.
Důležitými sekundárními faktory, které přispívají k patelofemorální nestabilitě, jsou femorotibiální malrotace, genu recurvatum (hyperextenze kolene) a vazivová laxita způsobená Ehlers-Danlosovým syndromem a Marfanovým syndromem.
Charakteristika/klinický obraz
Pacienti pociťují přední bolest kolene a epizody mechanické nestability. Bolest se může zhoršovat při činnostech, jako je chůze do schodů a ze schodů, při sportech, jako je běh, poskakování a skákání, a při změně směru. Při funkčním posouzení může mít pacient potíže s kontrolou čéšky, což má za následek vytažení čéšky ze střední čáry, proto je k posouzení potřeba sledovat, co se děje s čéškou při statických a dynamických pohybech, jako je dřep/výpad.
Rizikové faktory
- Nedostatečná hluboká kloubní plocha (dysplazie trochlea)
- Nedostatečná vzdálenost mezi tuberozitou tibie a trochleárním kvarterem
- Nedostatečná MPFL
- Patella alta (k záběru do trochlea nedochází v časné fázi flexe kolene, tím se potencuje nestabilita v patelofemorálním kloubu)
- Valgozita kolene: zvýšený úhel Q může ovlivnit sledování pately.
- Neadekvátní VMO
- Léze mediálního retinakula
Diferenciální diagnostika
- Vykloubení pately: Může proběhnout jako přímá traumatická událost (akutní vykloubení čéšky) u pacienta s normálním postavením čéšky. Může se také vyskytnout u pacienta s již existující malalignitou, zejména pokud je přítomna významná základní subluxace.
- Subluxace pately: Pokud je čéška přechodně nebo trvale mediálně nebo laterálně od svého normálního stopovacího průběhu, pak může dojít k abnormální artikulaci čéšky. Subluxace nebo laterální translace bude zahrnovat přechodný laterální pohyb pately. Obecně se jedná o časnou flexi kolene takovou, že pacient bude pociťovat bolest nebo nestabilitu. Tato forma subluxace pately je spíše opakovaným vykloubením pately. Je nezbytné rozlišovat mezi touto formou abnormálního nastavení pately a sklonem.
Typy subluxací:
– Menší rekurentní subluxace
– Větší rekurentní subluxace
– Trvalá laterální subluxace
- Patella Alta
Diagnostické postupy
Patelární nestabilita se obvykle diagnostikuje na základě komplexní anamnézy příznaků pacienta a funkčního objektivního posouzení kolene. K vyloučení případných strukturálních deficitů lze provést další vyšetření, jako je magnetická rezonance a ultrazvukové vyšetření. Patellofemorální nestabilitu lze také vyšetřit pomocí bočního rentgenového snímku nebo CT. V případě dysplazie trochlea ukazují lékařské snímky různé úhly flexe a varózní pohyby v koleni jsou omezené. CT vyšetření poskytuje lepší zobrazení než vyšetření magnetickou rezonancí. Laterální radiografie může poskytnout informace o výšce čéšky a o tom, zda se jedná o dysplazii trochlea.
Výsledná opatření
Existuje mnoho výsledných opatření, která lze u tohoto stavu použít. V současné době neexistují žádná specifická doporučení COMET, proto je na klinickém lékaři, aby klinicky zdůvodnil, které výsledné opatření by bylo pro jeho pacienta nejvhodnější, např:
- Škála bolesti přední části kolena
- Funkční škála dolní končetiny
- Škála hodnocení bolesti
- Numerická škála hodnocení bolesti
Vyšetření
Prvním diagnostickým krokem je podrobná anamnéza. Je nejdůležitějším vodítkem pro správnou diagnózu. Druhým diagnostickým krokem je pečlivé, úplné a zásadní fyzikální vyšetření. Účelem tohoto vyšetření je reprodukovat příznaky (bolest/nestabilita) a lokalizovat bolestivou zónu. Lokalizace může naznačit, která struktura je poškozena, je skutečně užitečná pro sestavení diagnózy a pro plánování léčby.
Klíčové body pro vyšetření jsou:
- Posouzení akutní dislokace: Deformace a otok, které mohou maskovat přetrvávající laterální subluxaci pately
- Vyrovnání dolní končetiny v koronální, sagitální a axiální rovině.
- Průkaz hyperlaxity kloubu: Měřeno pomocí Beightonova skóre hypermobility.
- Měření Q-úhlu: Zvýšení Q-úhlu má za následek zvýšený valgozní vektor. To je spojeno se zvýšeným rizikem nestability v důsledku více laterálně orientovaných sil.
- Palpace pately: Může odhalit hmatný defekt na mediálním okraji pately a citlivost podél průběhu nebo v místě inzerce MPFL.
- Test klouzavosti čéšky: Tento test se používá k posouzení nestability. Mediální/laterální posun pately větší nebo roven 3 kvadrantům při tomto testu odpovídá nekompetentnímu laterálnímu/mediálnímu zajištění. Laterální nestabilita pately je častější než mediální nestabilita.
- Fairbanksův test zadržení pately: Je pozitivní, pokud je přítomna bolest a svalová obranná kontrakce laterální patelární dislokace při 20°-30° flexi kolene. Pozitivní test naznačuje, že laterální patelární nestabilita je důležitou součástí problému pacienta. Může být natolik pozitivní, že pacient stáhne nohu zpět, když se terapeut přiblíží rukou ke kolenu, a zabrání tak jakémukoli kontaktu, nebo pacient uchopí terapeutovu ruku. → Senzitivita 100 %, specificita 88,4 % a celková přesnost 94,1 %
- Test patelárního štěrku a J-sign test: Otestuje dynamický patelární tracking, ale jsou nespecifické a bylo zjištěno, že ve většině případů nestability chybí.
Medicínská léčba
Obvykle se zkouší neoperační léčba po dobu 3 až 6 měsíců. Pokud to selže, zvažují se chirurgické možnosti
Přehled zaměřený na posouzení klinických a radiologických výsledků chirurgických a nechirurgických zákroků při léčbě primárního nebo recidivujícího patelárního vykloubení neprokázal dostatečně kvalitní důkazy, které by potvrdily rozdíl mezi oběma typy zákroků. (úroveň důkazu 1a)
Chirurgické zákroky
- Laterální uvolnění: Cílem tohoto zákroku je uvolnit napjaté laterální vazy, které vytahují čéšku z jejího žlábku a způsobují zvýšený tlak na chrupavku a vykloubení. Proto jsou vazy, které pevně drží čéšku, přeříznuty pomocí artroskopu (úroveň důkazu 4)
- Rekonstrukce MPFL: při tomto zákroku je přetržený MPFL odstraněn a rekonstruován technikou štěpu. Štěpy se obvykle odebírají ze šlach hamstringů, které se nacházejí na zadní straně kolena, a jsou k šlachám čéšky připevněny pomocí šroubů. Štěpy se odebírají buď od stejných osob (autograft), nebo od dárce (allograft). Tento zákrok se rovněž provádí pomocí artroskopu. (úroveň důkazu 4)
- Přestavba nebo přenos tuberkulu tibie: tuberkulus tibie je kostěný úpon pod šlachou čéšky, který nasedá na tibii. Pokud je tuberkulus tibie příliš vytočený, je nutný chirurgický zákrok k jeho nastavení do lepší polohy. Při tomto zákroku se tuberkulus tibie posune směrem ke středu, který se poté znovu upevní dvěma šrouby. Šrouby drží kost na místě, umožňují rychlejší hojení a zabraňují vyklouznutí čéšky z drážky. Tento zákrok se rovněž provádí pomocí artroskopu.
- Ve vzácných případech, kdy je drážka pro čéšku (trochleární drážka) příliš mělká: může být nutné ji řešit operací, aby byla drážka hlubší. V podobně vzácné situaci, kdy čéška sedí na koleni příliš vysoko, může být nutný chirurgický zákrok, aby se čéška dostala do normálnější polohy a lépe seděla ve své drážce
- Poranění postranních vazů (často v kombinaci s poraněním ACL a/nebo PCL), k nimž dochází v důsledku vykloubení kolene, jsou ve srovnání s jinými poraněními kolenních vazů poměrně vzácná. Kromě toho existují kontroverze ohledně akutní léčby těchto poranění. Většina autorů se však shoduje, že tato poranění by měla být chirurgicky ošetřena do tří týdnů.
Technika opravy poranění postranních bočních vazů je popisována jako chirurgická oprava „en masse“. (úroveň důkazu 4) Tento postup se provádí podélným řezem od tibiálního bulbu k hlavici fibuly, přičemž laterální strana je chirurgicky obnažena distálně až proximálně.
Přístup „en masse“ se využívá z důvodu pevného spojení mezi strukturami v hojící se hmotě. Technika „en masse“ tak umožňuje chirurgovi využít hojivou reakci těla v této oblasti namísto individuální opravy každé složky vazů laterální strany.
Pooperační péče:
Pokud je artroskopie provedena za účelem odstranění volných těles v koleni po vykloubení, pak je rekonvalescence relativně rychlá a příliš se neliší od neoperační léčby. Fyzikální terapie bude nutná po dobu několika měsíců, aby pacienti znovu získali rozsah pohybu a sílu.
Při operaci stabilizace pately se pacient zotavuje mnohem déle, protože tyto zákroky obvykle vyžadují větší otevřený řez. Po operaci se bude muset zhojit oprava nebo rekonstrukce vazů. Pokud je proveden řez kosti tibiálního bulbu, pak bude také nutná doba, aby se kosti zahojily dohromady. Ačkoli budou existovat rozdíly v závislosti na konkrétním provedeném chirurgickém zákroku, zotavení po těchto zákrocích bude běžně trvat mnoho měsíců.
Fyzikálně-terapeutická léčba
Zatím neexistuje shoda, zda je vhodnější chirurgická nebo konzervativní léčba po vykloubení čéšky(úroveň důkazů 1a) K posouzení je zapotřebí dalšího výzkumu. V každém případě bude při konzervativní i chirurgické léčbě nutná fyzikální terapie.
Nechirurgická léčba po akutním vykloubení čéšky
Po prvním vykloubení kolene je vhodná doba imobilizace. Ta je nutná k zahojení měkkých tkání, zejména podpůrných struktur na mediální straně kolene. Existuje několik možností imobilizace: válcová sádra, zadní dlaha, ortéza nebo páska. Zatím neexistuje shoda na tom, který typ imobilizace je vhodnější (úroveň důkazu 2b) (úroveň důkazu 1b) (úroveň důkazu 3a)
Délka imobilizace se může lišit od žádné imobilizace až po šest týdnů. Optimální doba trvání nebyla dosud definována (úroveň důkazu 2a) Většinou se uplatňují dva až tři týdny imobilizace (úroveň důkazu 1a) (úroveň důkazu 2b) Je důležité, aby doba imobilizace byla co nejkratší, protože imobilizace může mít určité škodlivé účinky na pevnost vazů, kloubní chrupavku a může způsobit dlouhodobé oslabení kostního původu vazů.(úroveň důkazu 1b) (úroveň důkazu 2b) (úroveň důkazu 2b) To může mít za následek svalovou atrofii, deficit flexe a potenciálně špatný (krátkodobý) funkční výsledek. (úroveň důkazů 3a)(úroveň důkazů 1b) Proto musí být rehabilitace zahájena co nejdříve.
Včasná mobilizace začíná cvičením v uzavřeném řetězci a pasivní mobilizací. (úroveň důkazu 1b) V akutním období se čtyřikrát až pětkrát denně provádějí cviky na nastavení kvadricepsu a tři série 15 až 20 zdvihů rovných nohou. Každé dvě až tři hodiny se na 20 minut přikládá led ke snížení otoku. (úroveň důkazu 2b) Příkladem cviků s uzavřeným řetězcem jsou sestavy na stěně (pacient dřepuje přibližně do úhlu 40°, přičemž drží záda v rovině u stěny po dobu 15 až 20 sekund, celkem 10 až 15 opakování), cviky na boční a předsunutý step-up, tlaky na nohy s krátkým obloukem, cviky na stacionárním kole a steppingovém stroji. Proběhlo mnoho výzkumů na téma, zda by se měl klást důraz na VMO, ale neexistují žádné důkazy, že by to výrazně zlepšilo stabilitu čéšky.
Kromě tréninku čtyřhlavého svalu stehenního by měl být měsíc po úrazu do rehabilitačního programu zařazen strečink hamstringového svalu a kloubního retinakula. (úroveň důkazu 2b) Součástí terapie by měla být i edukace pacienta. Pacient by měl obdržet domácí cvičení, které by měl pravidelně provádět.
Sportovce je třeba vést v procesu návratu na úroveň před úrazem nebo ještě vyšší. Aby se to podařilo, musí být do rehabilitačního programu začleněna specifická cvičení. Nejen čtyřhlavý sval stehenní, ale také pánevní stabilizátory a boční svaly trupu musí znovu získat sílu a dynamickou stabilitu.“ (úroveň důkazu 4)
Aby bylo možné vrátit se ke sportu, měla by být po šesti týdnech od zranění většinou splněna následující kritéria:
- Nepřítomnost bolesti
- Žádný výpotek
- Úplný rozsah pohybu: rozsah pohybu se při cvičení většinou obnoví po šesti týdnech. (úroveň důkazu 4) V opačném případě nemusí dojít k obnovení plného rozsahu pohybu (úroveň důkazu 2a)
- Symetrická síla: Sílu lze obnovit pomocí výše uvedených cviků na kvadriceps. U vysoce náročných sportů by měl být index symetrie končetin (LSI) alespoň 90 %. (úroveň důkazu 5)
- Dynamická stabilita: pro získání výborné dynamické stability dolních končetin by měla být do tréninkového programu zařazena cvičení se střihovými manévry, bočními výskoky a náhlou změnou směru, která by měla být prováděna na různých površích (úroveň důkazu 4)
- V závěrečné fázi terapie dominují sportovně specifické aktivity, jako jsou plyometrické a přistávací strategie pro skokanské sporty, stabilita jedné nohy pro materiální umění, střihové manévry a otáčení pro kolektivní sporty, propriocepce, boční stabilita a přistávací schopnosti pro lyžaře. (úroveň důkazu 4)
K vyhodnocení, zda jsou výše uvedená kritéria splněna, mohou pomoci následující testy:
- Dřep na jedné noze: k posouzení dynamické stability. Dřep na jedné noze (porovnejte obě nohy). Je třeba dbát na to, aby koleno nešlo do valgózního pohybu a zůstalo nad chodidlem. Pánev musí zůstat stabilní (nesmí klesat ani se otáčet) (úroveň důkazu 4)
- Star Excursion Balance Test (SEBT): k hodnocení dynamické stability
- Drop jump test: hodnotí kontrolu dopadu. Je důležitý pro sporty, které vyžadují přistání z výskoku (např. basketbal, volejbal atd.)
Provedení: Pacient seskočí z bedny a dopadne na obě nohy, poté podruhé přímo vyskočí co nejvýše. Pozornost věnujte symetrii příjmu, vyrovnání obou kolen, zpomalení a schopnosti absorbovat náraz(úroveň důkazu 4)(úroveň důkazu 2b) - Test bočního výskoku: hodnotí rychlost, obratnost, svalovou koordinaci, vyrovnání končetin, stabilitu trupu a kontrolu při změně směru(úroveň důkazu 4)
Provedení: Pacient skáče na jedné noze co nejčastěji během 30 s mezi dvěma čarami ve vzdálenosti 40 cm (úroveň důkazu 4)
Nejlépe tak, aby je pacient prováděl i na začátku terapie, aby mohl být zaznamenán pokrok během terapie i po ní. Mohlo by být užitečné test natočit. Tímto způsobem je snazší test analyzovat, poskytnout zpětnou vazbu a vybrat nové cviky pro slabá místa.
Nechirurgická léčba po opakovaném vykloubení čéšky
Chirurgický zákrok není u pacientů s patelofemorální malignitou nebo uvolněním čéšky nezbytně nutný. Adekvátních výsledků lze dosáhnout konzervativním programem léčby cvičením. V rehabilitačním programu je velmi důležité posílit čtyřhlavý sval stehenní a VMO. Doporučuje se dodržovat program, který je podobný tomu, který se dodržuje po akutním vykloubení, ale s více opornými cviky. Tento program lze také zahájit brzy. Kromě toho může stabilizační ortéza čéšky pomoci zabránit chronické recidivující subluxaci.
Specifická pooperační péče
Důležitým aspektem operace vykloubení kolene je pooperační rehabilitace.
- Péče po reparaci posterolaterálního úhlu:
Koleno je uloženo do Jonesova obvazu a kolenní ortéza je po dobu 2 týdnů fixována pod úhlem 30°, aby se podpořilo hojení rány a minimalizovalo se namáhání peroneálního nervu a popliteální tepny. Okamžitě se zahájí aktivní cvičení kvadricepsu. Časný chráněný rozsah pohybu je důležitý pro prevenci artrofibrózy. Při přetržení obou zkřížených křížů se provádí flexe kolene v pronační poloze, aby se minimalizoval zadní tibiální sag (úroveň důkazů : 5)
- Péče po proximálním přerovnání a rekonstrukci MPFL:
Obecně se pacientům doporučuje, aby až 2 týdny po operaci zatěžovali koleno v imobilizéru nebo závěsné kolenní ortéze uzamčené v extenzi. Od 2 do 6 týdnů po operaci mohou pacienti provádět aktivní a pasivní rozsah pohybu kolene od 0° do 90°. Po 3 týdnech po operaci se doporučují cviky na posílení kvadricepsu v uzavřeném řetězci a po 3 měsících po operaci se může přejít na cviky v otevřeném řetězci. Pacienti se pak mohou postupně vracet k bezkontaktním sportům, s možným návratem ke kontaktním sportům 4 až 6 měsíců po operaci (úroveň důkazu 2b)
- Péče po přední medializaci tibiálního bulbu (Fulkersonova osteotomie):
Rehabilitace obecně zahrnuje chráněnou zátěž s berlemi a imobilizérem kolene po dobu 4 týdnů, aby se snížilo riziko pooperační zlomeniny. Po 4 až 6 týdnech lze zahájit cvičení na posílení uzavřeného řetězce kvadricepsu s předpokladem plného zotavení do 3 až 4 měsíců. Pacient by měl odložit běh a silovější aktivity do 8 až 12 měsíců po operaci, aby se umožnilo maximální kostní hojení (úroveň důkazu 4)
- Péče po operaci po poranění laterálních postranních vazů v důsledku dislokace kolene a rehabilitace pomocí modelu symetrie kolene (KSM):
Při použití modelu KSM pro pooperační rehabilitaci ACL je konečným cílem léčby obnovení symetrie kolene. Primárními objektivními ukazateli se stávají rozsah pohybu a síla.
Již po prvním týdnu klidu na lůžku mohou pacienti pokračovat v běžných denních aktivitách. Je podporováno plné nošení váhy s imobilizérem a berle jsou používány pouze pro podporu nebo rovnováhu, dokud pacient není schopen pohodlně chodit bez nich. Když je pacient schopen prokázat dobrou kontrolu nohy prostřednictvím dobré aktivace kvadricepsu a zvedání rovné nohy, imobilizér se přestane používat. V některých případech může poškození společného peroneálního nervu vést k poklesu nohy.
Přístroj pro kontinuální pasivní pohyb (CPM) je zahájen ihned po operaci. (Např. pasivní protahování, skluz paty a cvičení flexe k vyhodnocení vlastního rozsahu pohybu )
Testování síly se provádí 2 měsíce po operaci. Zahrnuje izokinetické testování otevřeného kinetického řetězce (OKC) při rychlostech 180 a 60° za sekundu, izometrický test tlaku nohou a v případě potřeby test skákání na jedné noze.
K návratu ke sportu může dojít až poté, co pacient dosáhne cílů, jako je dobrá stabilita, oboustranně symetrický rozsah pohybu a síla, a vyhovuje mu náročnost jeho činnosti. Obvykle se pacienti vracejí ke sportu po reparaci postranních kolenních vazů za 4-6 měsíců po operaci.
Pacienti postupují v souladu se svými jedinečnými schopnostmi a průběhem hojení. Počátečními pooperačními cíli jsou prevence výpotku a otoku. Obnovení symetrického rozsahu pohybu a síly se dosahuje podle tolerance pacienta (úroveň důkazu 4)
Klinicky relevantní závěr
Patellofemorální nestabilita je důsledkem malalignity čéšky v trochleárním háji způsobené natažením nebo prasknutím mediálních stabilizátorů čéšky (traumatické) nebo anatomickými anomáliemi kolenního kloubu. Primárně se zahajuje konzervativní, neoperační léčba cvičením, kde je hlavním cílem posílení čtyřhlavého svalu stehenního. Téměř polovina pacientů s prvním vykloubením utrpí další vykloubení. Chronická nestabilita patelofemorálního kloubu a opakované vykloubení mohou vést k progresivnímu poškození chrupavky a závažné artritidě, pokud nejsou adekvátně léčeny. V těchto případech se lze rozhodnout pro operační zákrok. Pooperační fyzikální léčba závisí na typu operace, která byla provedena.
.